Diabetes typu MODY a screening gestačního diabetu
MODY diabetes and screening of gestational diabetes
Objective: The aim of this article is to present a summary of the actual diagnostic possibilities and differentiation of MODY (Maturity-Onset Diabetes of the Young) from gestational diabetes (GDM) found during routine screening, and specific aspects of care and treatment of MODY during pregnancy and early postpartum period.
Design: Rewiev.
Settings: Centre for Research of Diabetes, Metabolism and Nutrition; Second Department of Internal Medicine University Hospital Královské Vinohrady and Third Faculty of Medicine, Prague. Department of Internal Medicine, Second Faculty of Medicine, Charles University, Prague.
Methods: Recent publications selected in PubMed with the key words MODY, gestational diabetes.
Results: Many patients with MODY, especially the glucokinase MODY, can be first diagnosed during pregnancy. It is estimated that MODY patients account for up to 5% of GDM cases found in routine screening of GDM. MODY should be considered in lean women around 25 years of age, with a positive family history of diabetes in one of the parents. The differentiation of MODY from GDM is of particular importance not only for the different management and goals of antidiabetic therapy and planning ultrasound controls of fetal growth during pregnancy, but also because of the risk of hyperinsulinemic hypoglycemia in newborns.
Conclusion: Recognition of MODY during pregnancy and adherence to existing recommendations concerning specific care of these patients is essential for the optimal course of their pregnancy and proper care of the newborn in the early postpartum period.
Keywords:
screening – MODY – gestational diabetes – GCK – HNF
Authors:
J. Urbanová 1; L. Brunerová 1; M. A. Nunes 2; J. Brož 2
Authors‘ workplace:
Centrum pro výzkum diabetu, metabolismu a výživy, II. interní klinika FNKV a 3. LF UK Praha, přednosta prof. MUDr. I. Rychlík, CSc., FASN, FERA
1; Interní klinika FN Motol a 2. LF UK Praha, přednosta prof. MUDr. M. Kvapil, CSc., MBA
2
Published in:
Ceska Gynekol 2020; 85(2): 124-130
Category:
Overview
Cíl studie: Cílem článku je předložit ucelený souhrn o možnostech diagnostiky a odlišení diabetu typu MODY (Maturity-Onset Diabetes of the Young) od gestačního diabetu (GDM) zjištěného v rámci běžného screeningového vyšetření, a o jeho specificích stran péče a léčby v době těhotenství a časném poporodním období.
Typ studie: Review.
Název a sídlo pracoviště: Centrum pro výzkum diabetu, metabolismu a výživy, II. interní klinika FNKV a 3. LF UK Praha; Interní klinika FN Motol a 2. LF UK Praha.
Metodika: Výběr recentních publikací pomocí PubMed po zadání klíčových slov MODY, gestační diabetes.
Výsledky: Mnoho pacientek, které mají ve skutečnosti MODY, zejména glukokinázový typ MODY, může být poprvé diagnostikována právě v období těhotenství. Odhaduje se, že pacientky s MODY tvoří až 5 % případů GDM zjištěného v rámci rutinního screeningu. Na MODY by při pozitivním screeningu GDM mělo být pomýšleno, především jde-li o štíhlou pacientku s věkem okolo 25 let a pozitivní rodinnou anamnézou diabetu v linii jednoho z rodičů. Odlišení MODY od GDM má svůj specifický význam nejen pro rozdílné vedení a cíle antidiabetické léčby a plánování ultrazvukových kontrol růstu plodu v době těhotenství, ale též z důvodu rizika hyperinzulinemické hypoglykémie u novorozenců.
Závěr: Rozpoznání MODY v době těhotenství a dodržení existujících doporučení týkajících se péče o tyto pacientky je zásadní pro optimální průběh jejich těhotenství a správnou péči o novorozence v časném poporodním období.
Klíčová slova:
MODY – gestační diabetes – screening – GCK – HNF
ÚVOD
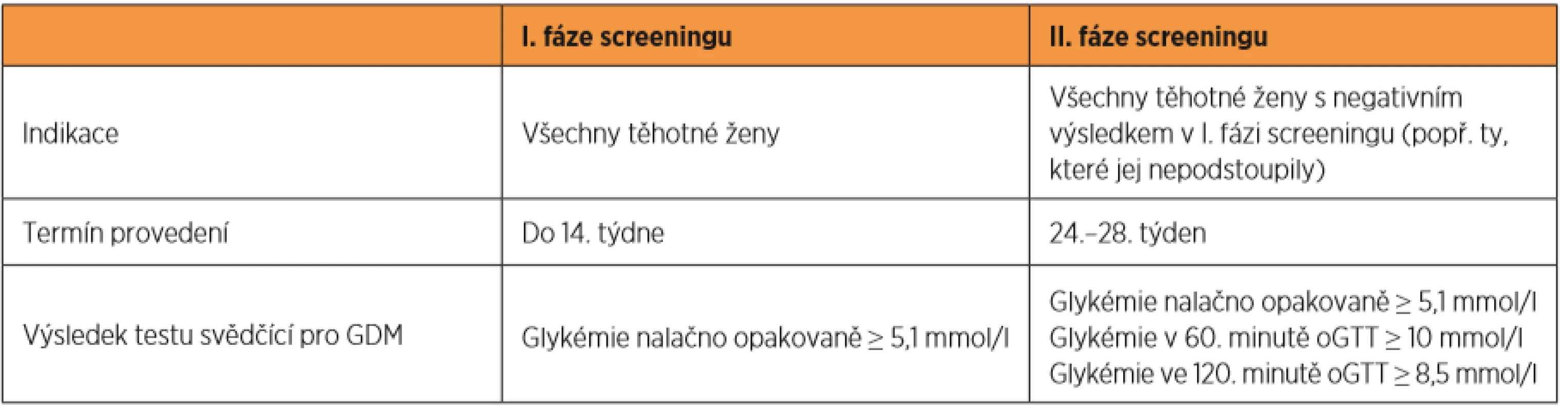
Gestační diabetes mellitus (GDM) je definován jako porucha metabolismu glukózy různého stupně, která se objevuje v těhotenství u pacientek, u nichž nebyl přítomen zjevný diabetes před otěhotněním a který spontánně v průběhu šestinedělí odezní [2, 4]. Screening GDM je indikován u všech těhotných žen (s výjimkou těch s již pregestačně zjištěným diabetem) ve dvou fázích (tab. 1) – jednak do 14. týdne (stanovení glykémie nalačno z žilní krve), jednak mezi 24.–28. týdnem (tříbodový orální glukózový toleranční test – oGTT se 75 g glukózy), pokud byl výsledek předchozího vyšetření negativní, resp. dosahovala-li glykémie nalačno v první fázi screeningu < 5,1 mmol/l [2]. U žen s nově zjištěným GDM má být vyšetřen také glykovaný hemoglobin (HbA1c) [2], jehož vysoká hodnota (značící hlubší poruchu glukózového metabolismu) může upozornit na záchyt diabetu přítomný již před koncepcí. Při screeningu GDM se většinou na diabetes typu MODY (Maturity-Onset Diabetes of the Young) [25], který při něm může být zachycen, nepomýšlí. Průřezové studie však odhadují prevalenci nejčastějšího typu MODY – glukokinázového diabetu (GCK-MODY) – mezi pacientkami s GDM až na 5 %, v případě dalších dvou častých typů – HNF1A/HNF4A-MODY – nižší, a to do 1 % [10, 13]. Přestože odhalení MODY mezi pacientkami s GDM patří pro svoji relativní obtížnost především do rukou diabetologa, dovolujeme si krátkým shrnutím problematiky MODY diabetu a jeho specifik v těhotenství informovat i gynekology a porodníky, u kterých bývá diagnóza GDM primárně stanovena. Předkládáme i přehledný návod, jak odlišit pacientky se třemi nejčastějšími typy MODY od ostatních těhotných žen s GDM a jak si počínat s léčbou a sledováním těchto žen s ohledem na konkrétní typ MODY.
MATURITY-ONSET DIABETES OF THE YOUNG – MODY
Maturity-Onset Diabetes of the Young (MODY) je dědičný, geneticky podmíněný typ diabetes mellitus, který vzniká na základě mutace v jednom z klíčových genů určených pro správný vývoj pankreatu a fungování inzulin-produkujících β-buněk [18]. Do současné doby bylo identifikováno více než deset takových genů, jejichž porucha vede ke vzniku MODY. Nejčastější typy MODY, se kterými se lze na území České republiky setkat, představují glukokinázový diabetes – GCK-MODY (postiženým genem je gen kódující enzym glukokinázu) a diabetes transkripčního faktoru HNF-1α – HNF1A-MODY (poškozený gen kóduje hepatocytární nukleární faktor 1α). Méně často se objevuje HNF4A-MODY (mutace v genu pro hepatocytární nukleární faktor HNF-4α). Ostatní typy jsou velmi vzácné. MODY je obecně charakterizován autozomálně dominantním způsobem dědičnosti (pozitivní rodinnou anamnézou diabetu s výskytem v několika generacích po sobě), časným nástupem diabetu (typicky před 25. rokem věku) a nezávislostí na (subkutánním podávání) inzulinu (tj. zachovanou vlastní sekrecí inzulinu) [18]. GCK-MODY se klinicky projevuje perzistentní (od narození trvající), obvykle asymptomatickou mírnou hyperglykémií nalačno (5,5–8 mmol/l), provázenou relativně nízkou hodnotou HbA1c (38–60 mmol/mol). GCK-MODY nevyžaduje žádnou specifickou antidiabetickou léčbu (s výjimkou období těhotenství) [12]. HNF1A-MODY a HNF4A-MODY se projevuje postupnou poruchou glukoregulace – nejprve hyperglykémií po jídle, později též nalačno, v průběhu dospívání či rané dospělosti [24]. Tento typ MODY se manifestuje typickými hyperglykemickými symptomy obvykle mezi 2. až 4. dekádou života [18] a lze jej úspěšně léčit perorálními antidiabetiky ze skupiny derivátů sulfonylurey, nejčastěji glibenklamidem [3].
Donedávna byli pacienti s MODY spíše přehlíženou skupinou diabetiků, často mylně zařazenou mezi pacienty s mnohem běžnějším diabetem 1. či 2. typu [26]. Teprve širší dostupnost molekulárně genetického vyšetření a zjištění, že jejich podíl mezi diabetiky může činit až 5 %, zvýšil o tuto skupinu pacientů zájem. Snaha o rozpoznání MODY mezi pacienty s jinými typy diabetu je vedena zejména možností individualizovat léčbu podle konkrétní genové mutace (což v řadě případů umožňuje ukončit léčbu inzulinem), dále správným odhadem progrese choroby i možnostmi cíleného rodinného poradenství [3, 26]. Přesto až 90 % pacientů zůstává neodhaleno [22]. Od diabetu 1. typu MODY odlišuje nález spíše mírné hyperglykémie s absencí diabetické ketoacidózy a nepřítomnost protilátek proti strukturám Langerhansových ostrůvků; od diabetu 2. typu pak většinou absence typického habitu – obezity abdominálního typu a manifestace v nižším věku [12, 18, 26].
MODY A GESTAČNÍ DIABETES
S ohledem na charakteristický průběh glykemické poruchy (mírná asymptomatická hyperglykémie u GCK-MODY, postupná progrese poruchy glukózové homeostázy s neakutní manifestací diabetu obvykle mezi 2.-4. dekádou života u HNF1A/HNF4A-MODY [18, 24]), může být MODY poprvé zachycen v rámci screeningu GDM u těhotných žen. Odlišení MODY od GDM je důležité především z důvodu odlišného managementu péče o těhotné diabetičky a vedení léčby diabetu během i po skončení těhotenství, vysokého rizika makrosomie u GCK-MODY (v případě, že plod GCK mutaci od matky nezdědil) [12] a HNF4A-MODY (zdědil-li plod mutaci v HNF4A genu) či kvůli možné hyperinzulinemické hypoglykémii (především u potomků rodičů s HNF4A-MODY) [19].
JAK ROZPOZNAT MODY MEZI GDM?
Konkrétní doporučení k rozlišení mezi MODY a GDM prakticky neexistují, diferenciálně diagnostická rozvaha vychází z obecných klinických znaků charakteristických pro MODY (tab. 2). Na GCK-MODY pomýšlíme u těhotných žen se záchytem mírné hyperglykémie nalačno (5,5–8 mmol/l), často již v prvním trimestru a normálním BMI (< 25 kg/m2) [7]. Pokud byla hyperglykémie nalačno zachycena až v rámci druhotrimestrálního oGTT, pak na GCK-MODY může upozornit malý přírůstek glykémie ve 120. minutě v porovnání s glykémií nalačno (u většiny pacientek nečiní více než 4,6 mmol/l). Doplnění vyšetření o HbA1c prokáže téměř normální až mírně zvýšené hodnoty (38–60 mmol/mol). Tyto pacientky obvykle mívají jednoho z rodičů léčeného pro „mírný diabetes mellitus 2. typu“, event. mají anamnézu gestačního diabetu nebo hyperglykémie nalačno v rodině [7]. Anamnesticky lze u pacientek nesoucích mutaci v GCK genu vypátrat mírnou hyperglykémii již v době před početím, jedná-li se o další graviditu, pak ji lze prokázat i po skončení předchozí gravidity. Pomoci může také případná anamnéza makrosomie plodu u předchozích gravidit [12] či potřeba inzulinu pouze v období těhotenství [16]. Méně často je možné mezi pacientkami s GDM zachytit také HNF1A/HNF4A-MODY [13, 16]. Tento typ diabetu je pro svůj progresivní průběh častěji diagnostikován ještě v době před početím. Na HNF1A/HNF4A-MODY však pomýšlíme zejména u mladé, štíhlé (pregestačně neobézní) těhotné ženy, u níž byla zachycena (asymptomatická či symptomatická) hyperglykémie bez doprovodné diabetické ketoacidózy a u které se vyskytuje diabetes (či jiné poruchy glukózové homeostázy, včetně GDM) v rodině, resp. v linii jednoho z rodičů (znak autosomálně dominantního přenosu nemoci). Cíleně lze prokázat absenci specifických ostrůvkových autoprotilátek a zachovanou endogenní sekreci inzulinu (pomocí vyšetření C-peptidu). Pomoci může také záchyt časné glykosurie při relativně nízké glykémii (pokud diagnostikovaná hyperglykémie ještě nepřesahuje 10 mmol/l, tedy renální práh pro glukózu) v případě HNF1A-MODY [7, 16]. Na HNF4A-MODY může v některých případech upozornit anamnéza vyšší porodní hmotnosti (v průměru o 790 g), makrosomie (56 % případů) a tranzientní neonatální hyperinzulinemické hypoglykémie (15 % jedinců) [19] u pacientky samotné (v jejím novorozeneckém věku), popř. jejích potomků v předchozí graviditě. Případy neonatální hyperinzulinemické hypoglykémie však byly popsány také u HNF1A-MODY [6]. HNF1A/HNF4A-MODY je možné zachytit již v časné fázi, kdy glykemická porucha dosahuje stupně poruchy regulace glykémie po zátěži glukózou, zatímco glykémie nalačno je ještě v normě [7, 24]. V takovém případě mohou pacientky v první fázi screeningu (vyšetření glykémie nalačno) uniknout pozornosti, avšak v druhé fázi vyšetření glukózové toleranční křivky prokáže rapidní vzestup glykémie ve 120. minutě oproti glykémii nalačno (často o více než 5 mmol/l) [7]. K definitivnímu potvrzení diagnózy při podezření na některý z typů MODY je nutné provést molekulárně genetické testování.
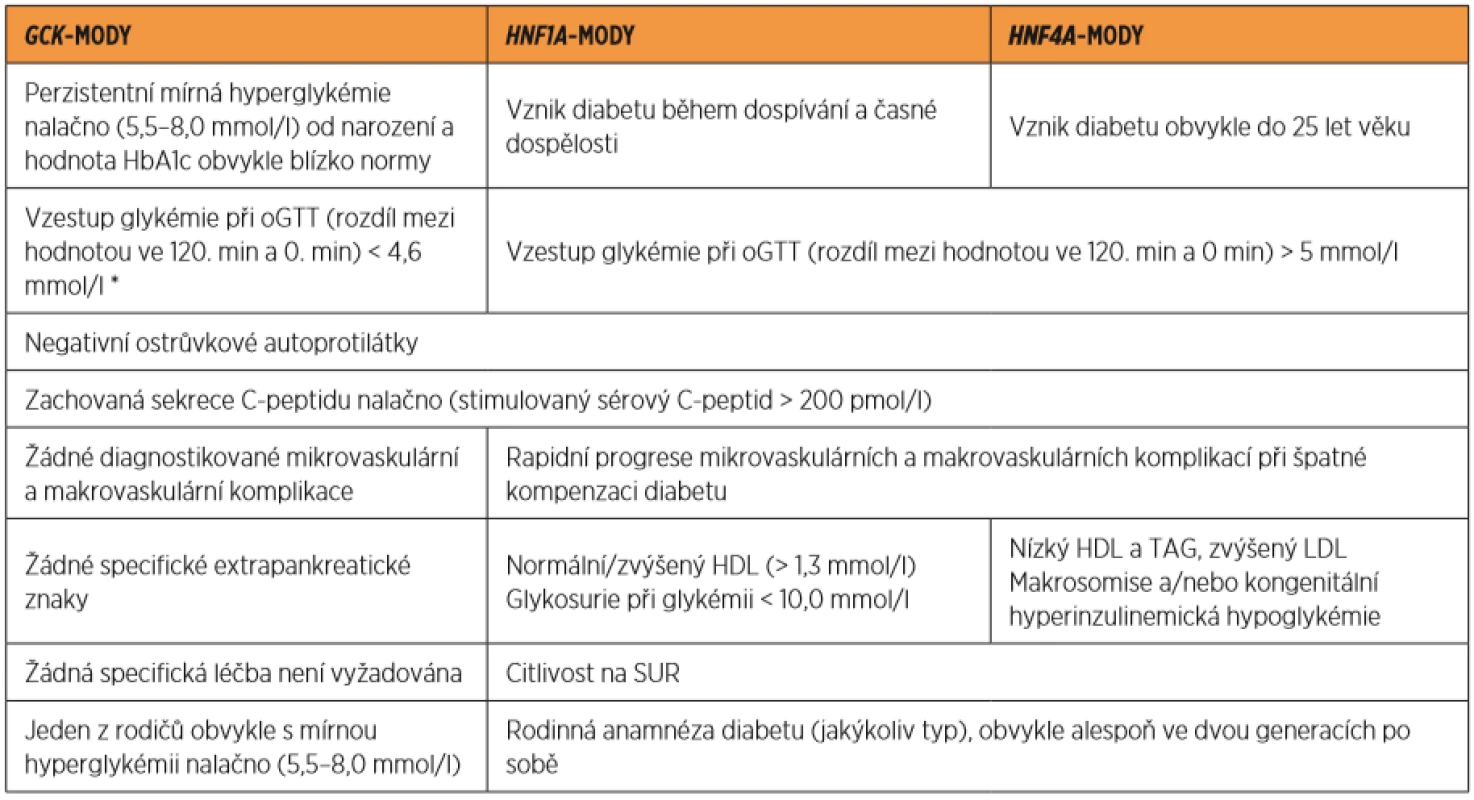
Upraveno podle Urbanová et al., Diagnostika MODY v ordinaci praktického lékaře. Prakt. Lék, 2018, 98(4), p. 153–157.
SPECIFICKÁ OPATŘENÍ A LÉČBA MODY BĚHEM TĚHOTENSTVÍ (tab. 3)
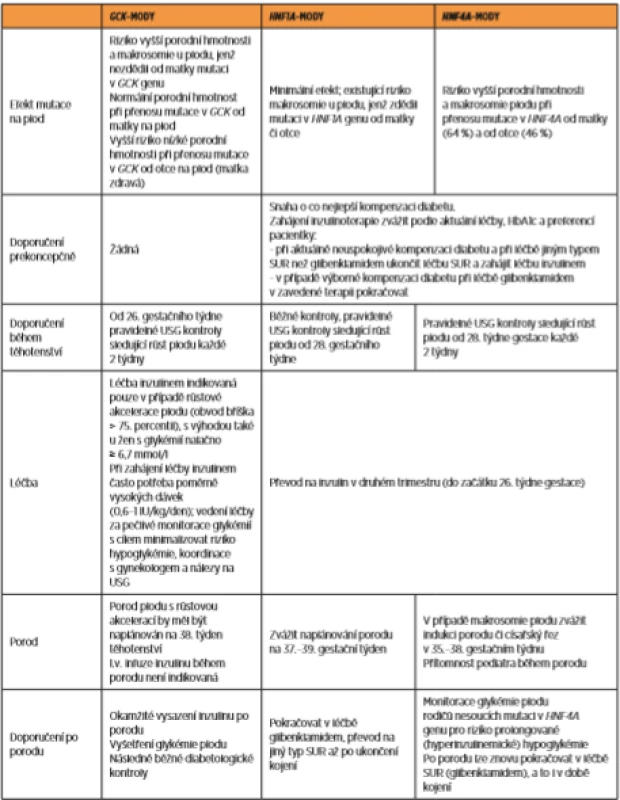
Upraveno podle Dickens LT & Naylor RN. Clinical Management of Women with Monogenic Diabetes During Pregnancy. Curr Diab Rep. 2018, 18:12; Shepherd M. et al. Management of sulfonylurea-treated monogenic diabetes in pregnancy: implications of placental glibenclamide transfer. Diabetic Medicine 2017, 34 (10): 13132-13139.
V případě GCK-MODY není prekoncepčně ani v časném období těhotenství zapotřebí žádné specifické léčby či sledování. Až od 26. gestačního týdne jsou každé dva týdny doporučeny pravidelné ultrasonografické kontroly sledující růst plodu [5]. A to z důvodu, že plod, který od matky nezdědil mutaci v GCK genu, bude na mírnou hyperglykémii matky reagovat vyšší sekrecí inzulinu, jež povede k rychlejšímu růstu a vyšší porodní hmotnosti [14, 23]. V případě růstové akcelerace plodu (definované jako obvod bříška nad 75. percentil) se zahajuje léčba inzulinem, jenž může prostřednictvím snížení glykémie redukovat rizika asociovaná s makrosomií [5, 12, 17]. Porod plodu s růstovou akcelerací by pak měl být naplánován na 38. týden těhotenství [5]. Léčbu inzulinem je možné ihned po porodu ukončit [5, 12, 17]. Na rozdíl od pacientek s GDM nemají ženy s GCK-MODY v budoucnu zvýšené riziko rozvoje diabetu 2. typu, a po porodu proto nevyžadují žádnou následnou péči [19]. U těhotné ženy, jejíž partner je nositelem GCK mutace, je naopak nutné počítat s třikrát vyšším rizikem nízké porodní hmotnosti – pod 10. percentil – v případě, že dojde k přenosu mutace na plod. Plod nesoucí GCK mutaci bude mít totiž regulaci inzulinové sekrece nastavenu na vyšší hodnotu glykémie, než jakou má zdravá matka [11, 23]. Výsledkem je pak relativně nižší hladina inzulinu, jehož růstový účinek se nebude moci plně projevit.
U HNF1A-MODY a HNF4A-MODY, které naopak vyžadují trvalou antidiabetickou léčbu (preferenčně deriváty sulfonylurey) [3, 7], je situace složitější. Recentní studie prokázaly, že deriváty sulfonylurey (glibenklamid) překračují placentární bariéru a pojí se s rizikem makrosomie a hyperinzulinemické hypoglykémie (obzvláště ve třetím trimetru) [21]. U pacientek s HNF1A-MODY a HNF4A-MODY, jejichž diabetes je výborně kompenzován při léčbě deriváty sulfonylurey, lze pokračovat v zavedené perorální terapii (preferenčně glibenklamidem) až do druhého trimetru a převod na inzulin realizovat do začátku 26. týdne gestace [5, 21]. Glibenklamid je preferován z toho důvodu, že byl v období těhotenství nejvíce testován v dostatečném počtu studií [21]. Při prekoncepčně (v době plánování těhotenství, popř. časně v době zjištění těhotenství) neuspokojivé kompenzaci diabetu je nutné perorální léčbu ukončit a zahájit inzulinoterapii [5]. Vedení léčby inzulinem se neliší od jiných pacientek s diabetem v době těhotenství [16].
Kontroly těhotných žen s HNF1A-MODY jsou prakticky stejné jako u pacientek s jinými typy gestačního/pregestačního diabetu. Naopak u diabetiček s HNF4A-MODY se pro riziko vyšší porodní hmotnosti a makrosomie plodu (která se pojí s mutací v HNF4A a je známkou toho, že plod tuto mutaci zdědil [19]) doporučuje pravidelně sledovat růst plodu pomocí ultrazvukových kontrol počínaje 28. týdnem gestace každé dva týdny [5]. V případě skutečného zjištění makrosomie plodu je pak doporučeno zvážit ukončení těhotenství (indukcí porodu či plánovaným císařským řezem) mezi 35. a 38. gestačním týdnem [5, 21]. Potomci rodičů nesoucí mutaci v HNF4A genu by měli po narození podstoupit vyšetření glykémie a následujících 48 hodin být monitorováni pro riziko prolongované (hyperinzulinemické) hypoglykémie [5, 19, 21]. Makrosomie a hyperinzulinemická hypoglykémie však byla prokázaná také v některých HNF1A-MODY rodinách [6].
Po porodu lze znovu pokračovat v léčbě deriváty sulfonylurey, a to i v době kojení. Glibenklamid podávaný v nízkých dávkách se totiž nedostává do mateřského mléka a neohrožuje dítě hypoglykémií [21].
DISKUSE
V současné době se screening GDM opírá o vyšetření glykémie nalačno v prvním trimestru těhotenství a následně v provedení tříbodového oGTT ve druhém trimestru [2]. S ohledem na zvolenou hranici glykémie nalačno pro GDM, tj. ≥ 5,1 mmol/l a asymptomatický průběh GCK-MODY s průměrně dosahovanou hladinou glykémie 5,5–8 mmol/l, může být řada pacientek s tímto typem diabetu diagnostikována právě v době těhotenství a při screeningu GDM [8, 20]. Odlišit GCK-MODY od GDM na základě jeho dalších běžných diagnostických znaků, jako je např. normální hodnota BMI, nevysoká hodnota HbA1c či výsledek oGTT (resp. dosahovaný přírůstek glykémie mezi 0. a 120. minutou) a pozitivita rodinné anamnézy, je nicméně obtížné, jelikož tyto uvedené znaky neprokázaly v několika recentních studiích dostatečnou diskriminační schopnost [9, 10, 13, 20]. Odhalit pacientky s GCK-MODY je nicméně důležité s ohledem na management péče o tyto ženy v průběhu těhotenství, ale též po jeho skončení. Například doporučené hodnoty glykémie při selfmonitoringu (< 5,3 mmol/l nalačno, < 7,8 mmol/l jednu hodinu a < 6,7 mmol/l dvě hodiny po jídle) [15] mohou pacientky nesoucí mutaci v GCK genu běžně překračovat, a tudíž u nich může být zbytečně indikovaná léčba metforminem, resp. inzulinem, jelikož metformin není schopen hodnoty glykémie u tohoto typu diabetu jakkoliv ovlivnit [3], inzulin by byl proto brzy indikován, aby bylo uvedených glykemických cílů dosaženo.
U GCK-MODY je ovšem k normalizaci glykémie často zapotřebí poměrně vysokých dávek inzulinu, až 1 IU/kg/den a na druhou stranu přespříliš agresivní inzulinoterapie může zvyšovat riziko hypoglykémie u matky a negativně ovlivnit inzulinem zprostředkovaný růst plodu, proto je nutné léčbu řídit šetrně a koordinovat ji v souvislosti s nálezy na ultrazvuku [5, 17]. Na rozdíl od GDM je tedy pro léčbu inzulinem rozhodující nikoli výsledek glykemických profilů, ale růst plodu sledovaný pomocí ultrazvuku. Pro riziko makrosomie plodu (která je indikací k zahájení inzulinoterapie u GCK-MODY) [5, 17] je nutné počítat s časnějšími a frekventnějšími ultrazvukovými kontrolami. Další odlišností je také to, že na rozdíl od GDM u MODY není indikováno provedení oGTT za 3–6 měsíců po porodu, jelikož glykemická porucha je u MODY trvalá.
První záchyt HNF1A/HNF4A-MODY v rámci screeningu GDM není příliš častý, ale dojít k tomu může. Glykémie se mohou pohybovat jak v pásmu GDM, tak již zjevného diabetu (tj. ≥ 7,0 mmol/l nalačno, nebo ≥ 11,1 mmol/l ve 120. minutě oGTT [2]). K jeho rozpoznání neexistují v rámci GDM žádná specifická doporučení [16]. Je třeba pamatovat na to, že ani u tohoto typu MODY (pokud pacientka není obézní, což je pro tento typ diabetu typické) podávání metforminu glykémie zásadně neovlivní [3]. Podáváním inzulinu, obvykle v nižších dávkách, než je zapotřebí u pacientek s diabetem 1. typem (z důvodu zachované vlastní inzulinové sekrece), lze u spolupracujících pacientek dosáhnout doporučených cílových hodnot glykémie. Správná identifikace těchto typů MODY, především HNF4A-MODY, má význam pro riziko makrosomie a prolongované hyperinzulinemické hypoglykémie u novorozenců [19]. Novorozenci matek s GDM jsou však také sledováni pro riziko pozdní hypoglykémie (za 1–2 týdny) již cestou praktického lékaře pro děti a dorost [15].
U všech žen s nově zjištěným GDM má být podle doporučeného postupu vyšetřen HbA1c [2]. Hodnota > 40 mmol/mol signalizuje, že diabetes již nějakou dobu probíhá, a tyto těhotné ženy jsou následně vedeny jako rizikovější [2, 15]. Velká část pacientek s MODY tuto hranici v době diagnostiky bezpochyby překoná. Podle dat diabetologického centra VFN se v praxi jedná o necelých 10 % žen s nově zjištěným GDM [15], mezi nimiž se mohou pacientky, především s GCK-MODY, jistě nacházet.
Výsledky dotazníkové studie [1] provedené v České republice ukázaly, že nejčastějšími rizikovými faktory pro vznik GDM u těhotných žen jsou věk nad 25 let (92,4 %), výskyt diabetu u příbuzných první linie (23,3 %) a BMI > 25 kg/m2 (21,3 %). Naopak MODY vzniká nejčastěji do 25 let věku u štíhlých jedinců. Pro MODY též svědčí vícegenerační výskyt poruchy glykemické homeostázy v linii výhradně jednoho z rodičů [7], nicméně rodinná anamnéza diabetu nemusí být k odlišení MODY od GDM dostatečná [26].
ZÁVĚR
Odlišení MODY od GDM má svůj specifický význam, jelikož vedení (např. indikace metforminu či inzulinoterapie a možnost léčby deriváty sulfonylurey) a cíle antidiabetické léčby (např. fyziologické hladiny glykémií a fyziologický růst plodu), plánování ultrazvukových kontrol růstu plodu, ale též časná péče o novorozence či následné sledování pacientek po porodu se u pacientek s MODY může od GDM zásadně lišit. Na MODY diabetes by při pozitivním screeningu GDM mělo být pomýšleno především, jde-li o štíhlou pacientku s věkem okolo 25 let a pozitivní rodinnou anamnézou diabetu v linii jednoho z rodičů. Definitivní potvrzení diagnózy přinese molekulárně-genetické vyšetření. Věříme, že povědomí o tomto typu diabetu přispěje k jeho častější identifikaci při screeningu GDM.
MUDr. Jana Urbanová, Ph.D.
II. interní klinika FNKV
Šrobárova 50
100 34 Praha 10
e-mail: urbja@seznam.cz
Sources
1. DMEV, 2018, 21, 3, s. 131–135.
2. Andělová, K., Anderlová, K., Bláha, J., et al. Gestační diabetes mellitus, doporučený postup screeningu, gynekologické, perinatologické, diabetologické a neonatologické péče 2017. DMEV, 2018, 21, 3, s. 113–120.
3. Brunerova, L., Rahelic, D., Ceriello, A., et al. Use of oral antidiabetic drugs in the treatment of Maturity-Onset Diabetes of the Young (MODY): a minireview. Diabetes Metab Res Rev, 2018, 34, 1, e2940.
4. Diagnostic criteria and classification of hyperglycaemia first detected in pregnancy. Geneva: World Health Organization; 2013 (WHO/NMH/MND/13.2; http://www.who. int/diabetes/publications/Hyperglycaemia_In_ Pregnancy/en/, accessed 29 September 2016).
5. Dickens, LT., Naylor, RN. Clinical management of women with monogenic diabetes during pregnancy. Current Diabetes Reports, 2018, 18, p.12.
6. Dusatkova, P., Pruhova, S., Sumnik, Z., et al. HNF1A mutation presenting with fetal macrosomia and hypoglycemia in childhood prior to onset of overt diabetes. J Pediatr Endocrinol Metab, 2011, 24, 3–4, p. 187–189.
7. Ellard, S., Bellanné-Chantelot, C., Hattersley, AT. European Molecular Genetics Quality Network (EMQN) MODY group. Best practice guidelines for the molecular genetic diagnosis of maturity-onset diabetes of the young. Diabetologia, 2008, 51, 4, p. 546–553.
8. Ellard, S., Beards, F., Allen, LIS., et al. A high prevalence of glucokinase mutations in gestational diabetic subjects selected by clinical criteria. Diabetologia, 2000, 43, 2, p. 250–253.
9. Flack, JR., Ross, GP., Cheung, NW. GCK monogenic diabetes and gestational diabetes: possible diagnosis on clinical grounds. Diabet Med., 2015, 32, 12, p. 1596–1601. doi: 10.1111/dme.12830.
10. Gjesing, AP., Rui, G., Lauenborg, J., et al. High prevalence of diabetes-predisposing variants in MODY genes among Danish women with gestational diabetes mellitus. J Endocrin Society, 2017, 1, 6, p. 681–690. doi:10.1210/js.2017-00040.
11. Hattersley, AT., Beards, F., Ballantyne, E., et al. Mutations in the glucokinase gene of the fetus result in reduced birth weight. Nat Genet, 1998, 19, 3, p. 268–270.
12. Chakera, AJ., Steele, AM., Gloyn, AL., et al. Recognition and management of individuals with hyperglycaemia because of a heterozygous glucokinase mutation. Diabetes Care, 2015, 38, 7, p. 1383–1392.
13. Chakera, AJ., Spyer, G., Vincent, N., et al. The 0.1% of the population with glucokinase monogenic diabetes can be recognized by clinical characteristics in pregnancy: the Atlantic Diabetes in Pregnancy cohort. Diabetes Care, 2014, 37, p. 1230–1236.
14. Kleinberger, JW., Maloney, KA., Pollin, TI. The genetic architecture of diabetes in pregnancy: implications for clinical practice. Am J Perinatol, 2016, 33, 13, p. 1319–1326. doi: 10.1055/s-0036-1592078
15. Krejčí, H. Doporučený postup pro screening a péči o gestační diabetes – komentáře a praktické aspekty. DMEV, 2018, 21, 3, s. 122–128.
16. Lachance, CH. Practical aspects of monogenic diabetes: a clinical point of view. Can J Diabetes, 2016, 40, 5, p. 368–375.
17. Murphy, R. Monogenic diabetes and pregnancy. Obstet Med, 2015, 8, 3, p. 114–120. doi:10.1177/1753495X15590713
18. Naylor, R., Knight Johnson, A., del Gaudio, D. Maturity-Onset Diabetes of the Young Overview. 2018 May 24. In: Adam, MP., Ardinger, HH., Pagon, RA., et al., eds. GeneReviews® [Internet]. Seattle (WA): University of Washington, Seattle; 1993–2018. Available from: https://www.ncbi.nlm.nih.gov/books/NBK500456/
19. Pearson, ER., Boj, SF., Steele, AM., et al. Macrosomia and hyperinsulinaemic hypoglycaemia in patients with heterozygous mutations in the HNF4A gene. PLoS Med., 2007, 4, 4, e118.
20. Rudland, VL., Hinchcliffe, M., Pinner, J., et al. Identifying Glucokinase Monogenic Diabetes in a Multiethnic Gestational Diabetes Mellitus Cohort: New pregnancy screening criteria and utility of HbA1c. Diabetes Care, 2016, 39, 1, p. 50–52; doi: 10.2337/dc15-1001
21. Shepherd, M., Brook, AJ., Chakera, AJ., et al. Management of sulfonylurea treated monogenic diabetes in pregnancy: implications of placental glibenclamide transfer. Diab Med, 2017, 34, 10, p. 13132–13139. https://doi.org/10.1111/dme.13388
22. Shields, BM., Hicks, S., Shepherd, MH., et al. Maturity onset diabetes of the young (MODY): how many cases are we missing? Diabetologia, 2010, 53, 12, p. 2504–2508.
23. Spyer, G., Hattersley, AT., Sykes, JE., et al. Influence of maternal and fetal glucokinase mutations in gestational diabetes. Am J Obstet Gynecol, 2001, 185, 1, p. 240–241.
24. Stride, A., Vaxillaire, M., Tuomi, T., et al. The genetic abnormality in the beta cell determines the response to an oral glucose load. Diabetologia, 2002, 45, p. 427–435.
25. Urbanová, J., Brunerová, L., Brož, J. Heterogeneity of gestational diabetes – do we take MODY into consideration as much as we should? Diab Res Clin Pract, 2019, 148, 2, p. 268–269. https://doi.org/10.1016/j.diabres.2018.11.009
26. Urbanová, J., Brunerová, L., Brož, J. Hidden MODY – Looking for a needle in a haystack. Front Endocrinol (Lausanne). 2018, 9, 355. doi:10.3389/fendo.2018.00355
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2020 Issue 2
Most read in this issue
- Is the finding of endometrial hyperplasia or corporal polyp an mandatory indication for biopsy?
- Modern terminology and classification of female pelvic organ prolapse
- MODY diabetes and screening of gestational diabetes
- Laparoscopic correction of isthmocele combined with ventrosuspensios of uterus
