Jsou obavy z obratu zevními hmaty oprávněné?
Is Fear of External Cephalic Version Well-founded?
Background and objective:
External cephalic version (ECV) is often denied due to fear of complications and pain during this procedure. The aim of this study was to assess maternal pain perception during ECV and to report the incidence of complications associated with this procedure.
Design:
Prospective study.
Setting:
Hospital of Merciful Brothers, Brno.
Methods:
Study included 110 women undergoing ECV. Pain was measured by visual analog scale (VAS) and descriptive part of Czech version of McGill Pain Questionnaire (MPQ). The overall pain rating index (PRI) and PRI of sensoric (S), affective (A), evaluating (E) and miscellaneuos (M) descriptors of pain was assesed. The assesment was performed in all patient and group of successful and failed ECV was compared by t-test. All complications during ECV were recorded. Incidence of operative deliveries after successful ECV was compared with control group included parturients with cephalic presentantion by odds ratio (OR) with 95% confidence interval (95%CI).
Results:
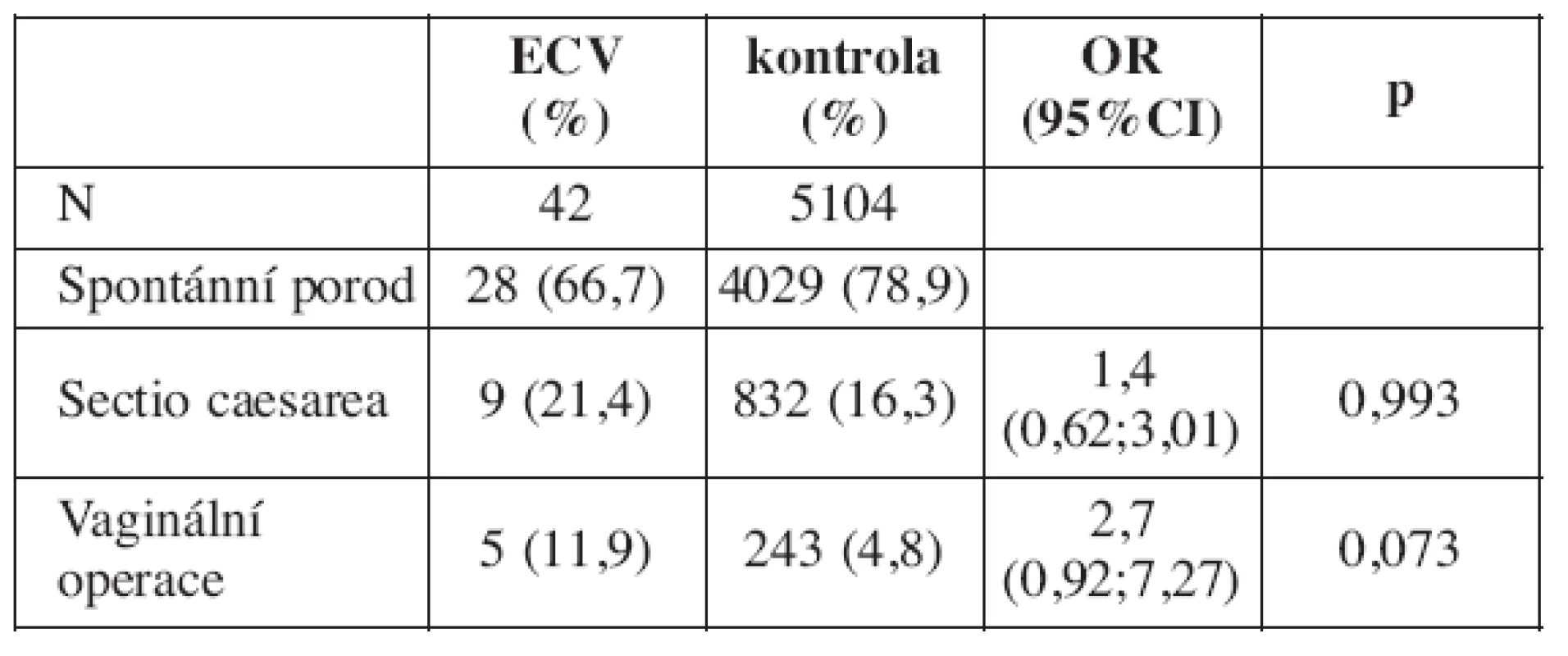
Forty two ECV (38%) was successful. Mean value of VAS was 4,9, PRI 14,4 (SD=1,9). PRI of particular qualities of pain: S= 8,0, A =1,9, E =2,6, M =2,1. The significant diference between successful and failed ECV group was in VAS (4,2 vs 5,4, p = 0,001) , PRI -A (1,3 vs 2,2, p = 0,018) and PRI-M (1,5 vs 2,5, p = 0,015). We recorded 2 (1,8%) cases of transient fetal bradycardia, 8 ECV (7%) was discontinued for pain and in 52% women after ECV transient decrease in fetal heart rate variability occured. No serious complication was recorded. The incidence of caesarean section after successful ECV was 21% and in control group 16% (OR 1,4 95%CI 0,62;3,01). Incidence of instrumental delivery after ECV was 12%, in control group 5% (OR 2,7 95%CI 0,93; 7,27).
Conclusion:
The pain during ECV was mild and well tolareted. The incidence of complications was small and the most of them were not serious. In this study no reasons for denying ECV were found.
Key word:
breech presentation, external cephalic version, complications, pain measurement.
Authors:
J. Nagy; E. Nyklová
Authors‘ workplace:
Nemocnice Milosrdných bratří, Brno, přednosta prim MUDr. I. Huvar, CSc.
Published in:
Ceska Gynekol 2008; 73(4): 254-260
Overview
Úvod a cíl studie:
Obrat zevními hmaty (ECV) je často odmítán pro obavy z komplikací a bolesti při výkonu. Cílem bylo změřit intenzitu a kvalitu bolesti při ECV a sledovat incidenci komplikací souvisejících s tímto výkonem.
Typ studie:
Prospektivní studie.
Název a sídlo pracoviště:
Nemocnice Milosrdných bratří, Brno.
Metodika:
V našem souboru bylo 110 žen, které podstoupily ECV. Bolest byla měřena pomoci vizuální analogové škály (VAS) a deskriptivní části české verze McGill Pain Questionnaire (MPQ). Hodnotili jsme celkový index bolesti (PRI) a PRI jednotlivých deskriptorů bolesti – senzorického (S), afektivního (A) hodnotícího (E) různé (M). Výsledky byly zpracovány pro celý soubor a byly porovnány u skupiny s úspěšným a neúspěšným ECV pomocí t testu. Byly zaznamenány všechny komplikace během ECV. Byla porovnána incidence operativních porodů po úspěšném ECV s kontrolní skupinou zahrnující rodičky s plodem v poloze hlavičkou. Ke srovnání byl použit poměr šancí (OR) s 95% intervalem spolehlivosti (95%CI)
Výsledky:
Úspěšných bylo 42 (38 %) ECV. Průměrná hodnota intenzity bolesti měřená VAS byla 4,9 ± 1,9. Celkový PRI byl 14,4 , PRI jednotlivých složek bolesti: S= 8,0, A =1,9, E = 2,6 a M = 2,1. Významný rozdíl mezi úspěšnými a neúspěšnými ECV byl v hodnotách VAS (4,2; 5,4 , p= 0,001) , PRI-A (1,3;2,2, p = 0,018) a PRI-M (1,5; 2,5, p = 0,015). Během obratu se u 2 (1,8 %) těhotných vyskytla přechodná bradykardie, u 8 (7 %) byl výkon přerušen pro bolestivost, po obratu se u 52 % plodů objevilo dočasné snížení variability srdeční akce. Závažné komplikace, které by vedly k urgentnímu ukončení gravidit nebo které by poškodily plod či matku jsme nezaznamenali. Po úspěšném ECV bylo 21 % porodů per s.c. v kontrolní skupině16 % (OR 1,4 95%CI 0,62;3,01), vaginální operace byly u 12 % po ECV a 5 % v kontrolní skupině (OR 2,7 95%CI 0,93; 7,27).
Závěr:
ECV je výkon středně bolestivý a bolest je ve většině případů dobře snášena, výskyt komplikací je minimální a jedná se o komplikace nezávažné. V našem souboru jsme nezjistili žádné důvody, které by opravňovaly obavy z tohoto výkonu.
Klíčová slova:
konec pánevní, obrat zevními hmaty, měření bolesti, komplikace.
ÚVOD
Doporučený postup pro vedení gravidity s plodem v poloze podélné koncem pánevním uvádí nabídku obratu zevními hmaty (ECV) jako jeden z prvních kroků při řešení této nepříznivé polohy [27]. V našich podmínkách má převážná většina gynekologů o tomto výkonu zkreslené představy, vycházející z postoje, který k němu zaujímají naše učebnice porodnictví, kde je předkládán jako obsoletní, a navíc nebezpečný výkon. Tento názor je spolu s výčtem všech možných komplikací tlumočen ženám, které by o obrat měly zájem, a bývá to jedním z důvodů odmítnutí obratu. Dalším důvodem jsou obavy z bolestivosti výkonu, vycházející ze zkušeností známých, které pokus o obrat již absolvovaly.
Cílem naší práce bylo zjistit, zda tyto dva důvody k odmítnutí obratu jsou oprávněné. Snažili jsme se změřit bolest při obratu, současně zjistit, zda její intenzita souvisí s výsledkem obratu a sledovali jsme výskyt a frekvenci všech komplikací.
MATERIÁL A METODIKA
Od listopadu 2003 do srpna 2007 jsme sledovali skupinu těhotných žen s plodem v poloze podélné koncem pánevním, u kterých byl proveden pokus o obrat zevními hmaty. Pokus o obrat jsme prováděli u všech žen, které o to požádaly, bez ohledu na podmínky, jež v některých případech byly nepříznivé (menší množství plodové vody, obezita, vyšší gestační týden, vstouplá naléhající část), což částečně vysvětluje menší úspěšnost výkonu.
Postupovali jsme podle následujícího protokolu: ECV jsme prováděli od 37. týdne gravidity. Při dodržení obecně známých kontraindikací [20] byla pacientka seznámena s průběhem výkonu, podepsala informovaný souhlas a byl proveden non stress test (NST). Ultrazvukem (UZ) jsme zkontrolovali uložení plodu a zahájili pokus o obrat. Pokud se do 15 minut nepovedlo plod otočit, výkon jsme ukončili. Během obratu jsme ve 2-3minutových intervalech sledovali ultrazvukem srdeční akci a polohu plodu. Po skončení obratu jsme opět provedli NST, a pokud byl fyziologický, pacientka odešla domů. Tokolýzu jsme aplikovali pouze výběrově v případech, kdy byla děloha palpačně tonizovaná nebo se na kardiotokografickém záznamu (CTG) vyskytly kontrakce. Analgezii jsme nepoužívali. Pokud byla pacientka Rh negativní, aplikovali jsem po výkonu 250 μg anti-D-globulinu.
Ke měření bolesti jsem použili vizuální analogovou škálu (VAS) (obr. 1) ve formě posuvného měřítka, na kterém je 10centimetrová úsečka označená na jednom konci „žádná bolest“ a na druhém „nesnesitelná bolest“ a českou verzi Melzackova McGill Pain Questionnaire (MPQ) (obr. 2), a to pouze jeho slovně popisnou část, která se skládá z 60 podstatných jmen seřazených do 20 skupin popisujících pocity při bolesti. Je možné rozlišovat senzorickou složku bolesti (pocity 1-10), afektivní (11-15), 16. skupina slov hodnotí intenzitu bolesti a do 17.-20. skupiny jsou zařazeny různé doplňující výrazy, které se do předchozích skupin nehodily. Slova v každé skupině jsou seřazena tak, že od shora dolů vyjadřují stoupající intenzitu pocitu. Ostatní části původního dotazníku, které jsou určeny k popisu lokalizace bolesti a jejího časového průběhu, jsme neužívali, protože pro náš účel nebyly podstatné. Část dotazníku měřící intenzitu bolesti nahrazuje výše uvedená VAS.
Měření probíhalo tak, že před výkonem byla pacientka seznámena s tím, jak budeme měřit bolest, a byla požádána, aby si všímala pocitů během obratu. Po skončení výkonu pacientka označila na VAS intenzitu své bolesti a na rubové straně měřítka jsme odečetli hodnotu číselně. Potom vyplnila dotazník bolesti, a to tak, že v každé skupině budˇoznačila jeden výraz, který nejlépe vystihuje pocit při prožité bolesti, nebo skupinu vynechala, pokud se žádný z výrazů na popis pocitů nehodil. V dotazníku jsme hodnotili celkový index bolesti (PRI) jako součet číselných hodnot přiřazených ke všem vybraným slovům. Dále jsme hodnotili PRI jednotlivých složek bolesti: senzorické (S) afektivní (A) hodnotící (E) různé (M). Sledovali jsme frekvenci jednotlivých výrazů, které ženy použily k hodnocení svých pocitů. Výsledky jsme zpracovali jednak pro celý soubor a jednak jsme srovnávali hodnoty u skupiny s úspěšným a neúspěšným ECV. Ke srovnání jsme použili t test.
Zaznamenávali jsme všechny komplikace, které se vyskytly během výkonu a těsně po něm, způsob porodu a komplikace během porodu, které by mohly mít vztah k ECV. Sledovali jsme incidenci císařských řezů a vaginálních porodnických operací u žen po úspěšném ECV. Pro srovnání jsme použili kontrolní skupinu tvořenou všemi rodičkami, které za sledované období rodily v našem ústavu a nepodstoupily pokus o obrat. Na porovnání obou skupin jsme použili poměr šancí (OR) s 95% intervalem spolehlivosti (95%CI)
VÝSLEDKY
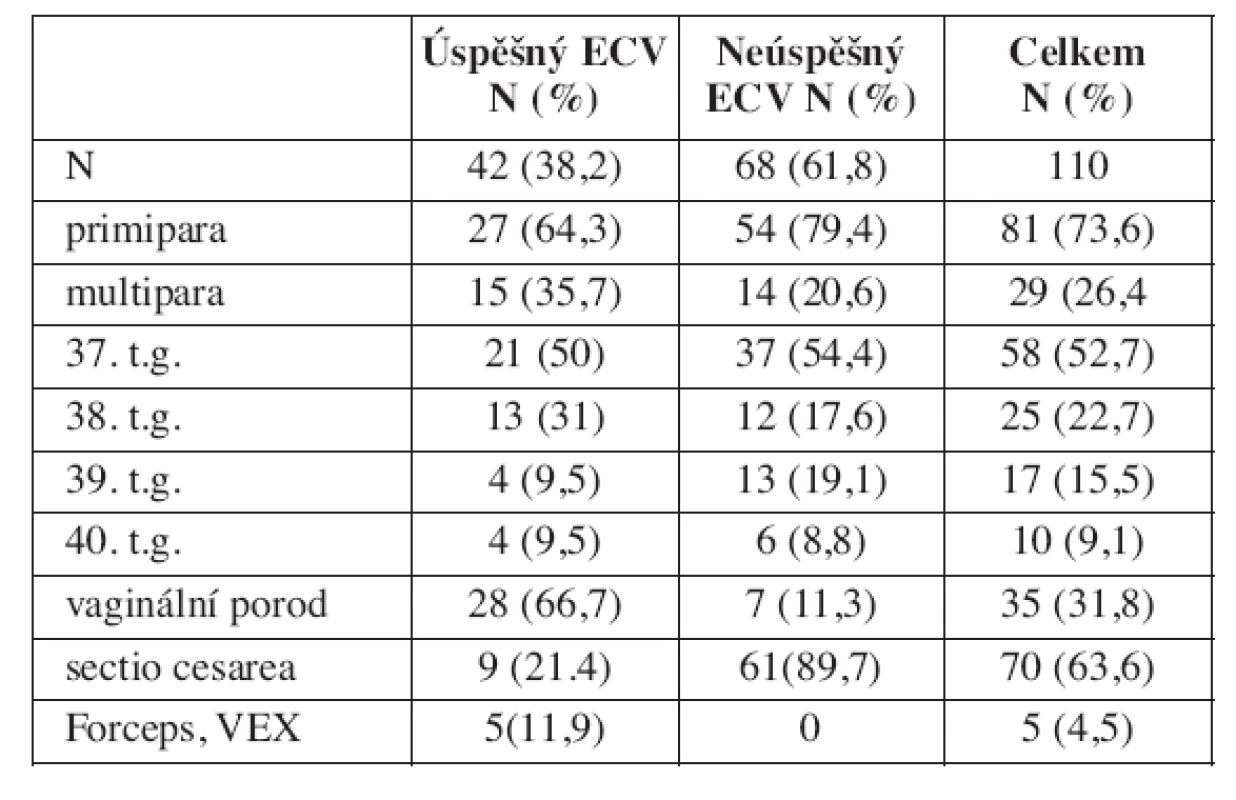
Za uvedené období jsme provedli 110 pokusů o obrat, z nichž 42 (38,2 %) bylo úspěšných a 68 (61,8 %) neúspěšných. Základní údaje o souboru udává tabulka 1.
Hodnoty bolesti naměřené pomocí VAS a MPQ udává tabulka 2.
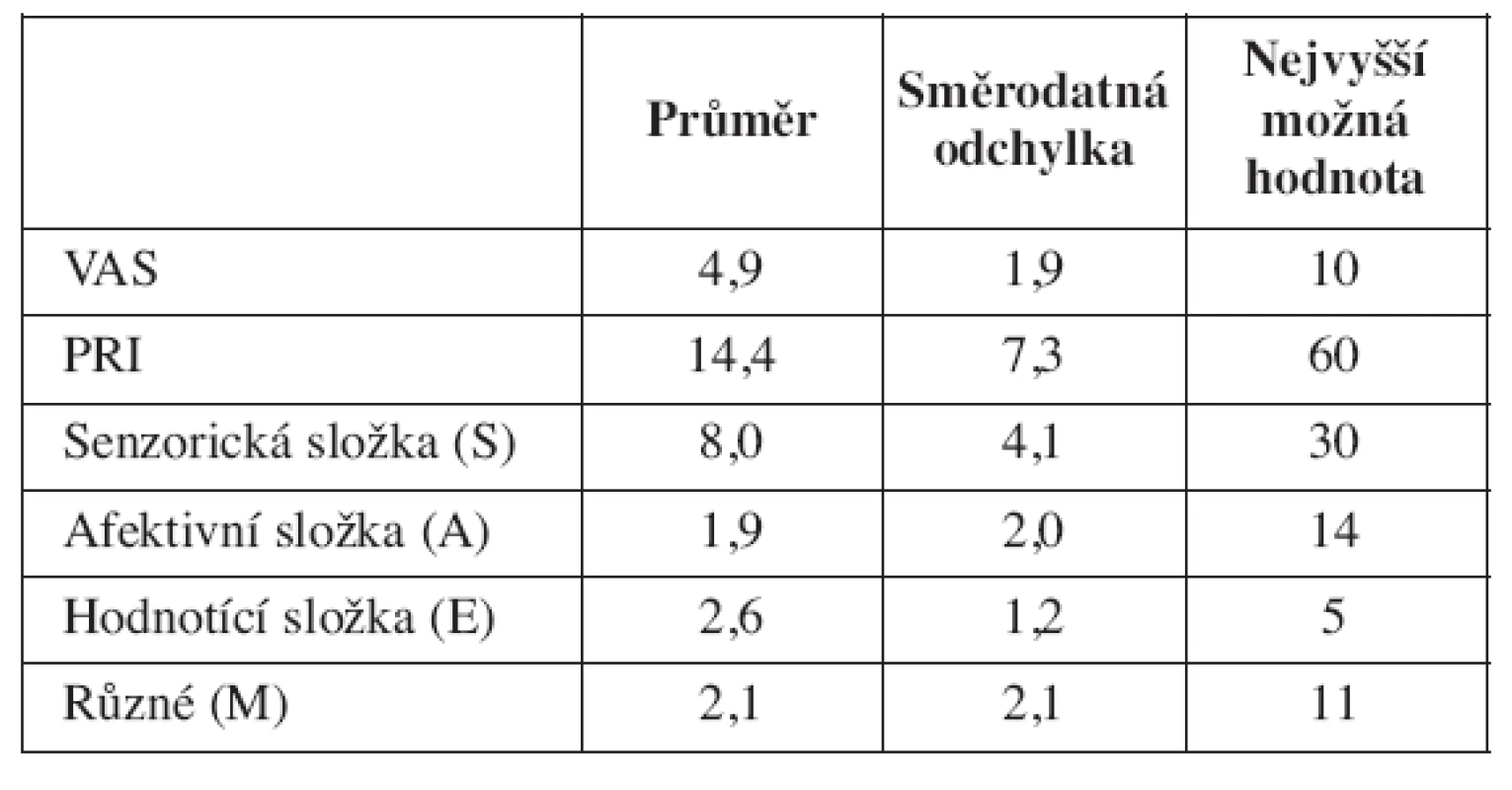
Při srovnání bolesti u žen s úspěšným a neúspěšným pokusem byla průměrná hodnota VAS významně menší u úspěšných pokusů. Celkový PRI , PRI (S) a PRI (E)se nelišily, významně nižší byl PRI (A) a PRI (M) u úspěšných pokusů (tab. 3).
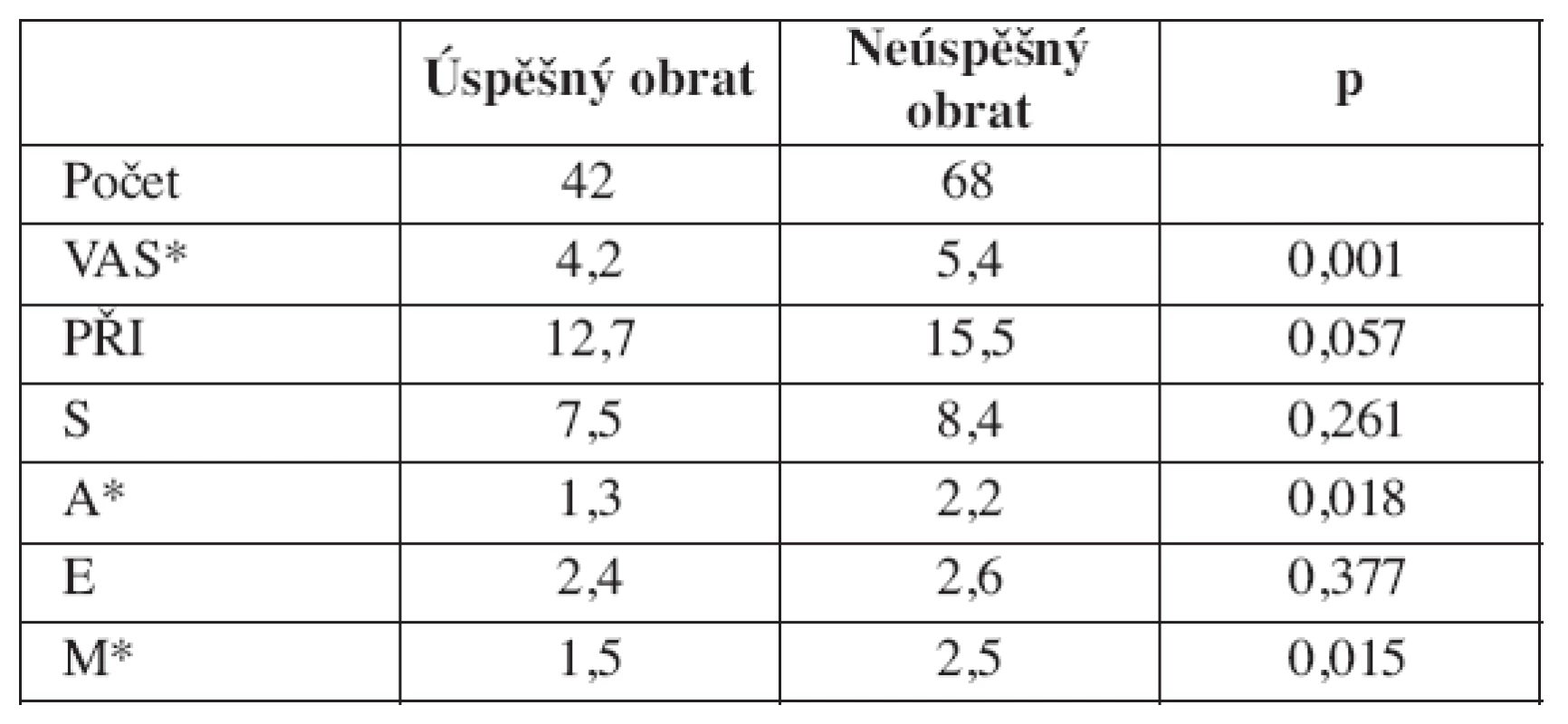
Senzorická složka bolesti byla nejčastěji popisována jako tlak případně tupý tlak, tah, méně často jako ostrost, svírání, horkost, vystřelování či pálení a spektrum i frekvence jednotlivých výrazů se ve skupině úspěšných i neúspěšných ECV nelišily. Ve výběru slov popisujících afektivní složku bolesti se nejčastěji vyskytoval strach, únava, slabost, nevolnost a zoufalství. Zatímco skupina s úspěšným ECV si při popisu svých pocitů vystačila s těmito pěti slovy, byla slovní zásoba u neúspěšných ECV daleko bohatší (tab. 4).
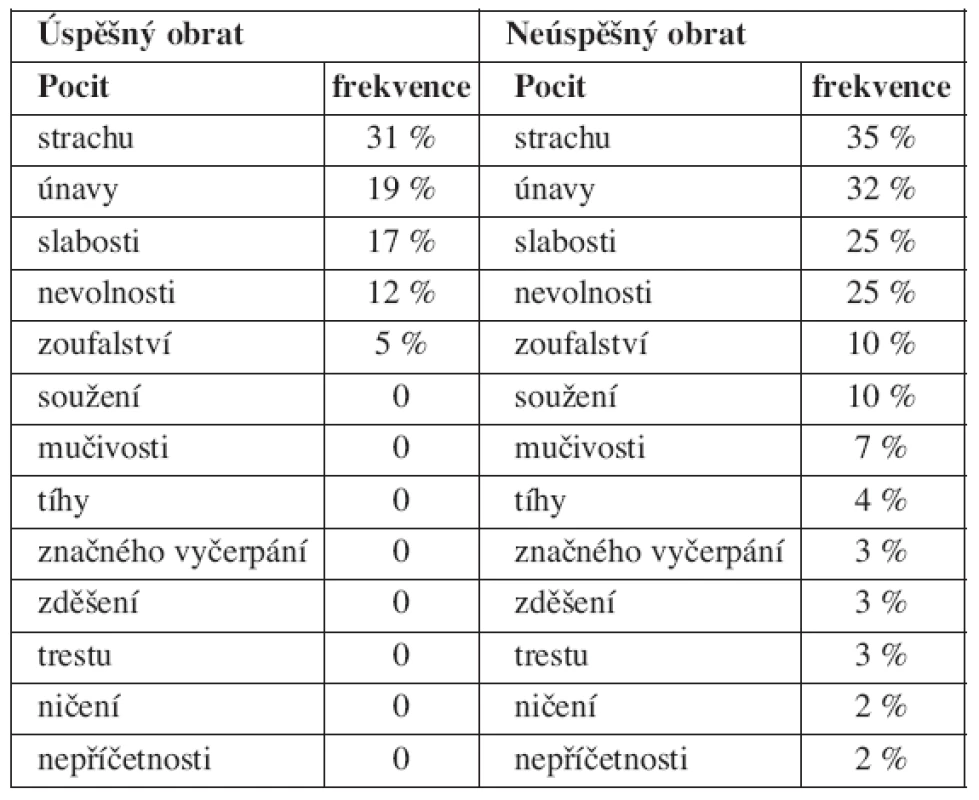
Intenzita bolesti byla slovně hodnocena u převážné většiny žen jako středně silná. Jako minimální vnímaly ženy bolest více v úspěšné skupině, v neúspěšné zase bylo více žen, které bolest vnímaly jako prudkou (tab. 5).
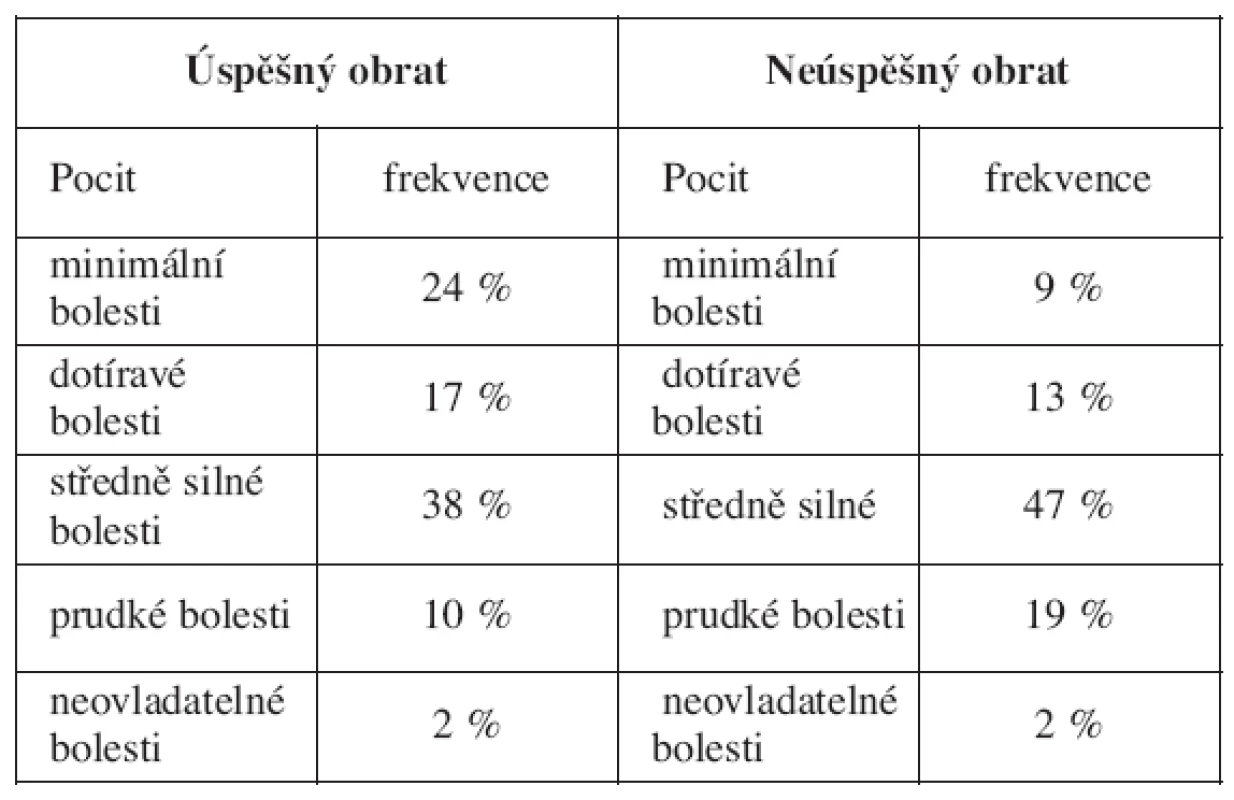
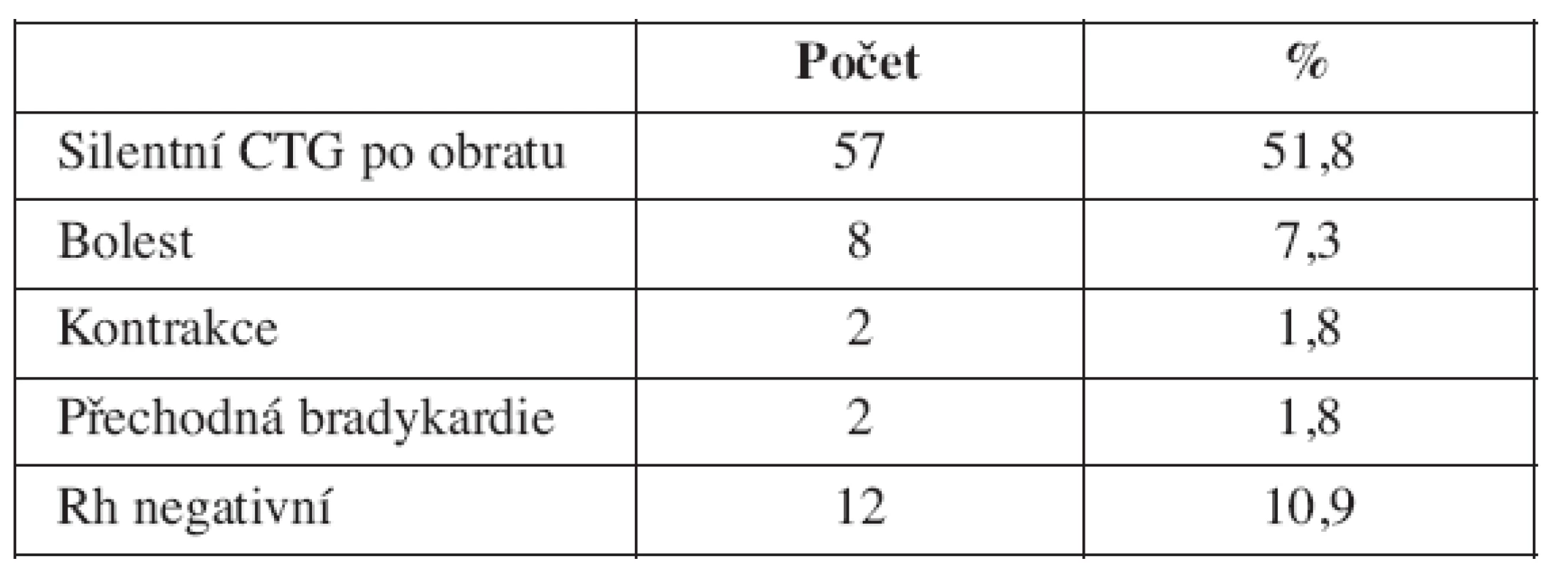
Komplikace přehledně uvádí tabulka 6. Frekvence jejich výskytu i závažnost je zanedbatelná. Bolest dolního segmentu vedla u 8 případů k zastavení pokusu o obrat, u dvou pacientek přetrvávala do druhého dne. Dvakrát se vyskytly kontrakce, které spontánně ustoupily a dvakrát přechodná bradykardie, rovněž spontánně ustupující během kontrolního CTG po obratu. Poměrně často (u 57 pacientek, tj. 51,8 %) jsme při kontrolním CTG zaznamenali zúženě undulatorní až silentní křivku bez akcelerací trvající 10-40 minut (průměr 22 minut). Žádná z těchto komplikací nebyla důvodem k urgentnímu ukončení gravidity. Anti-D globulin jsme po obratu aplikovali u 12 (11 %) Rh negativních žen, z toho u pěti rodiček (42 %) bylo po porodu zjištěno u dítěte Rh rovněž negativní (tab. 6).
Nezaznamenali jsme žádnou těžkou komplikaci (krvácení, předčasné odloučení placenty, těžké decelerace či bradykardii) které by vedly k urgentnímu císařskému řezu., perinatální úmrtnost v naší skupině byla nulová, rovněž jsme nepozorovali poranění plodu ani matky, nevyskytl se žádný předčasný porod vyvolaný obratem a žádný plod se spontánně neotočil po úspěšném obratu zpět na konec pánevní.
Po úspěšném obratu porodilo 28 (67 %) rodiček spontánně záhlavím bez komplikací. U 4 rodiček byl použit vakuumextraktor, z toho třikrát pro hypoxii a jednou pro sekundárně slabé kontrakce, jednou kleště pro hypoxii. Císařský řez (SC) byl proveden u 9 rodiček, z toho 5krát pro hypoxii, dvakrát byla indikací neúspěšná opakovaná indukce pro potermínovou graviditu, jednou vysoký přímý stav. Jednou byla důvodem pro SC deflexe hlavičky (čelní poloha) a u jednoho z plodů po úspěšném ECV, kdy se císařský řez prováděl pro hypoxii, byly zjištěny nožky vedle hlavičky (compound presentation). Pouze tyto dvě poslední komplikace je s největší pravděpodobností možné považovat za následek obratu. Frekvence císařských řezů i vaginálních porodnických operací byla po úspěšném ECV vyšší, než u ostatních rodiček, které za uvedené období rodily na našem oddělení, ale statisticky nevýznamně (tab. 7).
DISKUSE
Obrat plodu v poloze koncem pánevním zevními hmaty na polohu podélnou hlavičkou je výkon, při kterém „není místo pro spěch a násilí, které jsou neúčinné a nebezpečné“ [23]. Přesto k vysunutí hýždí z pánevního vchodu, uchopení hlavičky a přetáčení plodu ve stísněném prostoru dutiny děložní je zapotřebí určité síly. Leung a spol. měřili tlak na povrch těla matky při obratu a udávají jej v rozmezí 211-915 mm Hg (medián 385 mm Hg) [14]. Tento poměrně velký tlak může být zdrojem bolestivých pocitů, které bývají jedním z důvodů odmítnutí obratu. Abychom mohli pacientku před obratem informovat o bolestivosti výkonu, snažili jsme se bolest měřit. Z mnoha způsobů měření bolesti popsaných v literatuře [17] jsme vybrali vizuální analogovou škálu (VAS) a popisnou část dotazník bolesti (MPQ) [16], protože jsou jednoduché a jejich výsledky se dají dobře interpretovat.
Měřením pomocí VAS použil Fok a spol. a udávají medián 5,7, tedy bolest střední intenzity, což odpovídá i našim výsledkům. Stejně jako my zjistili významný rozdíl v intenzitě bolesti u úspěšných a neúspěšných ECV (4,6; 6,8, p < 0,001) [5].
Podrobnější představu o charakteru bolesti a jejím prožitku je možné získat slovním popisem. Použití MPQ k měření bolesti u ECV jsme v literatuře nenašli, pouze Impey část MPQ měřící intenzitu přítomné bolesti (PPI), což je vlastně stupnice podobná VAS, kde je intenzita bolesti vyjádřená slovně s nejvyšší hodnotou 5. Ve své práci [11] udává hodnotu PPI 2,1-2,3, což by odpovídalo naší hodnotě 4,9 naměřené na desetistupňové VAS.
Vzhledem k tomu, že obrat může být pro ženu nepříjemný, nabízí se užití analgezie během výkonu. Celková anestezie užívaná začátkem minulého století byla spojena s perinatální úmrtností až 13 % [28]. Tyto nepřijatelné výsledky vedly k odmítání analgezie a někteří autoři prokazovali vysokou úspěšnost ECV i bez tlumení bolesti [23]. V současnosti je u ECV užívána téměř výlučně epidurální či spinální analgezie, frekvence komplikací je stejná jako bez analgezie, ale vliv na úspěch obratu je sporný. Podle analýzy Cochrane Collaboration, která hodnotila 5 studií, udávají nižší frekvenci selhání ECV při užití epidurální analgezie dvě práce, další tři rozdíl nezjistily a závěr je, že užití regionální analgezie ke zvýšení úspěšnosti ECV nelze podle současných znalostí doporučit [8].
Analgezie teoreticky může pomoci u citlivějších rodiček, které na bolest vyvolanou tlakem prstů reagují zvýšeným napětím břišní stěny, a brání tak úspěchu obratu. Pokud se ale ECV nedaří z jiného důvodu (málo prostorná děložní dutina, méně plodové vody, nepříznivé držení plodu atp.), analgezie nepomůže, ale odstranění signální funkce bolesti může svádět operatéra k použití větší síly, a tím zvyšovat riziko poranění matky či plodu. Dalším argumentem proti užití analgezie je, že k riziku obratu se přidávají rizika spojená s analgezií. Výkon se také podstatně prodlužuje, je zapotřebí další personál (anesteziolog), další spotřební materiál, a tím se zvyšují náklady. Nutno si také uvědomit, že bolest při obratu je krátkodobá, trvající několik minut a že ji má žena naprosto pod kontrolou, pokud je výkon pro ni bolestivý, může kdykoli požádat o jeho ukončení.
U ECV, jako u žádného lékařského výkonu, nelze zcela vyloučit možnost komplikací. Jejich frekvence je však velice nízká, obecně se udává kolem 1% a z toho převážná většina jsou stavy přechodné a při dodržování doporučeného postupu řešitelné bez následků. Výskyt fatálních komplikací je raritní.
Jako nejčastější komplikací je možno uvést změny srdeční akce plodu na kardiotokografickém záznamu. Phelan udává ze 141 pacientek u 39 % z nich změny na srdečním rytmu plodu. Většinou se jednalo o sníženou variabilitu srdeční akce plodu trvající průměrně asi 15 minut, dále se vyskytovala přechodná bradykardie a u 5 % plodů byla zaznamenána tachykardie [22]. Lau udává v souboru 429 žen přechodnou bradykardii u 8,4 %. Výskyt bradykardie byl častěji spojen s úspěšným obratem, obtížnějším výkonem a nuliparitou. [12]. Bradykardie může být způsobena reakcí kardioregulačních center na tlak na hlavičku, nebo kompresí pupečníku. Pokud se objeví během obratu, doporučuje se výkon přerušit, a když se během několika minut neupraví, vrátit plod do výchozí polohy, a pokud ani to nepomůže, je nutné graviditu ukončit akutním císařským řezem. My jsme tuto komplikaci v našem souboru nezaznamenali, ale u více než poloviny rodiček jsme pozorovali sníženou variabilitu CTG po obratu, která trvala průměrně 20 minut, nesouvisela s výsledkem obratu a spontánně se upravila. Podobné výsledky udává Hofmeyr, a jako pravděpodobné vysvětlení uvádí fetální odpověď na stres vyvolaný snížením průtoku v placentě během obratu [7]. Leung a spol. měřili tlak na hlavičku plodu během ECV a průtoky v umbilikální arterii a a. cerebri media plodu po ECV. Čím větší byl tlak prstů během obratu, tím větší bylo snížení pulzatilního indexu (PI) v obou arteriích po obratu, což vysvětlují kompenzatorním zvýšením průtoku jako reakci na krátkodobou hypoxii vyvolanou tlakem prstů [15].
Další komplikací je průnik fetální krve do mateřského oběhu, jehož frekvence je udávána od 1 do 28 %. [6,19]. Lau sledoval výskyt fetální krve v řečišti matky kvantitativně u 167 těhotných po obratu a zjistil množství větší než 4 ml ve 3 případech (1,8 %) [13]. Shankar popisuje jeden případ masivního fetomaternálního krvácení po neúspěšném obratu, kdy ztráta fetální krve byla kolem 120 ml, plod byl sledován až do termínu porodu, gravidita byla ukončena per sectionem, dítě po jednorázové transfuzi přežilo bez následků [26]. My jsme známky většího fetomaternálního krvácení nepozorovali. Anti-D globulin jsme preventivně aplikovali u l2 Rh negativních žen, z nichž jen 7 porodilo Rh pozitivní dítě.
Dosti častým argumentem pro odmítnutí obratu je, že se po úspěšném obratu plod stejně zase vrátí do polohy koncem pánevním. Tato komplikace bývá častější, pokud se obrat provádí v nižším gestačním týdnu nebo u nestabilní polohy. Po 36. týdnu gravidity se udává reverze plodu po úspěšném obratu kolem 3 %. [4]. V našem souboru se spontánní obrat zpět na konec pánevní nevyskytl.
Závažnější příhodou může být předčasné odloučení placenty. Tato komplikace by se měla odhalit buď přítomností krvácení nebo změnami na následném CTG. Berg v roce 1977 uvádí případ úmrtí plodu pro tuto komplikaci, kdy byl chybně vyhodnocen CTG po neúspěšném pokusu o obrat [1]. V novějších studiích se úmrtí plodu v souvislosti s předčasným odloučením placenty po obratu nevyskytuje, i když k této komplikaci občas dochází. Collins uvádí v souboru 805 pokusů o obrat jeden případ (0,1 %) [4]. V systematickém přehledu z roku 2006 zahrnujícím 618 žen se krvácení po obratu vyskytlo u 2 (0,3 %), ale předčasné odloučení placenty nepozorovali [18]. V jiném velkém souboru 923 žen zaznamenali u 8 žen krvácení s podezřením na odlučování placenty, pro které se dělal akutní císařský řez, ale pouze u 4 (0,4 %) se potvrdilo [24].
Urgentní císařský řez jako řešení akutního ohrožení plodu či matky následkem obratu jsme neprováděli. Collaris udává v systematickém přehledu jeho incidenci ve 0,43 % [3]. Collins jej v souboru 805 ECV uvádí ve 4 případech (0,5 %), dvě z nich pro patologický CTG záznam, jedna pro krvácení a jedna pro předčasný odtok plodové vody [4]. V italském souboru 923 ECV prováděných ve 3 nemocnicích byl akutní císařský řez proveden u 8 žen, ve všech případech pro krvácení a z nich byla u 4 potvrzena abrupce placenty [24]. I když frekvence urgentního císařského řezu není vysoká, přesto by se obrat měl zásadně provádět v zařízeních, které je k urgentnímu císařskému řezu vybavené.
Úmrtí plodu je pravděpodobně nejzávažnější komplikace, která by se v souvislosti s obratem mohla vyskytnout. Případ úmrtí pro abrupci placenty z roku1977 je uveden v předchozím odstavci [1]. Zang ve svém přehledu z let 1980-1991 uvádí, že v tomto období se v USA nevyskytlo žádné úmrtí plodu v souvislosti s obratem [29]. Jiný systematický přehled zahrnující 44 studií z let 1990-2002 uvádí 7 případů úmrtí plodu, z nichž 2 vysoce pravděpodobně a 5 méně pravděpodobně souviselo s obratem [3]. Collins uvádí ve svém souboru 805 žen s pokusem o ECV a udává jedno intrauterinní úmrtí plodu, které ale s obratem nesouviselo [4]. Systematický přehled prací srovnávající výskyt nežádoucích účinků ve skupině 437 žen s pokusem o obrat s kontrolní skupinou, čítající 413 žen, které sice měly indikaci pro obrat, ale u kterých proveden nebyl, udává perinatální úmrtnost v obou skupinách téměř stejnou (4,8 % skupina s obratem, 4,6 % kontrolní). Jednalo se přitom o dva případy v každé skupině, ve skupině s obratem byla obě úmrtí až po 24 hodinách po výkonu a s největší pravděpodobností s obratem nesouvisela [18]. My jsme v našem souboru žádné perinatální úmrtí plodu nezaznamenali.
Mechanické poškození plodu či matky při obratu je možné, Petrikovsky uvádí případ četných podlitin a parézy ruky plodu po obratu [21], za zmínku stojí i případ torze těhotné dělohy následkem obratu [25]. Tyto případy jsou ale naprosto ojedinělé. Teoreticky možná je i ruptura dělohy nebo embolie plodovou vodou, ale v literatuře jsme zmínky a těchto komplikacích nenašli.
Pokud jde o průběh porodu po úspěšném obratu, pozorovali jsme v našem souboru nevýznamně vyšší riziko akutního císařského řezu a významně vyšší riziko instrumentálního porodu ve srovnání s rodičkami, které rodily v uvedeném období v našem ústavu a obrat neprodělaly. Vzhledem k rozsahu našeho souboru je síla tohoto zjištění malá, ale podobné výsledky udává z podstatně většího souboru také Chan [9]. Ze skupiny 279 rodiček po úspěšném ECV jich 40 (14,3 %) prodělalo instrumentální porod a 65 (23,3 %) císařský řez. V kontrolní skupině 28 447 rodiček bylo instrumentálních porodů 3631 (12,8 %) a císařských řezů 2684 (9,4 %). OR pro vaginální operativní porod po ECV udává 1,4 (95%CI 1,0;2,0) a pro císařský řez dokonce 3,1 (95% CI 2,3;3,1). Důvodem pro sekci byl nejčastěji fetální distress, což vysvětluje jednak zvýšenou pozorností, kterou porodník věnuje rodičkám po úspěšném ECV, a jednak uvažuje i o možnosti, že plody uložené koncem pánevním mají obecně sníženou odolnost ke stresu [10].
Jednou ze vzácných komplikací způsobených ECV je předpadnutí nožek plodu vedle hlavy (compound presentation). Brost [2] vysvětluje mechanismus vzniku flexí v kyčlích a extenzí v kolenech při přetáčení směrem dopředu. My jsme tuto komplikaci pozorovali v jednom případě, kdy byl proveden císařský řez pro hypoxii. Jak by probíhal případný vaginální porod, nevíme. V dalším případě jsme po úspěšném ECV sledovali deflexi hlavičky, která přetrvávala až do porodu a po začátku kontrakcí byla gravidita pro naléhání čelem ukončena per sectionem.
ZÁVĚR
Na závěr je možné z našich zkušeností i dostupné literatury konstatovat, že obrat plodu v poloze koncem pánevním zevními hmaty je výkon, při kterém sice nelze vyloučit určité komplikace, ale jedná se v převážné většině o komplikace nezávažné a bez trvalých následků. Výkon je sice do určité míry nepříjemný, ale ne extrémně bolestivý a lze jej na žádost pacientky kdykoli ukončit. V tomto smyslu by ženy měly být informovány a měl by jim být obrat doporučen. Pokud o něj samy projeví zájem, neměly by od něj být odrazovány.
MUDr. Jiří Nagy
Nemocnice Milosrdných bratří
Polní 3
639 00 Brno
e mail: jiri.nagy@post.cz
Sources
1. Belg, D., Kunze, U. Critical remarks on external cephalic version under tocolysis. Report on a case of antepartum fetal death. J Perinat Med, 1977, 5, 1, p. 32-38.
2. Brost, BC., Calhoun, BC., Van Dorsten, JP. Compound presentation resulting from the forward-roll technique of external cephalic version: a possible mechanism. Am J Obstet Gynecol, 1996,174, 3, p. 884-885.
3. Collaris, JR.,Guid Oei, S. External cephalic version : a safe procedure? Systematic review of version-related risks. Acta Obstet Gynecol Scand, 2004, 83, p. 511-518.
4. Collins, S., Ellaway, P., Harington, D., et al. The complications of external cephalic version: results from 805 consecutive attempts. Br J Obstet Gynaecol, 2007, 114, 5, p. 636-638.
5. Fok, WY., Chan, LW., Leung, TY., et al. Maternal experience of pain during external cephalic version at term. Acta Obstet Gynecol Scand, 2005, 84, p. 748-751.
6. Gjode, P., Rasmussen, TB., Jorgensen, J. Fetomaternal bleeding during attempts at external version. Br J Obstet Gynaecol, 1980, 87, p. 571-573.
7. Hofmeyr, J., Sonnendecker, EW. Cardiotocographic changes after external cephalic version. Br J Obstet Gynaecol, 1983, 90, 10, p. 914-918.
8. Hofmeyr, GJ., Gyte, G. Intervention to help external cephalic version for breech presentatnion at term (Review). The Cochrane Liberary, 2007, Issue 3.
9. Chan, LY., Leung, TY., Fok, WY., et al. High incidence of obstetric interventions after succesful external cephalic version. Br J Obstet Gynaecol, 2002,109, p. 627-631.
10. Chan, LY., Lau, KT., Chiu, PY., et al. Levels of cord blood thyreoid stimulating hormone after external cephalic version. Br J Obstet Gynaecol, 2001, 108, p. 1076-1080.
11. Impey, L., Pandit, M. Tocolysis for repeat external cephalic version in breech presentationat term: a randomised, double-blind, placebo-controlled trial. Br J Obstet Gynaecol: Internat J Obstet Gyn, 2005, 112, p. 627-631.
12. Lau, TK., Lo, KW., Lueng, TY., et al. Outcome of labour after succesful external cephalic version at term complicated by isolated transient fetal bradycardia. Br J Obstet Gynaecol, 2000, 107, 3, p. 401-405.
13. Lau, TK., Stock, A., Rogers, M. Fetomaternal haemorrhage after external cephalic version at term. Aust N Z J Obstet Gynaecol, 1995, 35, 2, p. 173-174.
14. Leung, TY., Sahota, DS., Fok, WY., et al. Quantification of contact surface pressure exerted during external cephalic version. Act Obstet Gynecol Scand, 2003, 82, p. 1017-1022.
15. Leung, TY., Sahota, DS., Fok, WY., et al. External cephalic version induced fetal cerebral and umbilical flow changes are related to amount o pressure exerted. Br J Obstet Gynaecol, 200, 111, p. 430-435.
16. Melzack, R. The McGill pain questionaire: major properties and scoring methods . Pain, 1975, 1, p. 277-299.
17. Melzack, R. Pain measurement and assessment. New York: Raven press, 1983.
18. Nassar, N., Roberts, CL., Barratt, A., et al. Systematic review of adverse outcomes of external cephalic version and persisting breech presentation at term. Paed Perinat Epidemiol, 2006, 20, p. 163-171.
19. Nord, E., Blaschke, E., Green, K., Thornassen, P. 100 cases of external cephalic version with special reference to fetomaternal transfusion. Act Obstet Gynecol Scand, 1989, 568, p. 55-58.
20. Penn, Z. Breech presentation . In James, DK., et al. High risk pregnancy: management options 3rd ed., Philadelphia: Elsevier Saunders, 2006, 1342 p.
21. Petrikovsky, BM., DeSilva, HN., Fumia, FD. Erb@s palsy and fetal bruising after external cephalic version. Am J Obstet Gynecol, 1987, 152, p. 258.
22. Phelan, JP., Stine, LE., Mueller, E., et al. Observations of fetal heart rate characteristids related to external cephalic version and tocolysis. Am J Obstet Gynecol, 1984, 149, 6, p. 658-661.
23. Ranney, B. The gentle art of external cephalic version. Am J Obset Gynecol, 1973, 116, p 239-251.
24. Regalia, AL., Curiel, P., Natale, N., et al. Routine use of external cephalic version in three hospital. Birth, 2000, 27, 1, p. 19-24.
25. Salani, R., Theiler, RN., Lindsay, M. Uterine torsion and fetal bradycardia associated with external cephalic version. Obstet Gynecol, 2006, 108, p. 820-823.
26. Shankar, M., Gough, GW., Chakravarti, S., et al. Massive feto-maternal haemorrhage with good perinatal outcome following failed external cephalic version. Fetal Diagn Ther, 2004, 19, 1, p. 68.
27. Unzeitig, V., Binder, T. Doporučený postup při vedení prenatální péče a porodu donošeného plodu v poloze koncem pánevním. Čes Gynek, 2005, 70, s. 462.
28. Wrigley, AJ. Criticism of ante-natal work. Br Med J, 1934, 1, p. 891-894.
29. Zhang, J., Bowes, WA., Fortney, JA. Eficacy of external cephalic version, including safety, cost-benefit analysis, and impact on cesarean delivery rate. Obset Gynecol, 1993, 82, p. 306 –312.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2008 Issue 4
-
All articles in this issue
- Analýza incidencí vrozených vad v České republice podle četnosti těhotenství
- Cervikální cerkláž Výsledky ve FN Olomouc za posledních 10 let (1998–2007)
- Semikvantitatívna analýza expresie mRNA aromatázy v eutopickom endometriu ako diagnostický marker endometriózy a estrogéndependentných ochorení
- Stanovení DNA HPV v lymfatických uzlinách u časných stadií karcinomu děložního hrdla
- Exprese p53, Ki-67, bcl-2, c-erb-2, estrogenového, a progesteronového receptoru v endometriálním karcinomu
- Věk žen podstupujících léčbu neplodnosti roste
- Chirurgická léčba stresové inkontinence moči pomocí tahuprosté vaginální pásky
- Rizikové faktory uroinfekcí po gynekologických operacích
- Mukokéla apendixu v diferenciální diagnóze tumorů malé pánve
- Syndróm jednej umbilikálnej artérie (review a kazuistika)
- Jsou obavy z obratu zevními hmaty oprávněné?
- Neúspěšný domácí porod hydrocefalického plodu v poloze koncem pánevním a jeho následky
- Czech Gynaecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Jsou obavy z obratu zevními hmaty oprávněné?
- Mukokéla apendixu v diferenciální diagnóze tumorů malé pánve
- Syndróm jednej umbilikálnej artérie (review a kazuistika)
- Cervikální cerkláž Výsledky ve FN Olomouc za posledních 10 let (1998–2007)