Těhotenství žen s diabetes mellitus 1. typu – vliv prekoncepční přípravy na perinatální výsledky. Deset let zkušeností
Pregnancy of women with type 1 diabetes mellitus – the effect of preconception care on perinatal results. Ten years of experience
Introduction: Despite the ever-improving medical care, pregnancies of women with type 1 diabetes mellitus (T1DM) are at increased risk of complications for both mother and child. Optimal compensation of diabetes before and during pregnancy is an essential protective factor reducing the risk of congenital malformations, pregnancy loss, and other complications. The pregnancy of women with T1DM should be planned, ideally at a time of optimal diabetes compensation. Target glycated hemoglobin (HbA1c) values until the range of 42–48 mmol/mol should be achieved at least three months before pregnancy. Our work aimed to evaluate the perinatal results of pregnancies in women with T1DM and the eff ect of preconception counseling and adequate T1DM compensation before pregnancy on perinatal outcomes. Methods and results: Retrospective analysis of pregnancy and perinatal outcomes of women with T1DM were followed up at the Department of Gynecology and Obstetrics, General University Hospital in Prague and First Faculty of Medicine, Charles University between 2008 to 2018. A total of 221 women with T1DM were included in the analysis. Adequate (HbA1c ≤ 48 mmol/mol at least 3 months before conception) and inadequate diabetes compensation at the beginning of the pregnancy had 59 (26.7%) and 162 (72.3%) women, respectively. Pregnancies of women with adequate diabetes compensation were more often planned (55.9 vs. 24.7%; P < 0.0001), had a lower incidence of any form of diabetic microangiopathy (13.6 vs. 37.7%; P = 0.001), pre-eclampsia (0 vs. 6.8%; P = 0.036), better compensation of diabetes during pregnancy (mean HbA1c during pregnancy 39.9 ± 6.7 vs. 49.9 ± 12.2; P < 0.0001), and their pregnancy was less often terminated from medical indication (congenital malformation of the fetus or decompensation of T1DM) (0 vs. 7.4%; P = 0.032). Pregnancies of women with adequate diabetes compensation before conception were less often complicated by fetal macrosomia (birth weight > 95th percentile; 22.0 vs. 35.8%; P = 0.027). Conclusion: The pregnancy of women with T1DM is burdened by a number of perinatal and neonatal complications. In the study group, most women with T1DM became pregnant unintentionally at a time of inadequate diabetes compensation. Women who achieved adequate diabetes compensation before pregnancy had a lower incidence of perinatal complications. Therefore, it is advised that women with T1DM should plan their pregnancy, attend preconception and antenatal care, and give birth in perinatal centers, which provide coordinated care from diabetologists, gynecologists, obstetricians, and neonatologists.
Keywords:
perinatal outcomes – type 1 diabetes mellitus – preconceptual counseling
Authors:
Anderlová Kateřina 1,2; Krejčí Hana 1,2; Pařízek Antonín 2; Haluzík Martin 3; Kršek Michal 1; Krejčí Vratislav 2; Benešová Dana 2; Šimják Patrik 2
Authors‘ workplace:
III. interní klinika 1. LF UK a VFN v Praze
1; Gynekologicko-porodnická klinika 1. LF UK a VFN v Praze
2; Centrum diabetologie, IKEM Praha
3
Published in:
Ceska Gynekol 2021; 86(5): 318-324
Category:
Original Article
doi:
https://doi.org/10.48095/cccg2021318
Overview
Úvod: I přes stále se zlepšující péči o těhotné ženy s diabetes mellitus 1. typu (DM1) zůstává výskyt těhotenských i perinatálních komplikací oproti zdravé populaci zvýšený. Optimální kompenzace diabetu před těhotenstvím a během něj je důležitý protektivní faktor snižující riziko kongenitálních malformací, těhotenských ztrát a dalších komplikací. Těhotenství diabetiček by tedy mělo být plánované, ideálně v době uspokojivé kompenzace diabetu. Cílové hodnoty glykovaného hemoglobinu (HbA1c) do rozmezí 42–48 mmol/mol s minimálním výskytem hypoglykemie a co nejmenším kolísáním glykemie v průběhu dne by mělo být dosaženo alespoň 3 měsíce před těhotenstvím. Cílem této práce bylo zhodnotit těhotenské a perinatální výsledky těhotenství žen s DM1 a posoudit vliv prekoncepční kompenzace diabetu na průběh těhotenství a porodu. Metodika a výsledky: Retrospektivní analýza těhotenských a perinatálních výsledků těhotenství žen s DM1 sledovaných na Gynekologicko-porodnické klinice 1. LF UK a VFN v Praze v letech 2008–2018. Do analýzy bylo zařazeno 221 žen s DM1. Uspokojivou kompenzaci diabetu prekoncepčně (HbA1c ≤ 48 mmol/mol v období 3 měsíců před otěhotněním) dosáhlo 59 (27 %) žen. Naproti tomu 162 (73 %) žen mělo kompenzaci neuspokojivou. Ženy s uspokojivou kompenzací diabetu prekoncepčně častěji plánovaly své těhotenství (55,9 vs. 24,7 %; p < 0,0001), měly menší výskyt některé z forem diabetické mikroangiopatie (13,6 vs. 37,7 %; p = 0,001), preeklampsie (0 vs. 11 %; p = 0,036), lepší kompenzaci diabetu během těhotenství (průměrný HbA1c během těhotenství 39,9 ± 6,7 vs. 49,9 ± 12,2; p < 0,0001), méně často bylo jejich těhotenství uměle přerušeno ze zdravotní indikace (vrozená vývojová vada plodu nebo dekompenzace DM1) (0 vs. 12 %; p = 0,032). U novorozenců žen s prekoncepčně uspokojivou kompenzací diabetu byl menší výskyt fetální makrosomie (porodní hmotnost > 95. percentil; 22,0 vs. 35,8 %; p = 0,027). Závěr: Těhotenství žen s DM1 je zatíženo výskytem řady perinatálních a neonatálních komplikací. Ve sledovaném souboru otěhotněla většina žen s DM1 neplánovaně, v době neuspokojivé kompenzace diabetu. Ženy s uspokojivou kompenzací diabetu před otěhotněním měly nižší výskyt těhotenských a perinatálních komplikací. Je proto vhodné, aby ženy s DM1 své těhotenství plánovaly a již prekoncepčně byly sledovány v perinatologických centrech, která zajistí koordinovanou diabetologickou, gynekologicko-porodnickou a neonatologickou péči
Klíčová slova:
diabetes mellitus 1. typu – perinatální výsledky – prekoncepční péče
Úvod
Těhotenství žen s diabetes mellitus 1. typu (DM1) je i přes stále se zlepšující péči zatíženo velký rizikem vzniku komplikací pro matku i dítě jak v průběhu těhotenství, tak i během porodu. Ženy s DM1 mají 2–3krát vyšší riziko vrozených vývojových vad plodu a 4krát vyšší riziko perinatálního úmrtí plodu oproti zdravé populaci [1]. Za hlavní rizikový faktor pro vznik perinatálních a neonatálních komplikací je považována neuspokojivá kompenzace diabetu před těhotenstvím a v jeho průběhu. Na průběh těhotenství a vývoj plodu mají také vliv chronické komplikace diabetu a další přidružené komorbidity [2]. Diabetes v těhotenství přináší pro matku i plod řadu rizik. Hyperglykemie nepříznivě ovlivňují vývoj plodu – na začátku těhotenství způsobují vrozené vývojové vady plodu (především srdeční vady plodu a defekty neurální trubice) [3], později vedou k diabetické fetopatii s makrosomií plodu a funkční nezralostí orgánů (novorozenecká hyperbilirubinemie a hypoglykemie, plicní nezralost až syndrom dechové tísně (RDS – respiratory distress syndrom) a iontová dysbalance), nebo naopak k poruše funkce placenty a k nedostatečnému růstu plodu (FGR – fetální růstová restrikce) [4], případně k úmrtí plodu [5]. Porody makrosomních plodů mohou být častěji komplikovány porodními komplikacemi a jejich poraněními – dystokie ramének, zlomeniny klíční kosti, poranění brachiálního plexu [6,7]. Makrosomie plodu zvyšuje u žen riziko porodního poranění, poporodního krvácení pro hypotonii dělohy a porodu císařským řezem. Diabetes v těhotenství přináší pro potomky také dlouhodobá rizika obezity, metabolického syndromu, diabetes mellitus 2. typu (DM2) a riziko intelektuálního poškození [8]. Během těhotenství může u diabetiček 1. typu dojít ke vzniku či progresi akutních (hypoglykemie, ketocidóza) či chronických komplikací diabetu (diabetická retinopatie, nefropatie, neuropatie). Těhotenství žen s DM1 je častěji komplikováno spontánním potratem, gestační hypertenzí a preeklampsií, infekčními komplikacemi, předčasnými porody a porody císařským řezem [9].
Riziko vzniku spontánních potratů, kongenitálních malformací a dalších těhotenských a perinatálních komplikací snižuje výborná kompenzace diabetu před těhotenstvím a během něj [10]. Těhotenství diabetiček by tedy mělo být plánované, ideálně v době uspokojivé kompenzace diabetu [11]. Každá žena/dívka ve fertilním věku by měla být informována o rizicích neplánovaného početí v době neuspokojivé kompenzace a do doby plánovaného těhotenství by měla užívat účinnou antikoncepci [12]. Aby se ženy s pregestačním diabetem mohly na své těhotenství připravit, byly zavedeny programy prekoncepční přípravy, jejímž hlavním cílem je zlepšení těhotenských výsledků. Bylo prokázáno, že prekoncepční příprava snižuje riziko kongenitálních malformací a dalších komplikací [13]. Prekoncepční příprava by měla být vedena ve specializovaných centrech, která zajistí multioborovou péči diabetologa, perinatologa, nutričního specialisty a příp. dalších odborností. Ženy, které byly sledovány v těchto centrech prekoncepčně i během těhotenství, měly méně těhotenských i perinatálních komplikací [14]. Během prekoncepční přípravy se snažíme o dosažení co nejlepší kompenzace diabetu. Cílové hodnoty glykovaného hemoglobinu (HbA1c) do rozmezí 42–48 mmol/mol s minimálním výskytem hypoglykemie a co nejmenším kolísáním glykemie v průběhu dne by mělo být v ideálním případě dosaženo alespoň 3 měsíce před těhotenstvím. Hodnoty HbA1c < 42 mmol/mol prekoncepčně a v časných fázích těhotenství jsou spojeny s nižším výskytem kongenitálních malformací plodu, potratů a dalších komplikací. Při hodnotách HbA1c > 53 mmol/mol významně vzrůstá riziko vrozených vývojových vad plodu a perinatální morbidity. Těhotenství není doporučováno při hodnotách HbA1c > 87 mmol/mol a při pokročilých stadiích komplikací diabetu a přidružených onemocnění. Součástí prekoncepční přípravy je také vyšetření a léčba chronických komplikací diabetu a přidružených komplikací, screening tyreopatie, celiakie a pravidelné kontroly krevního tlaku. V rámci prekoncepční přípravy by měla být upravena medikace nevhodná nebo kontraindikovaná v těhotenství (např. některá antihypertenziva, hypolipidemika a perorální antidiabetika) a zahájena suplementace kyseliny listové (5 mg/den) a jodidu (100 µg/den) [15]. Zásady prekoncepční péče jsou shrnuty v tab. 1.
Tab. 1. Principles of preconception
care [15].
![Zásady prekoncepční
péče [15].<br>
Tab. 1. Principles of preconception
care [15].](https://www.cs-gynekologie.cz/media/cache/resolve/media_object_image_small/media/image_pdf/331ac50f54f84a7f20d63acf1a1a7f5a.png)
V předkládané práci retrospektivně analyzujeme těhotenské a perinatální výsledky těhotenství žen s DM1 sledovaných v Perinatologickém centru Gynekologicko-porodnické kliniky 1. LF UK a VFN v Praze. Cílem naší práce bylo zhodnotit těhotenské a perinatální výsledky těhotenství žen s DM1 a posoudit vliv prekoncepční kompenzace diabetu na průběh těhotenství, porodu a neonatální výsledky.
Soubor a metodika
Soubor
Analyzovali jsme těhotenské a perinatální výsledky u 256 žen s DM1 sledovaných v Perinatologickém centru Gynekologicko-porodnické kliniky 1. LF UK a VFN v Praze v letech 2008–2018. Do analýzy nebylo zařazeno 35 žen pro neúplná data. Ženy s DM1 byly sledovány po celou dobu těhotenství, porodu a šestinedělí. V případě, že ženy absolvovaly prekoncepční přípravu, byla v analýze použita data z prekoncepční přípravy. Pokud žena prekoncepční přípravu neabsolvovala, použili jsme pro výchozí analýzu data ze zprávy ošetřujícího diabetologa. V perinatologickém centru byla zajištěna péče diabetologická, gynekologická a neonatologická. V naší práci jsme se zaměřili na porovnání těhotenských a perinatálních výsledků u žen s prekoncepčně uspokojivou kompenzací diabetu ve srovnání se ženami s neuspokojivou kompenzací diabetu. Kompenzace diabetu prekoncepčně byla posouzena podle hodnoty HbA1c v období 3 měsíců před otěhotněním. Za uspokojivou kompenzaci diabetu byla považována hodnota HbA1c do 48 mmol/mol.
Statistická analýza dat byla provedena pomocí programu Addinsoft (2019). XLSTAT statistical and data analysis solution, Long Island, NY, USA.
Diabetologická péče
Po zařazení do péče podstoupily ženy s DM1 vstupní edukaci ohledně dietních a režimových doporučení, možnosti léčebných režimů a byly seznámeny s krátkodobými i dlouhodobými riziky, které představuje diabetes pro matku i plod. V rámci prekoncepční přípravy (příp. co nejdříve po zjištění těhotenství) byly u všech žen zhodnoceny chronické komplikace diabetu (diabetická retinopatie, nefropatie), přidružená onemocnění (onemocnění štítné žlázy, celiakie, arteriální hypertenze a další) a upravena medikace s ohledem na těhotenství. Ženám byla doporučena diabetická dieta s omezením příjmu sacharidů, pravidelná fyzická aktivita a pravidelný selfmonitoring glykemií pomocí glukometru (min. 7krát denně) nebo s využitím senzorů pro okamžitou/kontinuální monitoraci glukózy (FGM – flash glucose monitoring / CGM – continual glucose monitoring). Ženy byly léčeny inzulinovými pery nebo inzulinovou pumpou. Diabetologické kontroly probíhaly ve 2–3týdenních intervalech, od 35. týdne těhotenství jednou týdně. V rámci diabetologické kontroly byl kromě jiného sledován hmotnostní přírůstek, hodnota krevního tlaku, přítomnost otoků a dalších komplikací. Při každé kontrole byly provedeny rozbory glykemických profilů spolu s jídelníčkem a byla hodnocena kompenzace diabetu. Cílové hodnoty kompenzace diabetu jsou uvedeny v tab. 2.
Tab. 2. Target values of diabetes compensation in pregnancy according to the
Recommended Procedures of the Czech Diabetological Society of the Czech
Medical Association JEP [15].
![Cílové hodnoty kompenzace diabetu v těhotenství dle Doporučené
postupy České diabetologické společnosti ČLS JEP [15].<br>
Tab. 2. Target values of diabetes compensation in pregnancy according to the
Recommended Procedures of the Czech Diabetological Society of the Czech
Medical Association JEP [15].](https://www.cs-gynekologie.cz/media/cache/resolve/media_object_image_small/media/image_pdf/b5edc035f8be7dfc18cc6af269905c1c.png)
Gynekologická péče
Těhotné ženy s DM1 byly sledovány v těhotenské ambulanci pro rizikové těhotenství Gynekologicko-porodnické kliniky 1. LF UK a VFN v Praze. Gynekologická péče v I. trimestru se nijak nelišila od péče u žen bez diabetu. Od 20. týdne těhotenství probíhaly pravidelné gynekologické kontroly po cca 3 týdnech, od 30. týdne po 2 týdnech a od 35. týdne jednou týdně. Všechny ženy absolvovaly kombinovaný screening v I. trimestru, morfologický screening ve 20.–22. týdnu těhotenství s echokardiografickým vyšetřením plodu a screening ve 30.–32. týdnu těhotenství. Od druhé poloviny těhotenství byl ve 2–3týdenních intervalech posuzován růst plodu a funkce placenty. Kardiotokografické vyšetření bylo prováděno jednou týdně od 36. týdne. Těhotenství žen s pregestačním diabetem bylo ukončeno nejpozději v termínu porodu pro zvýšené riziko placentární insuficience.
Sledované parametry
Sledovanými parametry diabetologické péče byly věk, body mass index (BMI), délka trvání diabetu před otěhotněním, plánované těhotenství a prekoncepční péče, kompenzace diabetu před otěhotněním a v průběhu těhotenství (hodnoceno podle HbA1c, stanovován jednou za 4 týdny), hmotnostní přírůstek během těhotenství, přítomnost a progrese diabetické mikroangiopatie (diabetická retinopatie, nefropatie, neuropatie), epizody těžké hypoglykemie a ketoacidózy, přítomnost tyreopatie, dyslipidemie, pregestační hypertenze a léčba inzulinovou pumpou nebo inzulinovými pery.
Sledované perinatologické výsledky zahrnovaly spontánní potrat, umělé ukončení těhotenství, preeklampsii (diagnostická kritéria preeklampsie: otoky, hypertenze > 140/90 mmHg, proteinurie – stanovení hodnoty bílkovina/kreatinin > 30 mg/mol z ranního vzorku moče), intrahepatální cholestázu v těhotenství (ICP – intrahepatic cholestasis of pregnancy), růstovou restrikci plodu (FGR – fetal growth restriction), předčasný porod (porod před 37+0 týdnem těhotenství), ukončení těhotenství císařským řezem (akutní i elektivní), instrumentální vaginální porod (VEX/forceps).
U novorozenců žen s DM1 byla hodnocena porodní hmotnost, LGA (large for gestational age, porodní hmotnost > 95. percentil), APGAR v 5. minutě < 7, pH v arteria umbilicalis < 7,1, nutnost dechové podpory novorozence, novorozenecký ikterus vyžadující fototerapii, hospitalizace na novorozenecké jednotce intenzivní péče (NJIP), přítomnost vrozených vývojových vad novorozence a délka hospitalizace novorozence.
Výsledky
Charakteristika souboru a diabetologické péče
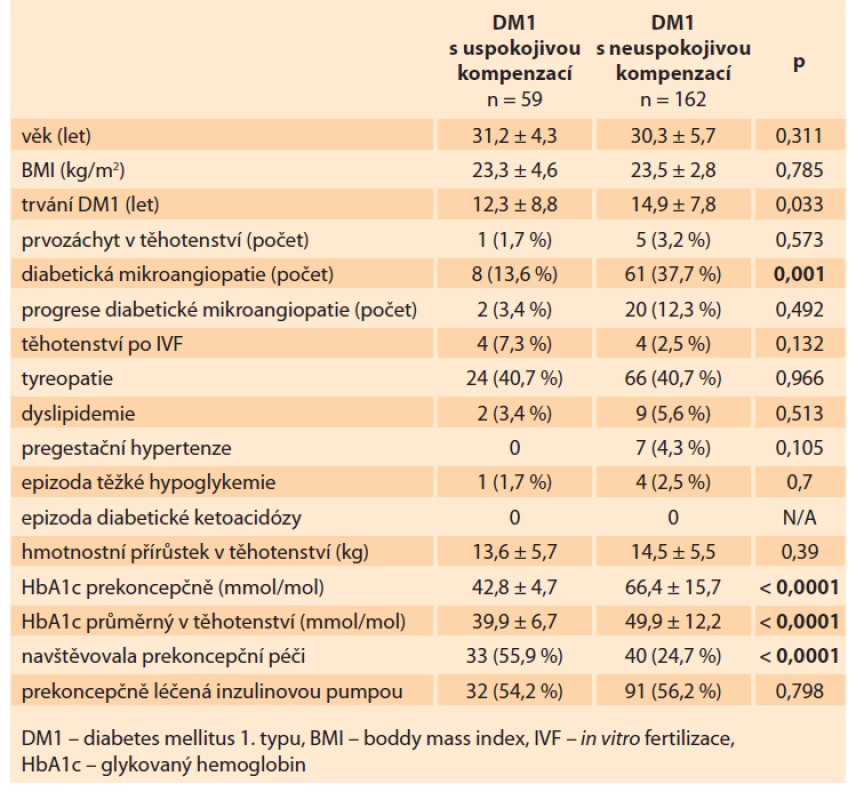
V letech 2008–2018 bylo v Perinatologickém centru Gynekologicko-porodnické kliniky 1. LF UK a VFN v Praze sledováno 256 žen s DM1. Z analýzy bylo vyloučeno 35 žen pro neúplná data. Uspokojivou kompenzaci diabetu prekoncepčně (HbA1c < 48 mmol/mol v období 3 měsíců před otěhotněním) dosáhlo 27 % (59) žen, 73 % (162) žen mělo kompenzaci diabetu neuspokojivou (HbA1c > 48 mmol/mol v období 3 měsíců před otěhotněním). Ženy s prekoncepčně uspokojivou kompenzací diabetu se od žen s neuspokojivou kompenzací nelišily v průměrném věku, BMI před otěhotněním, délkou trvání diabetu, přítomností tyreopatie, dyslipidemie a pregestační hypertenze. Ženy s uspokojivou kompenzací diabetu častěji plánovaly své těhotenství (absolvovaly prekoncepční přípravu; 55,9 vs. 24,7 %; p < 0,0001), měly také signifikantně menší výskyt některých z forem diabetické mikroangiopatie (13,6 vs. 37,7 %; p = 0,001) a lepší kompenzaci diabetu v průběhu celého těhotenství (průměrný HbA1c během těhotenství 39,9 ± 6,7 vs. 49,9 ± 12,2; p < 0,0001). Obě skupiny žen se nelišily v počtu epizod těžké hypoglykemie, diabetické ketoacidózy a v hmotnostním přírůstku během těhotenství. Podíl žen léčených inzulinovou pumpou byl u obou skupin stejný (tab. 3).
Tab. 3. Population characteristics. DM1 with satisfactory compensation (HbA1C
at least 3 months before pregnancy ≤ 48 mmol/mol), DM1 with unsatisfactory
compensation (HbA1C at least 3 months before pregnancy > 48 mmol/mol).
Porodnické výsledky
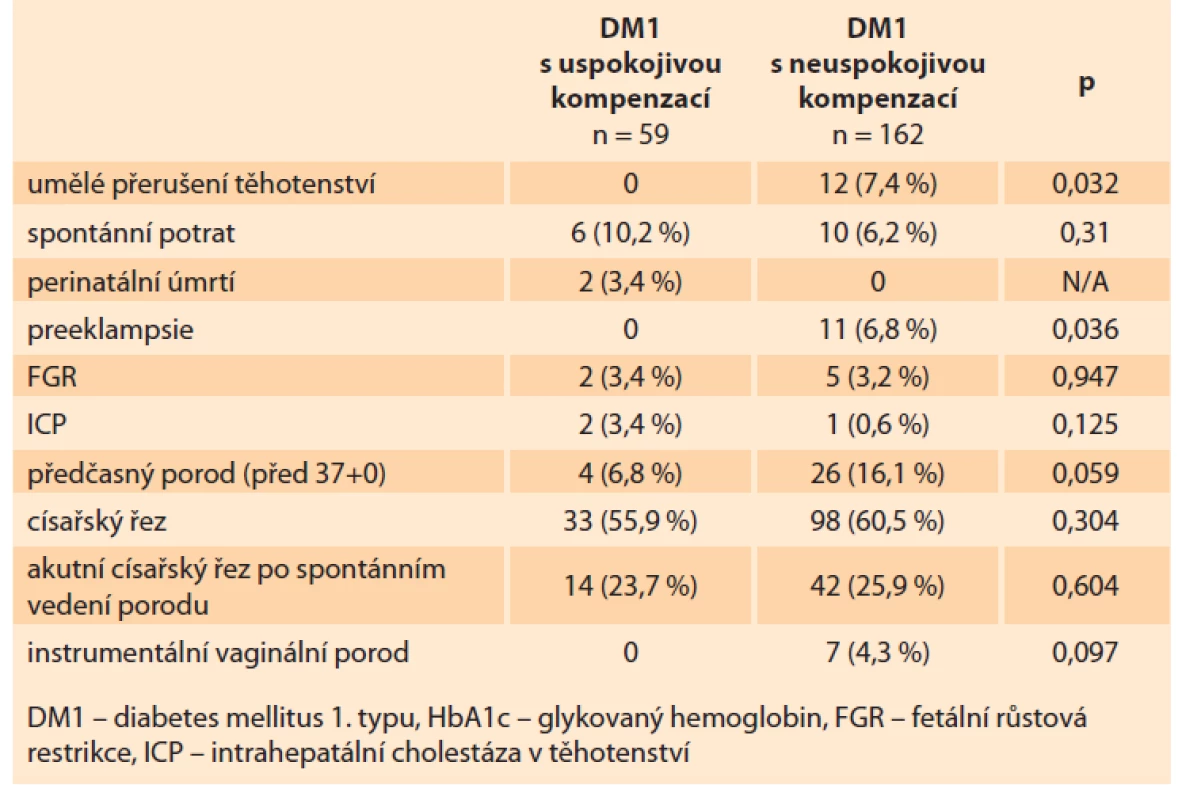
Ve sledovaném souboru žen s DM1 byla četnost spontánních potratů nezávislá na stavu prekoncepční kompenzace. Nicméně ženy s prekoncepčně neuspokojivou kompenzací diabetu častěji podstoupily umělé ukončení těhotenství ze zdravotní indikace. Důvodem k ukončení těhotenství byly vrozené vývojové vady plodu, neuspokojivá kompenzace diabetu nebo přítomnost chronických komplikací diabetu. Ženy s prekoncepčně uspokojivou kompenzací diabetu měly menší výskyt preeklampsie (0 vs. 11 %; p = 0,036). Obě skupiny žen se nelišily ve výskytu intrahepatální cholestázy v těhotenství, FGR, předčasného porodu, porodu císařským řezem (celkově i akutním císařským řezem po spontánním vedení porodu) a instrumentálního vaginálního porodu (tab. 4).
Tab. 4. Obstetric results. DM1 with satisfactory compensation (HbA1C at least
3 months before pregnancy ≤ 48 mmol/mol), DM1 with unsatisfactory compensation
(HbA1C at least 3 months before pregnancy> 48 mmol/mol).
Neonatální výsledky
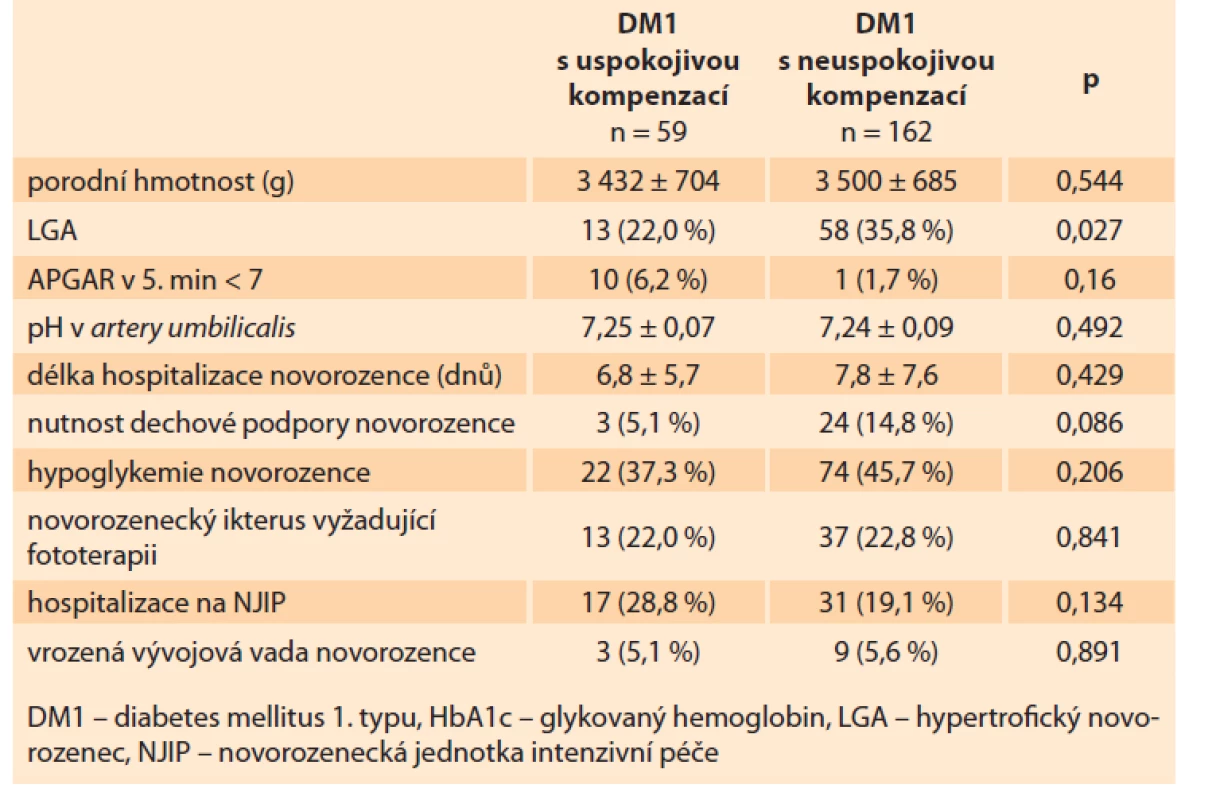
U novorozenců žen s prekoncepčně uspokojivou kompenzací diabetu byl signifikantně menší výskyt LGA (22,0 vs. 35,8 %; p = 0,027). Novorozenci obou skupin žen se nelišili v porodní hmotnosti, APGAR v 5. minutě, pH v arteria umbilicalis, nutnosti dechové podpory, hypoglykemii, novorozeneckém ikteru vyžadujícím fototerapii, výskytu vrozené vývojové vady u plodu, celkové délce hospitalizace a nutnosti hospitalizace na NJIP (tab. 5).
Tab. 5. Neonatal results. DM1 with satisfactory compensation (HbA1C at least
3 months before pregnancy ≤ 48 mmol/mol), DM1 with unsatisfactory compensation
(HbA1C 3 months before pregnancy > 48 mmol/mol).
Diskuze
V posledních letech došlo k výraznému snížení perinatální morbidity a mortality žen s DM1, ale přesto zůstává jejich těhotenství stále velmi rizikové. V roce 1940 byla perinatální úmrtnost u diabetiček 400/1 000 porodů [16]. V letech 1989–1992 klesla na 59/1 000 porodů u neplánovaných těhotenství a 8/1 000 porodů u plánovaných těhotenství [17]. V současnosti je udávána perinatální úmrtnost u žen s DM1 2 oproti 0,5 % u běžné populace [18]. Riziko vzniku komplikací závisí na kompenzaci diabetu, a to nejen v průběhu těhotenství, ale i v době početí a v prvních týdnech těhotenství, kdy probíhá organogeneze a vývoj placenty [18]. V naší práci mělo uspokojivou kompenzaci diabetu před otěhotněním pouze 27 % žen. Své těhotenství plánovalo a docházelo na prekoncepční přípravu pouze 33 % žen. Ve skupině žen s dobrou kompenzací diabetu před otěhotněním navštěvovalo prekoncepční přípravu 55,9 %, ve skupině žen s neuspokojivou kompenzací diabetu pouze 24,7 % žen. Z výsledků našich dat vyplývá, že kompenzace diabetu bývá u diabetiček 1. typu před otěhotněním ve 2/3 neuspokojivá. A také že i přes snahu o informovanost dívek/žen s DM1 o vlivu neuspokojivé kompenzace diabetu na průběh těhotenství ženy své těhotenství ve většině případů neplánují a možnost připravit se na těhotenství v rámci prekoncepční přípravy je málo využívaná. Obdobná data jsou uváděna i v mezinárodních pracích, kdy 40–80 % žen své těhotenství neplánuje a pouze 30 % žen absolvuje prekoncepční přípravu [19]. Ženy, které své těhotenství plánují, jsou častěji nekuřačky, ženy starší, vdané, s vyšším vzděláním, zaměstnané, s anamnézou předchozího spontánního abortu [20]. Ženy, které měly uspokojivou kompenzaci diabetu před otěhotněním, měly i lepší kompenzaci diabetu během těhotenství. Ženy s neuspokojivou kompenzací diabetu během těhotenství díky velké motivaci a spolupráci zlepšily svou kompenzaci diabetu, ale nedosáhly hodnot žen s uspokojivou kompenzací diabetu před otěhotněním. Podobně jako v mezinárodních studiích i v naší práci neměla léčba inzulinovou pumpou vliv na dosažení uspokojivé kompenzace diabetu v prekoncepci [4].
Porodnické výsledky
Neuspokojivá kompenzace diabetu před těhotenstvím a na jeho začátku je významný rizikový faktor pro vznik vrozených vývojových vad plodu a spontánních potratů [18]. Mnohé studie potvrdily, že prekoncepční příprava a s tím spojené zlepšení kompenzace diabetu před otěhotněním několikanásobně snižují výskyt malformací plodu a spontánních potratů [10]. V naší práci byl výskyt spontánních potratů u obou skupin obdobný. Data o výskytu spontánních potratů u diabetiček 1. typu mohou být v naší práci zkreslená, protože řada žen, které neplánovaně otěhotněly, mohly potratit ještě předtím, než se do naší poradny přihlásily. U žen s uspokojivou kompenzací diabetu nedošlo k žádnému umělému ukončení těhotenství ze zdravotní indikace pravděpodobně díky uspokojivým hodnotám glykemie před početím a v době početí. Naopak vysoké glykemie u žen s neuspokojivou kompenzací diabetu mohly způsobit vrozené vývojové vady plodu, které byly důvodem k umělému ukončení těhotenství. Dalším důvodem k umělému přerušení těhotenství byla neuspokojivá kompenzace diabetu u neplánovaných těhotenství a závažné chronické komplikace diabetu způsobené dlouhodobou neuspokojivou kompenzací diabetu.
U žen s neuspokojivou kompenzací došlo častěji k předčasnému porodu, i když rozdíl nedosáhl statistické významnosti (16,1 vs. 6,6 %; p = 0,059). V běžné populaci se incidence předčasných porodů pohybuje okolo 7 %. Značná část předčasných porodů u pacientek s diabetem je důsledkem výskytu souvisejících komplikací, které jsou indikací k iatrogennímu předčasnému ukončení těhotenství. K ukončení těhotenství císařským řezem došlo u obou skupin shodně (55,9 vs. 60,5 %; p = 0,304), ve srovnání s běžnou populací více než dvojnásobně častěji. V roce 2019 byla incidence císařských řezů v ČR dle údajů Sekce perinatologie a fetomaternální medicíny ČGPS ČLS JEP 24 %. Indikace k císařskému řezu u pacientek s diabetem je často sdružená a zahrnuje makrosomní plod, stav po předchozí operaci na děloze, přidružené komorbidity a nezdařenou indukci porodu.
Z těhotenských komplikací se u žen s neuspokojivou kompenzací diabetu častěji vyskytovala preeklampsie (0 vs. 11 %; p = 0,036). V našem souboru se jednalo zejména o případy pozdní preeklampsie. Předpokládá se, že pozdní preeklampsie je důsledkem zhoršené adaptace kardiovaskulárního systému na těhotenství na podkladě zhoršené funkce kardiovaskulárního systému, která zatím nedosáhla klinické významnosti. Ženy, které dosáhly dobré kompenzace na začátku těhotenství, jsou také dlouhodobě lépe kompenzované a mají lepší stav kardiovaskulárního systému [21]. Incidence preeklampsie je v ČR 4–6 % [22].
Neonatální výsledky
Děti žen s DM1 jsou několikanásobně více ohroženy vznikem kongenitálních malformací, makrosomií a dalších komplikací [17]. Uspokojivá kompenzace průběhu diabetu před těhotenstvím a v jeho průběhu snižuje výskyt těchto komplikací [10]. V naší práci měly děti diabetiček 1. typu s uspokojivou kompenzací diabetu signifikantně nižší výskyt LGA (hmotnost > 90. percentil pro daný týden těhotenství) oproti dětem diabetiček s neuspokojivou kompenzací diabetu (22,0 vs. 35,8 %). Nižší výskyt LGA souvisí kromě výborné kompenzace diabetu před těhotenstvím a v jeho začátcích [23] také s uspokojivou kompenzací diabetu i v pozdějších fázích těhotenství. Dosažení cílových hodnot HbA1c ve II. a III. trimestru (do 42 mmol/l) snižuje výskyt LGA. U žen, které mají uspokojivou kompenzaci před otěhotněním, většinou v důsledku velké motivace zůstává kompenzace diabetu uspokojivá i během celého těhotenství. Oproti běžné populaci se LGA u diabetiček vyskytlo 3krát častěji. V ostatních sledovaných parametrech se neonatální výsledky u žen s uspokojivou kompenzací diabetu před otěhotněním nelišily od výsledků u žen s neuspokojivou kompenzací (tab. 5).
Závěr
I přes stále se zlepšující péči o těhotné ženy s DM1 zůstává výskyt těhotenských komplikací i perinatální morbidita narozených dětí oproti zdravé populaci stále vysoká. Uspokojivá kompenzace diabetu před začátkem těhotenství a v jeho průběhu může výskyt těchto komplikací snížit. V naší práci jsme potvrdili pozitivní vliv kompenzace diabetu před otěhotněním na průběh těhotenství a perinatální výsledky. Ve sledované skupině žen měly ženy s uspokojivou kompenzací diabetu před otěhotněním lepší kompenzaci diabetu i během celého těhotenství, méně často u nich došlo k umělému ukončení těhotenství ze zdravotní indikace a méně často se u nich vyskytla preeklampsie. Ženy s uspokojivou kompenzací diabetu častěji absolvovaly prekoncepční přípravu. U žen s uspokojivou kompenzací diabetu méně často docházelo k předčasným porodům, i když rozdíl nedosáhl statistické významnosti. U dětí diabetiček 1. typu s uspokojivou kompenzací diabetu se méně často vyskytla makrosomie. Z našich výsledků se potvrzuje, že uspokojivá kompenzace diabetu před otěhotněním snižuje výskyt těhotenských a perinatálních komplikací. Těhotenství žen s DM1 by mělo být plánované, ideálně v době uspokojivé kompenzace diabetu, a již prekoncepčně by jejich sledování mělo být koncentrováno do perinatologických center, která zajistí koordinovanou mezioborovou diabetologickou, gynekologicko-porodnickou a neonatologickou péči.
Doručeno/Submitted: 7. 7. 2021
Přijato/Accepted: 10. 8. 2021
MUDr. Kateřina Anderlová, Ph.D.
Gynekologicko-porodnická klinika
1. LF UK a VFN v Praze
U Nemocnice 499/2
128 08 Praha 2
Sources
1. Macintosh MC, Fleming KM, Bailey JA et al. Perinatal mortality and congenital anomalies in babies of women with type 1 or type 2 diabetes in England, Wales, and Northern Ireland: population based study. BMJ 2006; 333 (7560): 177. doi: 10.1136/bmj.38856.692986.AE.
2. Pearson DW, Kernaghan D, Lee R et al. The relationship between pre-pregnancy care and early pregnancy loss, major congenital anomaly or perinatal death in type I diabetes mellitus. BJOG 2007; 114 (1): 104–107. doi: 10.1111/j.1471-0528.2006.01145.x.
3. Wren C, Birrell G, Hawthorne G. Cardiovascular malformations in infants of diabetic mothers. Heart 2003; 89 (10): 1217–1220. doi: 10.1136/ heart.89.10.1217.
4. Farrar D, Simmonds M, Bryant M et al. Hyperglycaemia and risk of adverse perinatal outcomes: systematic review and meta-analysis. BMJ 2016; 354: i4694. doi: 10.1136/bmj.i4694.
5. Yang J, Cummings EA, O’connell C et al. Fetal and neonatal outcomes of diabetic pregnancies. Obstet Gynecol 2006; 108 (3 Pt 1): 644–650. doi: 10.1097/01.AOG.0000231688.08263.47.
6. Persson M, Norman M, Hanson U. Obstetric and perinatal outcomes in type 1 diabetic pregnancies: a large, population-based study. Diabetes Care 2009; 32 (11): 2005–2009. doi: 10.2337/dc09-0656.
7. Stotland NE, Caughey AB, Breed EM et al. Risk factors and obstetric complications associated with macrosomia. Int J Gynaecol Obstet 2004; 87 (3): 220–226. doi: 10.1016/j.ijgo.2004.08.010.
8. Hajj NE, Scheider E, Lehnen H et al. Epigenetics and life-long consequences of an adverse nutritional and diabetic intrauterine environment. Reproduction 2014; 148 (6): R111–R120. doi: 10.1530/REP-14-0334.
9. Duckitt K, Harrington D. Risk factors for pre-eclampsia at antenatal booking: systematic review of controlled studies. BMJ 2005; 330 (7491): 565. doi: 10.1136/bmj.38380.674340.E0.
10. McElvy SS, Miodovnik M, Rosenn B et al. A focused preconceptional and early pregnancy program in women with type 1 diabetes reduces perinatal mortality and malformation rates to general population levels. J Matern Fetal Med 2000; 9 (1): 14–20. doi: 10.1002/ (SICI) 1520-6661 (200001/02) 9: <14:: AID-MFM5>3.0.CO; 2-K.
11. Kitzmiller JL, Block JM, Brown FM et al. Managing preexisting diabetes for pregnancy: summary of evidence and consensus recommendations for care. Diabetes Care 2008; 31 (5): 1060–1079. doi: 10.2337/dc08-9020.
12. Diabetes in pregnancy: management from preconception to the postnatal period. Nice: National Institute for Health and Care Excellence 2015.
13. Egan AM, Danyliv A, Carmody L et al. A prepregnancy care program for women with diabetes: effective and cost saving. J Clin Endocrinol Metab 2016; 101 (4): 1807–1815. doi: 10.1210/jc.2015-4046.
14. Murphy HR, Roland JM, Skinner TC et al. Effectiveness of a regional prepregnancy care program in women with type 1 and type 2 diabetes: benefits beyond glycemic control. Diabetes Care 2010; 33 (12): 2514–2520. doi: 10.2337/dc10-1113.
15. American Diabetes Association. Management of diabetes in pregnancy: standards of medical care in diabetes-2021. Diabetes Care 2021; 44 (Suppl 1): S200–S210. doi: 10.2337/ dc21-S014.
16. Berger H, Gagnon R, Sermer M et al. Diabetes in pregnancy. J Obstet Gynaecol Can 2016; 38 (7): 667–679. doi: 10.1016/j.jogc.2016.04.002.
17. Hawthorne G, Robson S, Ryall EA et al. Prospective population based survey of outcome of pregnancy in diabetic women: results of the Northern Diabetic Pregnancy Audit, 1994. BMJ 1997; 315 (7103): 279–281. doi: 10.1136/bmj.315.7103.279.
18. Jensen DM, Damm P, Moelsted-Pedersen L et al. Outcomes in type 1 diabetic pregnancies: a nationwide, population-based study. Diabetes Care 2004; 27 (12): 2819–2823. doi: 10.2337/diacare.27.12.2819.
19. Bell R, Bailey K, Cresswell T et al. Trends in prevalence and outcomes of pregnancy in women with pre-existing type I and type II diabetes. BJOG 2008; 115 (4): 445–452. doi: 10.1111/j.1471-0528.2007.01644.x.
20. Holing EV, Beyer CS, Brown ZA et al. Why don’t women with diabetes plan their pregnancies? Diabetes Care 1998; 21 (6): 889–895. doi: 10.2337/diacare.21.6.889.
21. Zhang J, Zeisler J, Hatch MC et al. Epidemiology of pregnancy-induced hypertension. Epidemiol Rev 1997; 19 (2): 218–232. doi: 10.1093/oxfordjournals.epirev.a017954.
22. Vlk R, Procházka M. Hypertenzní onemocnění v těhotenství. Ceska Gynekol 2018; 83 (2): 145–154.
23. Temple RC, Aldridge VJ, Murphy HR et al. Prepregnancy care and pregnancy outcomes in women with type 1 diabetes. Diabetes Care 2006; 29 (8): 1744–1749. doi: 10.2337/dc05-2265.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2021 Issue 5
Most read in this issue
- Pregnancy of women with type 1 diabetes mellitus – the effect of preconception care on perinatal results. Ten years of experience
- Pigmented vulvar lesions – review and case report focusing on pigmented basal cell carcinoma
- In water or on land? Evaluation of perinatal and neonatal outcomes of water births in low-risk women
- Conservative possibilities influencing PCOS syndrome – the importance of nutrition
