SARS-CoV-2 placentitida jako příčina intrauterinního úmrtí plodu u pacientky s infekcí covid-19 a probíhajícím HELLP syndromem
SARS-CoV-2 placentitis as a cause of intrauterine death of a fetus in a patient with covid-19 infection and ongoing HELLP syndrome
Objective: We hereby present a case of intrauterine death of a fetus due to placental damage by placentitis caused by SARS-CoV-2 infection in ongoing covid-19 disease and HELLP syndrome. Case report: In this case report, we describe a patient who experienced intrauterine death of a fetus and the development of HELLP syndrome in ongoing covid-19 infection. Placentitis caused by SARS-CoV-2 infection was identified as the cause of intrauterine death of a fetus. After the end of pregnancy, a patient experienced an improvement in the symptoms of covid-19 and also a gradual improvement and adjustment of laboratory and coagulation parameters. Conclusion: SARS-CoV-2 infection in pregnancy can be complicated by the development of SARS-CoV-2 placenitis, which can cause intrauterine death of a fetus. Covid-19 infection can even have similar signs to HELLP syndrome and therefore careful monitoring of pregnant women with covid-19 is recommended.
Keywords:
HELLP syndrome – COVID-19 – pregnancy – placentitis
Authors:
Kouřilová J. 1; Hylmarová J. 2
Authors‘ workplace:
Gynekologicko-porodnické oddělení, Nemocnice Znojmo p. o.
1; Ústav patologie, FN Brno
2
Published in:
Ceska Gynekol 2022; 87(4): 269-273
Category:
Case Report
doi:
https://doi.org/10.48095/cccg2022269
Overview
Cíl: Prezentujeme případ intrauterinního úmrtí plodu v důsledku poškození placenty placentitidou způsobenou infekcí SARS-CoV-2 při probíhajícím onemocnění covid-19 a zároveň probíhajícím HELLP syndromem. Kazuistika: V kazuistice popisujeme pacientku, u níž došlo při probíhající infekci covid-19 k intrauterinnímu úmrtí plodu a rozvoji HELLP syndromu. Jako příčina intrauterinního úmrtí plodu byla označena placentitida způsobená infekcí SARS-CoV-2. Po ukončení gravidity došlo u pacientky ke zlepšení symptomů onemocnění covid-19 a také k postupné úpravě laboratorních a koagulačních parametrů. Závěr: Infekce virem SARS-CoV-2 v graviditě může být komplikována vznikem SARS-CoV-2 placentitidy, která může způsobit intrauterinní úmrtí plodu. Infekce covid-19 může mít také podobné znaky jako HELLP syndrom, a proto je třeba pečlivé monitorování těhotných s nemocí covid-19.
Klíčová slova:
těhotenství – HELLP syndrom – COVID-19 – placentitida
Úvod
V roce 2021 bylo na Gynekologicko-porodnickém oddělení Nemocnice Znojmo 949 porodů, z toho pouze dvě intrauterinní úmrtí plodu. Celkem na našem pracovišti porodilo devět žen SARS-CoV-2 pozitivních, 94 žen prodělalo infekci v průběhu gravidity, přičemž u jedné pacientky bylo diagnostikováno intrauterinní úmrtí plodu při současném průběhu infekce SARS-CoV-2. Bezprostřední příčinou intrauterinního úmrtí plodu byla placentitida způsobená virem SARS-CoV-2.
Kromě respiračních příznaků mívá infekce virem SARS-CoV-2 i systémové důsledky, které zahrnují poškození ledvin, trombocytopenii a poškození jater [1].
Elevace jaterních enzymů, laktát dehydrogenázy a proteinurie jsou běžné nálezy nejen u pacientů kriticky nemocných, ale i u pacientů s mírnější formou onemocnění.
Infekce virem SARS-CoV-2 se může kvůli jaterním projevům překrývat s porodnickými diagnózami, jako je HELLP syndrom nebo preeklampsie [2].
Kazuistika
Tercigravida, sekundipara v 34+5 t. g. byla odeslána ambulantně z centrálního příjmu na Gynekologicko-porodnické oddělení pro náhle vzniklou dušnost a bolesti na hrudi. Anamnesticky pacientka udávala febrilie 38 °C v dopoledních hodinách, nekašlala, antigenní test na SARS-CoV-19 provedený v domácím prostředí byl negativní. Pacientka netonizovala, nešpinila, nekrvácela, pohyby plodu vnímala. Na našem pracovišti jsme natočili kardiotokografický záznam (CTG – cardiotocgraphy), který byl fyziologický, a provedli jsme ultrazvukové vyšetření (UZ) – eutrofický plod v poloze podélné hlavičkou, odhadovaná hmotnost plodu (EFW) 2 540 g, placenta na přední stěně, vysoko, normohydramnion.
Vzhledem ke klinickým příznakům jsme pacientku odeslali k internímu vyšetření. Pacientce bylo natočeno EKG – bez ischemických změn, odebrány kompletní odběry vč. kardiomarkerů. V laboratorním vyšetření dominovala výrazná elevace D-dimerů (12 209), proto bylo internistou vyjádřeno podezření na plicní embolii s návrhem provedení CT angiografie plicních tepen za observace na porodnickém oddělení.
Při příjmu na porodnické oddělení byl opakovaně proveden antigenní test na SARS-CoV-2 s pozitivním výsledkem. Bylo provedeno konfirmační PCR (polymerázová řetězová reakce) vyšetření. Následně jsme doplnili CT angiografii plicních tepen, která vyloučila plicní embolii. Plicní parenchym byl při provedeném CT vyšetření bez infiltrace.
Vzhledem k pozitivitě na SARS-CoV-2 byla pacientka přijata na infekční oddělení. Zde probíhala symptomatická terapie, byla zahájena profylaxe trombembolické nemoci podáváním nízkomolekulárního heparinu (LMHW – low molecular weight heparin). Pacientka byla během hospitalizace již zcela afebrilní, bez dušnosti. Po 24hodinové hospitalizaci byla pacientka zcela bez potíží na vlastní žádost propuštěna do domácí izolace. Před propuštěním byla provedena gynekologická kontrola, CTG záznam plodu fyziologický. Při propuštění byla pacientce doporučena nadále profylaxe trombembolické nemoci podáváním LMWH.
Následně pacientka 8. den od pozitivního testu na SARS-CoV-2 (tj. v 35+6 t. g.) přichází ambulantně pro absenci vnímání pohybů plodu asi 24 hod.
Při UZ vyšetření byla zjištěna asystolie plodu, anhydramnion, EFW odpovídající 35. t. g. Vaginální nález – zbytek čípku, pro prst volně, CS 6. Pacientka byla při příjmu afebrilní, klinicky přítomen suchý, dráždivý kašel. Při příjmu měla pacientka tlak 155/100 mmHg a 102 pulzů/min.
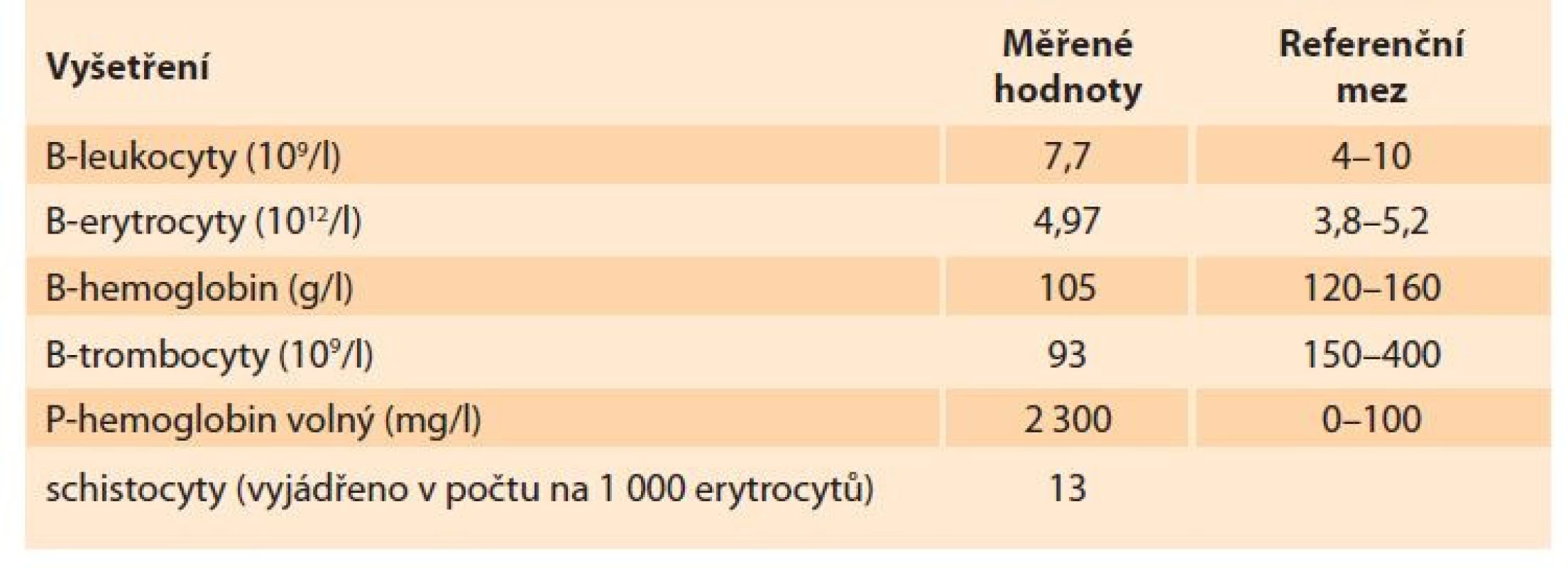
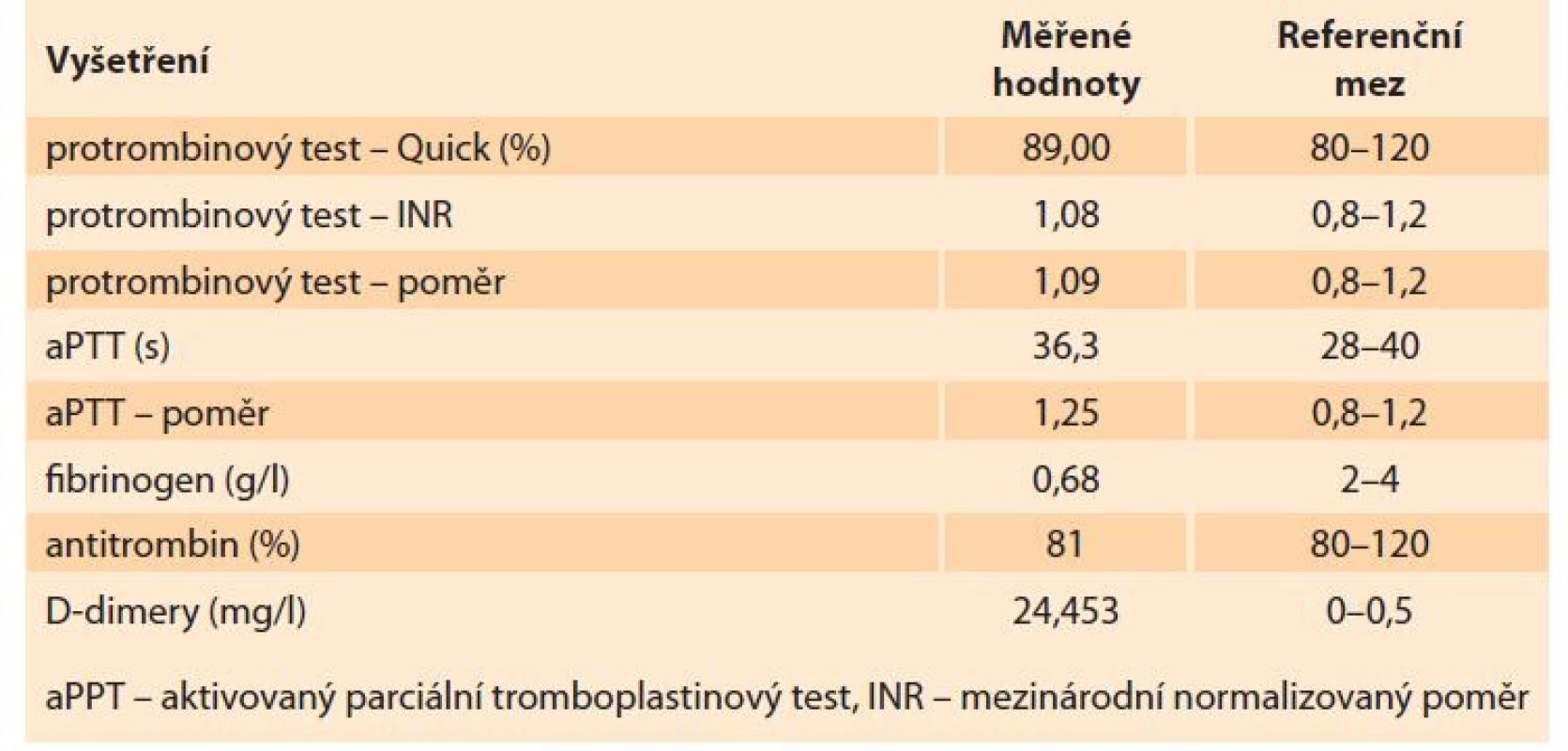
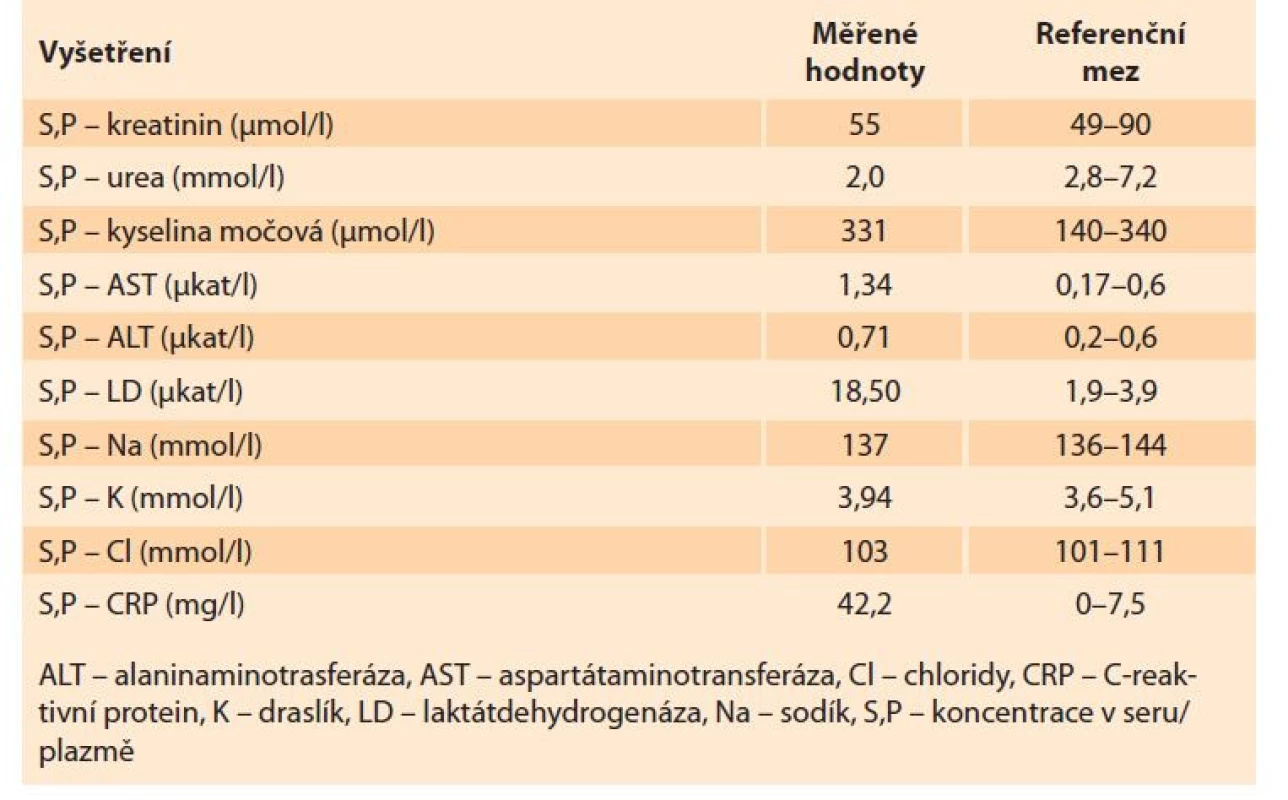
Byl proveden odběr krve na krevní obraz, koagulační parametry, jaterní testy, ionty, C-reaktivní protein (CRP), renální funkce, intrauterinní infekce (TORCH), odebrali jsme moč na chemické a mikroskopické vyšetření, kultivaci z moči i z pochvy. Po domluvě s pacientkou jsme zahájili indukci porodu zavedením 0,5 mg prostaglandinu E2 transcervikálně extraamniálně. Po doručení laboratorních výsledků u pacientky dominovala elevace jaterních testů, trombocytopenie, anemizace a výrazná elevace D-dimerů. Pro podezření na HELLP syndrom jsme doplnili vyšetření manuálního nátěru, ve kterém byla potvrzena přítomnost schistocytů, a také jsme doplnili vyšetření volné frakce hemoglobinu (tab. 1–3).
Tab. 1. Laboratory findings – blood counts.
Tab. 2. Laboratory findings – coagulation.
Tab. 3. Laboratory findings – biochemistry.
Pacientce jsme iniciálně podali 4 g fibrinogenu. Po 2 hod od zahájení indukce porodu jsme vzhledem ke stagnujícímu porodnickému nálezu a klinickému stavu pacientky indikovali z vitální indikace rodičky ukončení gravidity císařským řezem.
Při císařském řezu jsme vybavili plod ženského pohlaví 2 590 g a 44 cm bez známek života. Operační výkon byl komplikován děložní hypotonií a difuzním krvácením.
Pacientka byla po výkonu přeložena na ARO lůžko, zde byla ventilačně i oběhově stabilní. Na ARO oddělení byly substituovány krevní ztráty podáním deleukotizovaných erytrocytů (ERD), plazmy, fibrinogenu a antitrombinu (AT) III. Laboratorní parametry měly postupně tendenci k normalizaci. Po konzultaci s hematologem bylo u pacientky pokračováno v prevenci trombembolické nemoci podáváním LMWH a pacientka byla přeložena na infekční oddělení. Na infekčním oddělení bylo pokračováno v terapii infekce covid-19. Pacientce byl podán Dostinex na zástavu laktace. Provedený kontrolní RTG srdce a plic ukázal rozvinutou bilaterální pneumonii. Proveden byl také kontrolní PCR stěr na SARS-CoV-2 a byla potvrzena mutace delta-L452R.
Plod i placentu jsme odeslali k patologicko-anatomické pitvě do FN Brno.
Bezprostřední příčinou intrauterinního úmrtí plodu byla SARS-CoV-2 placentitida (obr. 1–4). Post mortem provedený virologický stěr z plic plodu na SARS-CoV-2 byl negativní, stejně tak jako imunohistochemické vyšetření neprokázalo přítomnost koronaviru ve tkáních plodu.
Fig. 1. Entire placenta from the fetal side. There is visible only a slight clouding
of the fetal membranes and imperceptible fibrin deposition under the chorionic
disc.
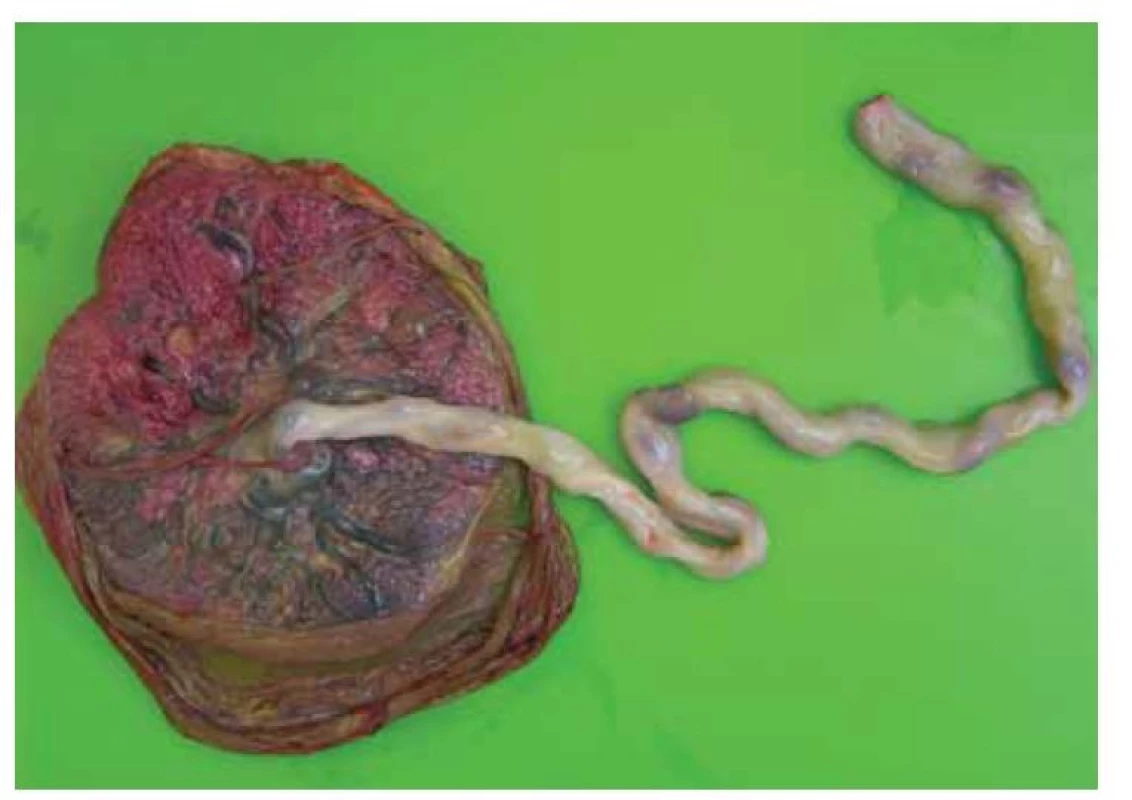
Fig. 2. Placenta on the incision, strikingly speckled, with numerous rigid septa. The
tissue seems to be very stiff and diffuse. This palpation sensation is often noticeable
within the macroscopic findings.
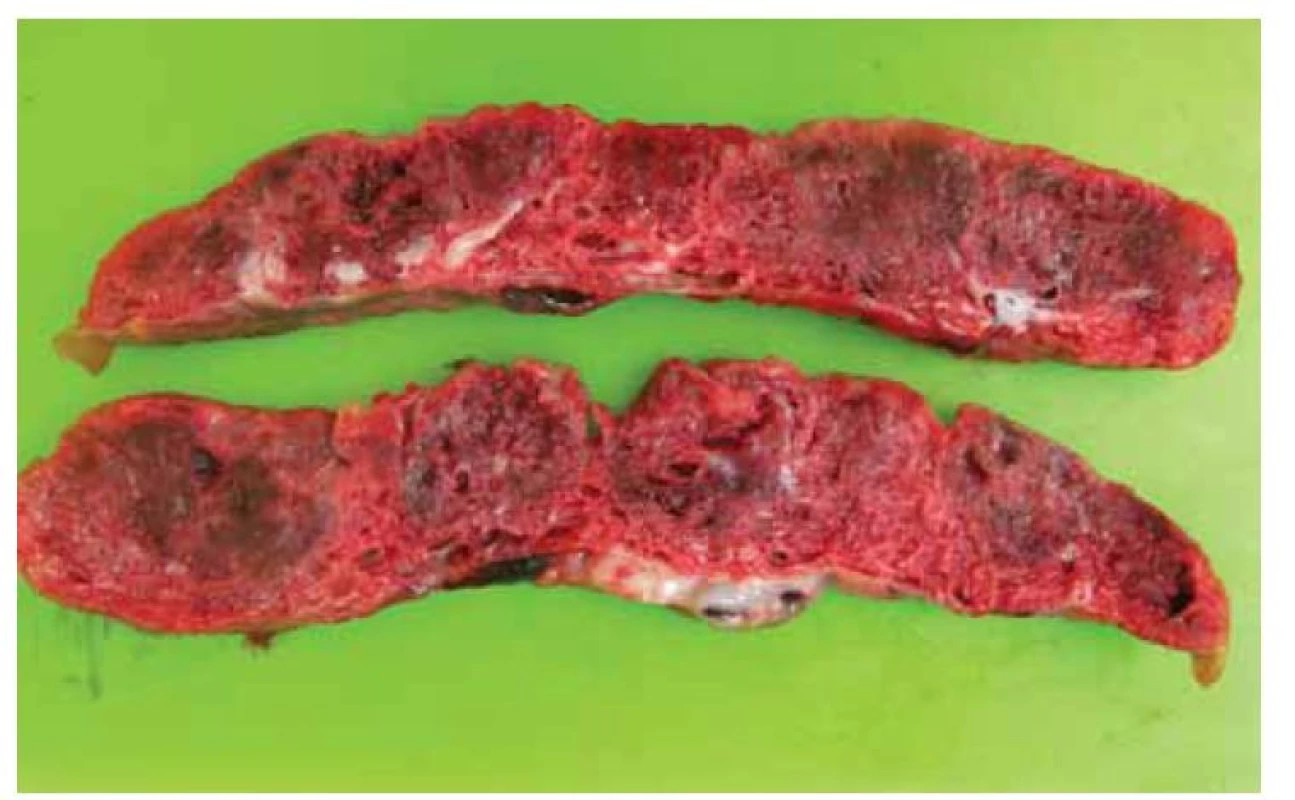
Fig. 3. Histological appearance of the placenta in the basic staining – agglutination
of the villi, trophoblast cell necrosis and inflammatory changes in the intervilous
space.
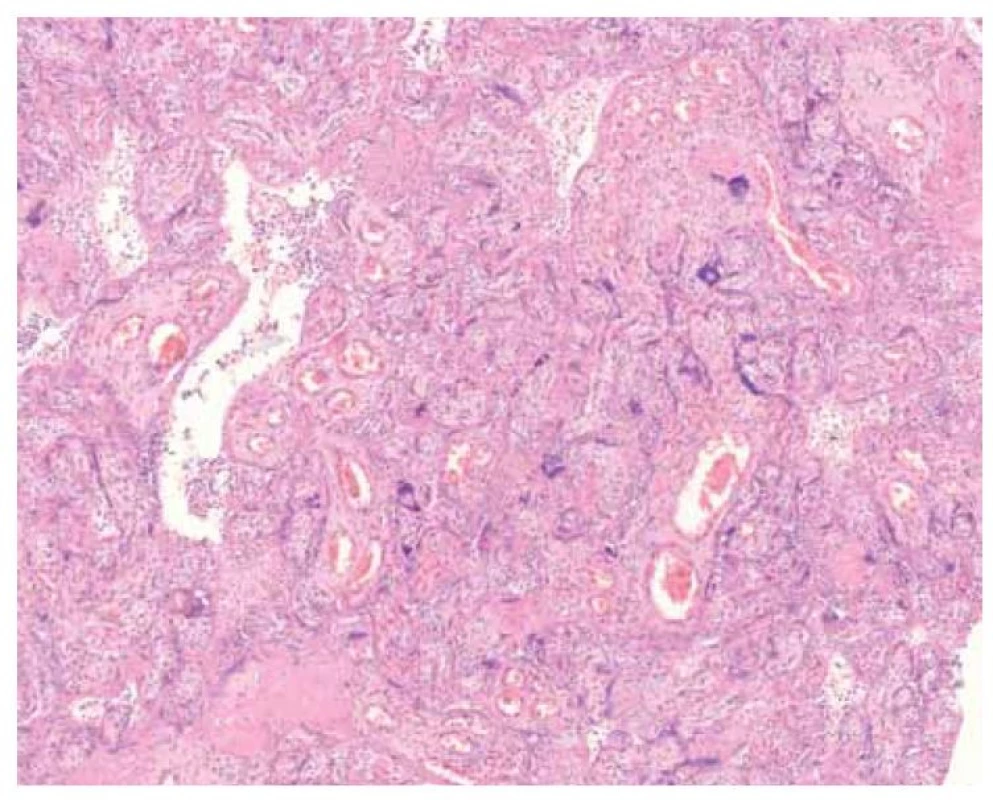
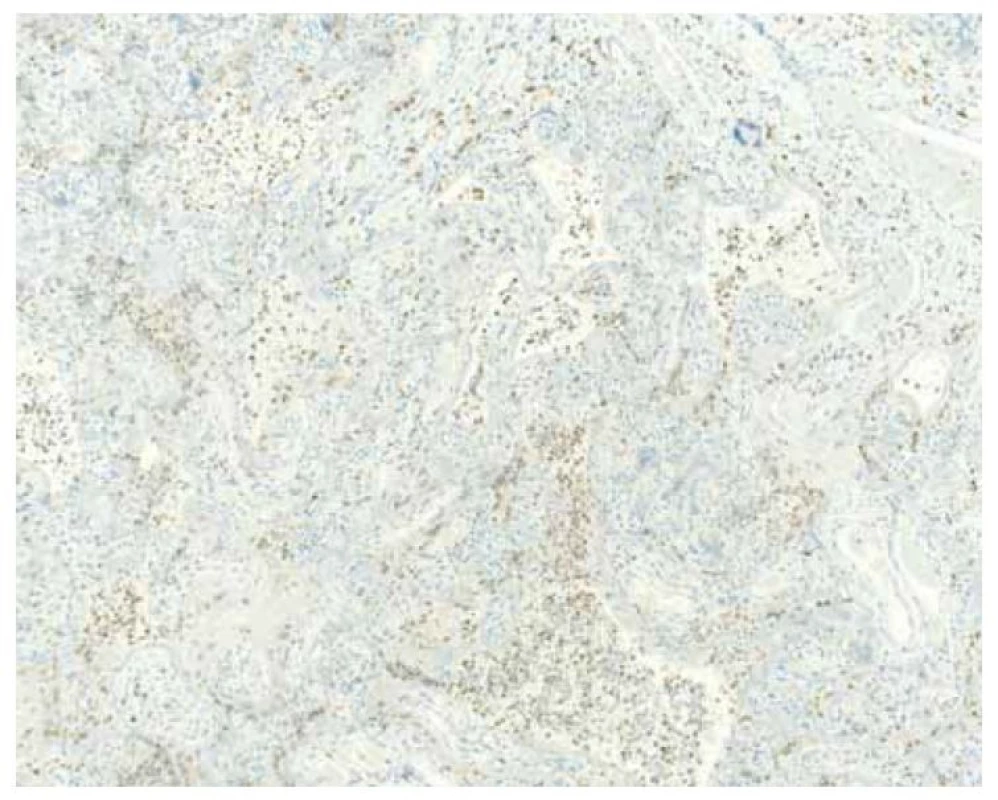
Fig. 4. Positive immunohistochemical staining with CD68 antibody, demonstrating
histiocytic intervilositis, one of the characteristic features of SARS-CoV-2 placenitis.
Diskuze
Maternální infekce SARS-CoV-2 může být příčinou závažných fetálních a neonatálních komplikací, které vyplývají zejména z poškození placentárního parenchymu. Nově byla diagnostikována tzv. SARS-CoV-2 placentitida, která je charakterizována triádou histopatologických změn – chronickou histiocytární intervilozitidou, nekrózou vilózního trofoblastu a nadměrným ukládáním perivilózního fibrinoidu [3].
V patogenezi SARS-CoV-2 placentitidy se podle současných publikací uplatňuje komplement. Byla prokázána zvýšená akumulace C4d na povrchu vilózního trofoblastu. Je možné, že vazba virových proteinů na povrchu vilózního trofoblastu by mohla vést k aktivaci komplementu, a tím přispívat k jeho destrukci. Silný chemotaktický účinek komplementu by pak mohl vysvětlovat přítomnost histiocytů v intervilózních prostorách a lokální působení prozánětlivých cytokinů by mohlo mít vliv na zvýšené ukládání perivilózního fibrinoidu [3,4].
Podle Schwartze et al se zdá být významná etiologická souvislost mezi chronickou histiocytární intervilozitidou, nekrózou vilózního trofoblastu a transplacentárním přenosem infekce. Toto tvrzení však nebylo dalšími studiemi potvrzeno [3,5].
Dubucs et al ve studii, kde bylo pozorováno 50 placent od SARS-CoV-2 pozitivních matek, uvádí, že v 10 % případů bylo pozorováno poškození placenty, o němž se sice nepředpokládá, že by vedlo k intrauterinnímu úmrtí plodu, ale mohlo se podílet na omezeném intrauterinním růstu plodu. Bylo zjištěno, že 3 % novorozenců a 20 % vzorků placent bylo infikováno infekcí covid-19 od rodičky, což naznačuje, že transplacentární přenos je možným rizikem [6].
V našem případě bylo potvrzeno poškození placenty, které bezprostředně vedlo k intrauterinnímu úmrtí plodu, avšak bez transplacentárního přenosu na plod, což bylo dokázáno provedeným post mortem stěrem z trachey plodu na SARS-CoV-2.
Z celostátní britské analýzy perinatologických výsledků čítajících celkem 342 080 žen, z nichž mělo 3 527 potvrzený covid-19, vyplývá, že ženy s covidem-19 mají zvýšené riziko intrauterinního úmrtí plodu, vyšší riziko předčasného porodu a vyšší riziko rozvoje preeklampsie/eklampsie či HELLP syndromu [7,8].
Vzhledem k podobnosti mezi HELLP syndromem a systémovými důsledky infekcí SARS-CoV-2 je třeba se zaměřit na klinická kritéria, která mohou napomoci k rozlišení těchto dvou jednotek. Jednou z nich je přítomnost, či absence zvýšení krevního tlaku. U 80 % případů je u HELLP syndromu přítomna mírná až závažná hypertenze. Naproti tomu pacienti s infekcí covid-19 mají normální až nízký krevní tlak, v závislosti na závažnosti nemoci [9,10].
V našem případě se domníváme, že šlo o souhru akutně probíhající infekce virem SARS-CoV-2, intrauterinního úmrtí plodu a probíhajícího HELLP syndromu, a to vzhledem k laboratorním výsledkům a také elevaci krevního tlaku pacientky.
Definitivní potvrzení diagnózy by nám mohlo potvrdit vyšetření poměru sérových hladin angiogenních faktorů sFlt-1/ /PlGF. Nízké hodnoty poměru sFlt-1/ /PlGF vylučují přítomnost preeklamsie, eklampsie či HELLP syndromu po dobu 1 týdne od odběru [10,11]. Toto vyšetření jsme bohužel u pacientky neprovedli.
Závěr
Infekce virem SARS-CoV-2 v těhotenství může být komplikována závažnými jak mateřskými, tak i fetálními a neonatálními komplikacemi. Infekční placentitida, která je způsobena virem SARS-CoV-2, může být i příčinou intrauterinního úmrtí plodu.
Doručeno/Submitted: 7. 5. 2022
Přijato/Accepted: 19. 5. 2022
MUDr. Jana Kouřilová
Gynekologicko-porodnické oddělení
Nemonice Znojmo, p. o.
MUDr. Jana Janského 11
669 02 Znojmo
Sources
1. Mendoza M, Garcia-Ruiz I, Maiz N et al. Pre-eclampsia-like syndrome induced by severe COVID-19: a prospective observational study. BJOG 2020; 127 (11): 1374–1380. doi: 10.1111/1471-0528.16339.
2. Syeda S, Baptiste C, Breslin N et al. The clinical course of COVID in pregnancy. Semin Peri - natol 2020; 44 (7): 151284. doi: 10.1016/ j.semperi.2020.151284.
3. Daumová M, Hadravská Š, Straková Peteří - ková A. Morfologické nálezy v placentě asociované s infekcí SARS-CoV-2. Cesk Patol 2021; 57 (4): 199–202.
4. Watkins JC, Torous VF, Roberts DJ. Defining severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) placentitis. Arch Pathol Lab Med 2021; 145 (11): 1341–1349. doi: 10.5858/ arpa.2021-0246-SA.
5. Schwartz DA, Baldewijns M, Benachi A et al. Chronic histiocytic intervillositis with trophoblast necrosis is a risk factor associated with placental infection from coronavirus disease 2019 (covid-19) and intrauterine maternal-fetal severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) transmission in live-born and stillborn infants. Arch Pathol Lab Med 2021; 145 (5): 517–528. doi: 10.5858/arpa.2020-0771-SA.
6. Dubucs C, Groussolles M, Ousselin J et al. Severe placental lesions due to maternal SARS-CoV-2 infection associated to intrauterine fetal death. Hum Pathol 2022; 121 : 46–55. doi: 10.1016/ j.humpath.2021.12.012.
7. Gurol-Urganci I, Jardine JE, Carroll F et al. Maternal and perinatal outcomes of pregnant women with SARS-CoV-2 infection at the time of birth in England: national cohort study. Am J Obstet Gynecol 2021; 225 (5): 522.e1–522.e11. doi: 10.1016/j.ajog.2021.05.016.
8. Válková A, Hubka P. Covid-19 jako rizikový faktor intrauterinního úmrtí plodu. Ceska Gynekol 2021; 86 (6): 410–413. doi: 10.48095/ cccg2021410.
9. Futterman I, Toaff M, Navi L et al. COVID-19 and HELLP: overlapping clinical pictures in two gravid patients. AJP Rep 2020; 10 (02): e179–e182. doi: 10.1055/s-0040-1712978.
10. Čivrná J, Skanderová D, Ehrmann J et al. HELLP syndrom a HELLP-like syndrom u těhotných s covid-19 – kazuistika. Ceska Gynekol 2021; 86 (4): 236–241. doi: 10.48095/cccg2021236.
11. Bubeníková Š, Cíchová A, Roubalová L et al. Využití poměru koncentrací solubilního receptoru tyrozinkinázového typu 1 a placentárního růstového faktoru pro krátkodobou predikci a diagnostiku preeklampsie. Ceska Gynekol 2016; 81 (4): 272–278.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2022 Issue 4
-
All articles in this issue
- Bariéry českých žen v účasti na screeningu karcinomu děložního hrdla
- Gravidita v jizvě po císařském řezu – retrospektivní analýza případů z let 2012–2021
- Vaskularizovaná léze myometria
- Pacientka s primárním adenokarcinomem apendixu metastazujícím do ovaria
- SARS-CoV-2 placentitida jako příčina intrauterinního úmrtí plodu u pacientky s infekcí covid-19 a probíhajícím HELLP syndromem
- Cefalothorakoomfalopagus – vzácný typ spojených dvojčat z pohledu patologa
- Unilaterálna makrocystická dysplázia a kontralaterálna agenéza obličky u monoamniálneho dvojčaťa
- Dělohu zachovávající operace adenomyózy a její vliv na reprodukční výsledky
- Role elektrické „power“ morcelace v minimálně invazivní gynekologické operativě
- Perforace dělohy při nitroděložních výkonech a její řešení
- Srovnání protokolu zrychleného zotavení s konvenční péčí u pacientů podstupujících urogynekologickou operaci
- Embolie plodovou vodou – přehled a multicentrická případová analýza
- Czech Gynaecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Perforace dělohy při nitroděložních výkonech a její řešení
- Dělohu zachovávající operace adenomyózy a její vliv na reprodukční výsledky
- Embolie plodovou vodou – přehled a multicentrická případová analýza
- Gravidita v jizvě po císařském řezu – retrospektivní analýza případů z let 2012–2021
