Výsledky operační léčby sestupu přední poševní stěny s použitím polypropylenové síťky
Outcomes of anterior vaginal wall repair using polypropylene mesh
Introduction:
Pelvic organ prolapse (POP) is a major health concern especially in the elderly women. Anterior vaginal wall prolapse (AWP) represents the most common form of POP with reoperation rate 30–40% when primary treated by anterior colporrhaphy. Modern surgical techniques of POP repair uses polypropylene (PP) mesh implants to better support pelvic structures and lower the risk of recurrence. Aim of our study was to assess the safety and efficacy of anterior vaginal wall prolapse repair using PP mesh system NAZCA TC (Promedon). The kit consists of preformed PP mesh anchored to pelvic structures by two needle inserters via pre-pubic and trans-obturator route.
Methods:
From January 2010 to February 2011, 21 patients with stage III/IV AWP underwent transvaginal repair with implantation of PP mesh. The stage of POP measured according to POP-Q system, surgery length, blood loss and complications has been evaluated six month after the surgery. Surgery has been assessed as successful when POP stage 0/I o has been reached. In 42.9% of patients AWP repair was combined with other procedures: vaginal hysterectomy or posterior vaginal repair. (Statistical evaluation was done by Wilcoxon test.)
Results:
The average age of operated women was 62.4±9.4 years, average body mass index was 27.5±4.1 kg/m2, with overall parity of 2.2±1.4 children. The surgery time was 64.0±26.0 minutes with average blood loss of 185.0±17,0 ml. No serious per-operating complication has been recorded. The objective cure rate at 6 months was 90.5%. Statistically significant difference in the position of points Aa, Ba and C (p<0,05) has been observed. Difference in the position of other POP-Q points has not been statistically significant. Post operatively one case of small mesh erosion managed by observation only has been documented.
Conclusion:
Transvaginal repair of AWP with polypropylene mesh is an effective and safe technique in the hands of surgeon experienced in classical POP reconstruction techniques. For the assessment of long term efficacy the further follow-up of patients is necessary.
Key words:
pelvic organ prolapse, surgical treatment, polypropylene mesh, efficacy, complications.
Authors:
Martin Huser
; M. Pastorčáková; I. Belkov; K. Sedláková
Authors‘ workplace:
Gynekologicko- porodnická klinika LF MU a FN, Brno, přednosta prof. MUDr. P. Ventruba, DrSc.
Published in:
Ceska Gynekol 2012; 77(5): 407-413
Overview
Úvod:
Prolaps pánevních orgánů (POP) představuje závažný zdravotní problém snižující kvalitu života ženy. Moderní chirurgická léčba POP využívá k podpoře struktur pánevního dna polypropylenové (PP) implantáty snižující riziko recidivy. Prolaps předního poševního kompartmentu (PPK) představuje nečastější formu POP, kde klasické metody operační korekce mají riziko recidivy až 40 %. Cílem studie je zhodnocení účinnosti systému NAZCA TC (Promedon) v rekonstrukci PPK. Systém je tvořen speciálně upravenou PP síťkou ukotvenou do struktur pánevního dna prepubicky a transobturatorně za pomocí jehlových zavaděčů.
Metodika:
V období leden 2010 až únor 2011 bylo ošetřeno výše popsanou metodou 21 pacientek s prolapsem PPK III. až IV. stupně podle POP-Q klasifikace. V období 6 měsíců po operaci byl hodnocen stupeň prolapsu PPK systémem POP-Q, délka operačního výkonu, krevní ztráta a závažné operační komplikace. Jako úspěch operace bylo hodnoceno pooperační dosažení stadia 0 nebo I v systému POP Q. U části pacientek byla k rekonstrukci PPK připojena další vaginální operace. Statistická analýza byla provedena Wilcoxonovým testem za pomocí programu Statgraphics.
Výsledky:
Ve sledovaném souboru pacientek byl průměrný věk 62,4±9,4 let, průměrný body-mass index (BMI) byl 27,5±4,1 kg/m2 a průměrná parita 2,2±1,4. Průměrný operační čas byl 64,0±26,0 minut a krevní ztráta průměrně 185,0±17,0 ml. Nezaznamenali jsme žádné závažné peroperační komplikace, pooperačně byla pozorována v jednom případě částečná eroze síťky řešená observací. Operační technika byla v léčbě prolapsu úspěšná v 90,5 % případů. Byl prokázán statisticky významný rozdíl v poloze bodů Aa, Ba a C (p<0,05). Změna polohy ostatních bodů systému POP-Q nebyla statisticky významná. Ve 42,9 % případů byla rekonstrukce PPK kombinována s dalšími vaginálními operacemi (vaginální hysterektomie či kolpoperineoplastika).
Závěr:
Rekonstrukce PPK pomocí systému NAZCA TC představuje účinnou operační metodu bez zvýšeného rizika významných operačních komplikací pro operatéra erudovaného v klasických technikách rekonstrukce POP. Ke zhodnocení dlouhodobého efektu operační techniky bude nutné delší pooperační sledování.
Klíčová slova:
prolaps pánevních orgánů, chirurgická léčba, polypropylenová síťka, výsledky, komplikace.
ÚVOD
Prolaps pánevních orgánů (pelvic organ prolapse, POP) není většinou život ohrožující onemocnění, ale jde o zdravotní a sociální problém, který může výrazně snižovat kvalitu života pacientky. POP je definován jako částečné nebo úplné vychýlení pánevních orgánů z jejich normální polohy. Začíná zpravidla poklesem dělohy, poševního pahýlu či poševních stěn (cystokéla, rektokéla, enterokéla) [10]. Projevuje se sestupem či výhřezem dělohy či poševních stěn před rovinu poševního vchodu. Pacientkám tento výhřez působí tahové bolesti na hrázi, někdy s nutností opakované manuální repozice, s výtokem a krvácením v důsledku exkoriace vyhřezlé sliznice pochvy. Nezřídka POP způsobuje významné poruchy mikce či defekace (ve smyslu retence i uniku), a tak velmi negativně ovlivňuje kvalitu života pacientky. Významný neléčený prolaps může vést až renálnímu selhání v důsledku hydronefrózy při chronické retenci moči. Etiologie POP je různorodá, na vzniku se spolupodílí ztráta podpory pojivových tkání a svalových vláken v důsledku dlouhodobé fyzické práce, poranění pánevního dna při porodu, vrozená méněcennost vaziva apod. Mezi rizikové faktory pro vznik POP můžeme řadit také obezitu, imobilitu, chronická interní onemocnění či postmenopauzu. Strategie léčby POP závisí na řadě faktorů. Zjednodušeně rozlišujeme léčbu konzervativní (gymnastika pánevního dna, elektroléčba, estrogenizace pochvy) a léčbu chirurgickou. Určující pro léčebnou strategii je zejména stupeň a závažnost POP, celkový zdravotní stav pacientky a intenzita klinických příznaků. Cílem chirurgické léčby POP je obnova původní anatomie pánevního dna, funkčnosti dolních močových cest a obnova či zachování sexuálních funkcí. Výsledkem operace by mělo být odstranění klinických symptomů POP a zlepšení kvality života pacientky.
Mezi jednotlivými druhy prolapsu je na předním místě v incidenci i v počtu rekurence prolaps předního poševního kompartmentu (PPK) označovaný často jako cystokéla. Bylo popsáno několik operačních způsobů pro korekci prolapsu přední stěny poševní. Po mnoho let byla upřednostňována pro korekci stresové inkontinence a cystokély klasická colporrhaphia anterior (plastika poševní), poprvé popsaná Kellym v roce 1913. Přední poševní plastika je v různých modifikacích používána k rekonstrukci POP i dnes [1]. Největší nevýhodou této operační strategie je poměrně vysoké procento recidiv prolapsu poševních stěn. Korekce prolapsu PPK bez použití umělých materiálů vykazuje vysokou míru recidiv dosahující až 40 % [17]. Mezi další závažné komplikace tohoto výkonu patří poranění močového měchýře či uretry. Po operaci je poměrně častá perzistence stresové inkontinence moči nebo její de novo manifestace v důsledku změny anatomických poměrů způsobených operačním výkonem [12].
V současnosti jsou v korekci předního a zadního poševního kompartmentu upřednostňovány cizorodé implantační materiály vyrobené z různých druhů plastů [8, 13]. Nejúspěšnější materiál používaný v operační léčbě POP představují polypropylenové síťky (angl. mesh) [2]. Tyto materiály je dále možné klasifikovat podle velikostí pórů v síťce a charakteru použitého vlákna. V praxi nejčastěji užívaná je klasifikace podle Amida [3]. Nejlepší vlastnosti z hlediska dobré podpory tkáně a nejmenšího rizika odhojení síťky vykazují tzv. makroporézní monofilamentní implantáty – tedy materiály I. typu podle Amida. Právě dostatečná velikost pórů v implantátu umožňuje dobré prorůstání fibroblastů, cév a kolagenu při hojení tkáně. Velikost pórů je také určující pro riziko vzniku infekce. Dostatečná velikost pórů umožní dobrý průnik bakterií, které se nemohou na vláknech síťky pomnožit. Tato vlastnost materiálu umožní v případě infekce také dostatečnou reakci složek buněčné imunity organismu (zejména makrofágů a neutrofilů). Velikost pórů v síťce by měla být větší než 75 mikrometrů, čímž je zaručena dobrá inkorporace materiálu do tkáně a minimální riziko infekce [5].
Cílem studie je zhodnocení účinnosti systému NAZCA TC (Promedon) v rekonstrukci PPK. Systém je tvořen speciálně upravenou polypropylenovou síťkou typu I podle Amida, ukotvenou do struktur pánevního dna pre-pubicky a trans-obturatorně za pomocí jehlových zavaděčů.
SOUBOR PACIENTEK A METODIKA
Ve studii bylo sledováno celkem 21 pacientek, které podstoupily chirurgickou léčbu sestupu či prolapsu s převahou defektu předního poševního kompartmentu (PPK) s pomocí syntetické monofilamentní polypropylenové síťky NAZCA TC (výrobce Promedon Inc.). Do studie byly zahrnuty pacientky referované na Gynekologicko-porodnickou kliniku Lékařské fakulty Masarykovy univerzity a Fakultní nemocnice Brno k operačnímu řešení sestupu pánevních orgánů. Nábor pacientek byl zahájen v lednu 2010 a ukončen v únoru 2011. Stupeň prolapsu byl hodnocen podle mezinárodní standardizované POP Q klasifikace (Pelvic organ prolapse quantification system). Zhodnocení míry (staging) POP bylo prováděno v litotomické poloze pacientky při Valsalvově manévru. Do studie byly zahrnuty pacientky s prolapsem přední stěny poševní v POP-Q stadiu 3 nebo 4. Ze studie byly vyloučeny pacientky s recidivující formou POP. U části pacientek byly připojeny ještě další vaginální chirurgické výkony k současné korekci sestupu či prolapsu centrálního nebo zadního kompartmentu pochvy (kolpoperineoplastika či vaginální hysterektomie).
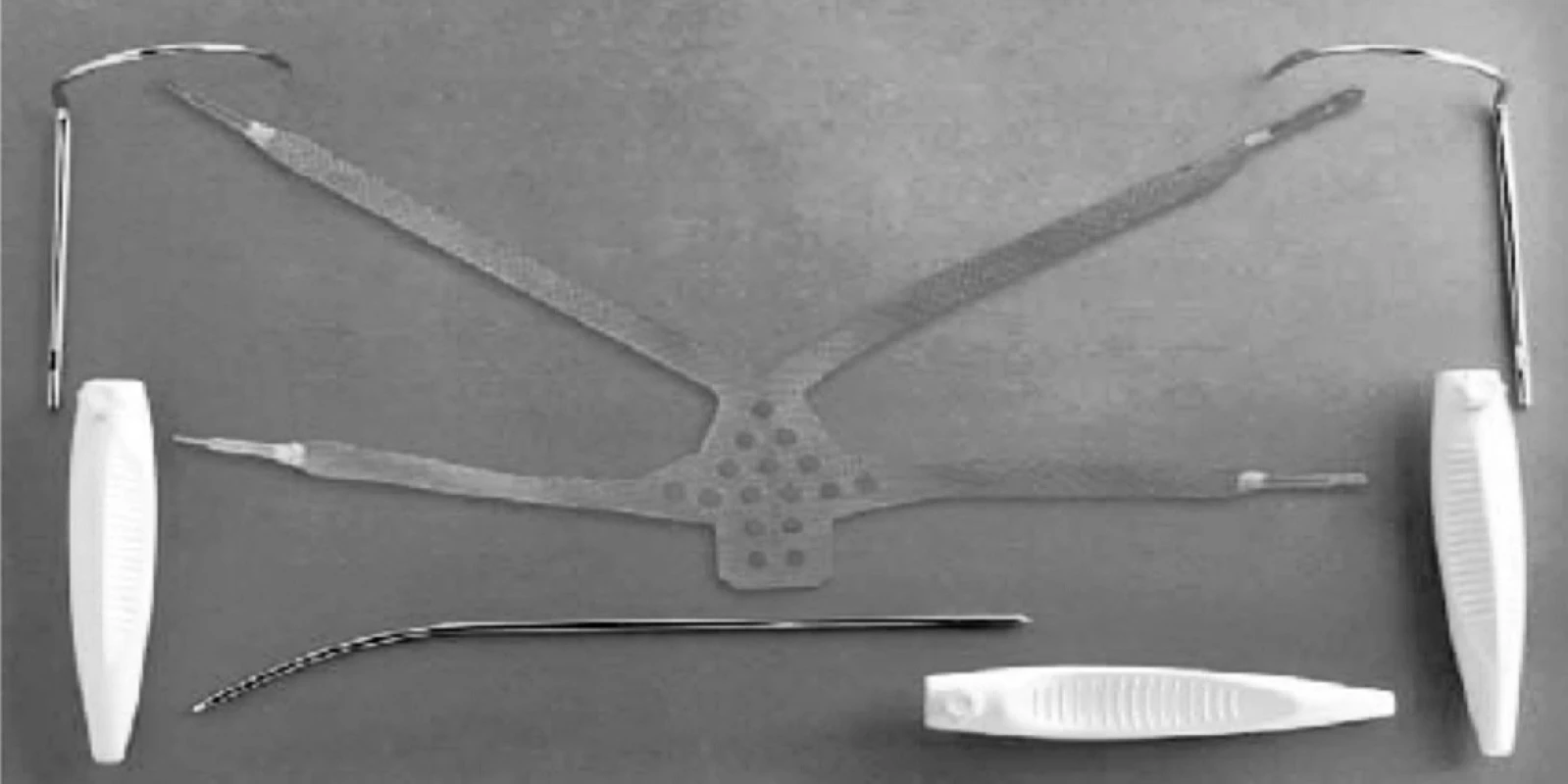
K operačnímu výkonu byl využit komerční set NAZCA TC vyvinutý a vyráběný firmou Promedon Inc a dodávaný v ČR společností LaparoTech Instruments s.r.o. Operační kit obsahuje preformovanou polypropylenovou síťku se čtyřmi kotvícími rameny a dvojicí jehlových zavaděčů (obr. 1). Makroporézní síťka je tvořena syntetickými monofilamentními polypropylenovými mikrovlákny o průměru 0,14 mm. Síťka má tloušťku 0,47 mm. Několik perforačních otvorů v centrální části implantátu o průměru 6 mm zabraňuje jejímu nežádoucímu svrašťování (shrinking), a tím snižuje riziko protruze a dyspareunie po operaci. Systém NAZCA TC je konstruován k náhradě či posílení pubouretrálních ligament a vezikovaginální fascie. Při správném zavedení má zajistit dobrou podporu přední poševní stěny. Výrobce deklaruje také příznivý vliv na případný stresový únik moči a prevenci vzniku této poruchy de novo po korekci cystokély. Vlastní operační výkon spočívá v příčné kolpotomii přední poševní stěny a následné preparaci defektu. Vlastní síťka je ukotvena do pánevního dna ve dvou místech. Přední dvojice ramen je zachycena do podkožního vaziva v prepupické oblasti za pomoci rovného jehlového zavaděče. Ten se aplikuje parauretrálně podél vnější stěny stydké kosti a je vyveden do podkoží v prepubické oblasti asi 5 cm proximálně od horního okraje stydké spony. Zadní dvojice ramen síťky je fixována v obturatorní membráně a vyvedena až do třísla v genitofemorální rýze. K fixaci je použít párový helikoidní jehlový zavaděč, který se aplikuje transobturatorně metodou outside-in za palpační kontroly pomocí ukazováku zavedeného k obturatorní membráně transvaginálně. Po inzerci síťky je velmi důležitá adjustace jejího tahu pomocí čtveřice ramen a následuje sutura přední kolpotomie. Po operaci byla do pochvy vložena mulová tamponáda na 12–24 hodin. Derivace moči v časném pooperačním období byla zajištěna inzercí Foleyova katétru. Pacientky byly propouštěny do domácí péče 3. – 5. pooperační den. Všechny operované ženy byly poučeny o dodržování klidového režimu a zákazu zvedání břemen v pooperačním období po dobu 4–6 týdnů. Případný pohlavní styk byl ženám doporučen až po uplynutí 12 týdnů od operace.
Efekt operace byl hodnocen za 6 měsíců po operačním výkonu během ambulantní návštěvy pacientky v urogynekologické ambulanci. Stupeň prolapsu pánevních orgánů byl hodnocen stejně jako před operací pomocí klasifikačního systému POP-Q pomocí klasifikační škály od 0 do 4. Staging prolapsu byl prováděn opět v litotomické poloze pacientky při Valsalvově manévru. Operace se považovala za úspěšnou, pokud nejnižší bod přední poševní stěny byl výše než 1 cm nad rovinou hymenu, tedy pooperační POP - Q stadium bylo hodnoceno jako 1 nebo 0 – viz klasifikační systém POP-Q [4].
Pro zajištění komplexního pohledu na výsledky operační léčby sestupu PPK byly peroperační a pooperační nálezy dále analyzovány porovnáním předoperační a pooperační polohy jednotlivých anatomických bodů definovaných v POP-Q klasifikaci. Hodnota pro každý bod je dána v centimetrech a vyjadřuje vzdálenost daného anatomického bodu od roviny hymenu (parametry Aa, Ba, C, D, Ap, Bp) nebo absolutní délku mezi dvěma jednoznačně anatomicky definovanými útvary (genital hiatus – Gh, perineal body – Pb, total vaginal length – Tvl), viz klasifikační systém POP-Q. [4]. Srovnání nálezů před operačním výkonem a po něm bylo statisticky hodnoceno neparametrickým Wilcoxonovým testem za pomoci počítačového programu Statgraphics.
VÝSLEDKY
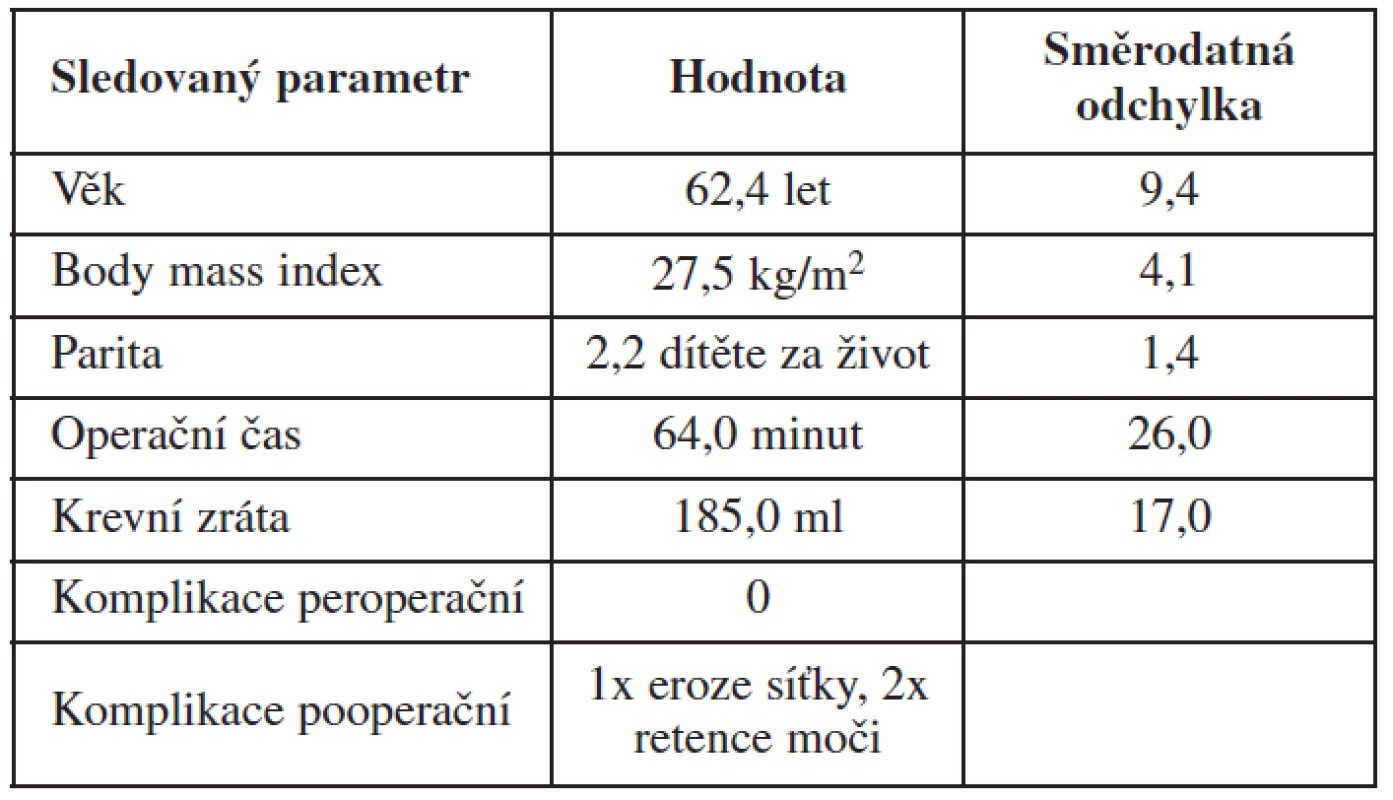
Do souboru bylo zařazeno 21 pacientek, u kterých se v operační léčbě POP použila polypropylenová síťka NAZCA TC. Průměrný věk sledovaných pacientek byl 62,4±9,4 roku. Hmotnost pacientek byla hodnocena pomocí body mass indexu (BMI). Průměrný BMI byl 27,5±4,1 kg/m2. Sledována byla také parita operovaných žen. Průměrná parita byla 2,2±1,4 dítěte za život. Průměrná délka celé rekonstrukční operace byla 64,2±26 minut. Průměrná krevní ztráta při operačním výkonu činila 185,0±17,0 ml. Ve sledovaném souboru operovaných pacientek jsme nezaznamenali žádné závažné peroperační komplikace. V časném pooperačním období jsme ve dvou případech museli řešit mikční obtíže ve smyslu retence moči. Tento stav byl řešen přechodnou katetrizací pacientky na 2–3 dny, kdy po extrakci Foleyova katétru došlo ke spontánní úpravě mikce. V jednom případě jsme v průběhu pooperačního sledování (zhruba za 1 měsíc po výkonu) zaznamenali protruzi části síťky v rozsahu asi 0,5 cm2. Pacientka nebyla již koitálně aktivní, proto byl volen konzervativní postup s pravidelným sledováním defektu. Podrobnou charakteristiku souboru sledovaných pacientek shrnuje tabulka 1.
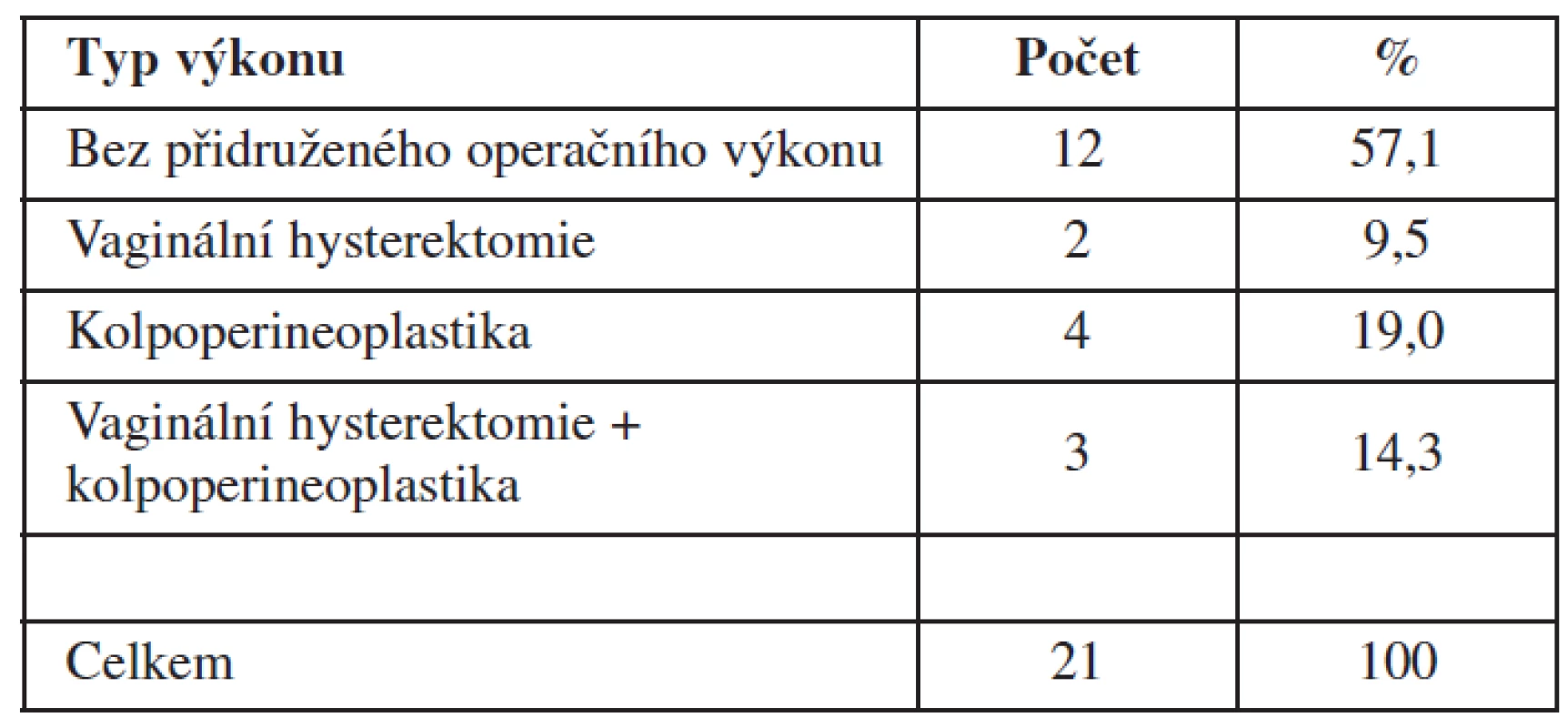
K zajištění individualizované komplexní operační léčby POP byly k rekonstrukci PPK pomocí síťky NAZCA u části operovaných pacientek připojeny k tomuto výkonu i další vaginální rekonstrukční operace. Samostatně, bez dalších vaginálních operací, byla rekonstrukce předního poševního kompartmentu pomocí síťky NAZCA provedena v 57,1 % případů. Ve zbývajících 42,8 % případů byla rekonstrukce PPK kombinována s dalšími vaginálními operacemi. Nejčastěji (19,1 %) byl sledovaný typ operačního výkonu kombinován s rekonstrukcí zadního poševního kompartmentu technikou kolpoperineoplastiky s vypreparováním a sblížením mm. levatores ani spolu s fixací poševní stěny k této části pelvického diafragmatu (tzv. pražský steh). Ve 14,3 % případů byla implantace přední síťky kombinována s vaginální hysterektomií a rekonstrukcí zadního poševního kompartmentu kolpoperineoplastikou. Samostatná vaginální hysterektomie byla ke sledovanému operačnímu výkonu připojena v 9,5 %. Jednotlivé typy přidružených vaginálních operačních technik shrnuje také tabulka 2.
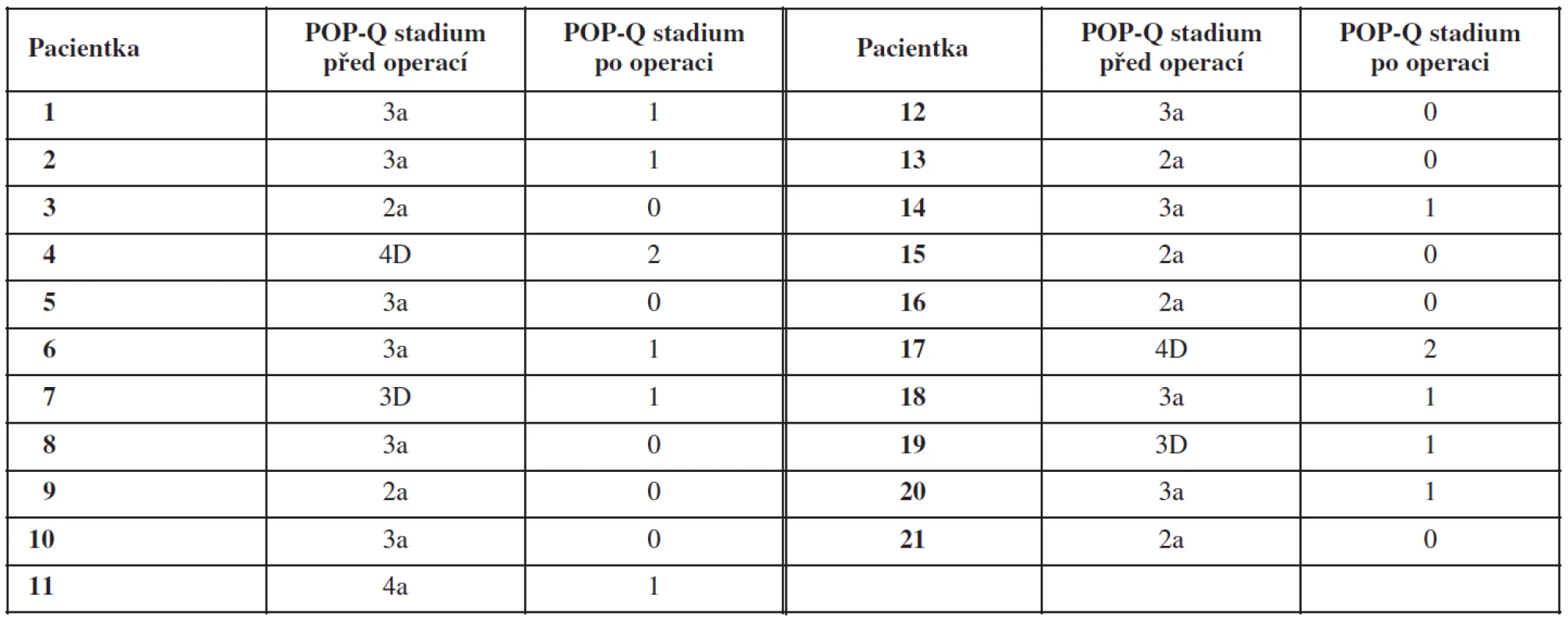
Srovnání POP-Q stadií prolapsu pánevních orgánů (stadia 0–4) před operací a po ní v souboru žen operovaných pro poruchu statiky PPK s pomocí implantátu NAZCA TC souhrnně popisuje tabulka 3. Úspěch operační léčby sestupu PPK (pooperační POP-Q stadium 1 nebo 0) byl v intervalu 6 měsíců po operaci zaznamenán u 19 pacientek (90,5 %). U deseti pacientek se podařilo dosáhnout kompletní anatomické rekonstrukce pánevního dna (stadium 0 podle POP-Q). V dalších devíti případech bylo dosaženo pooperačního stadia 1 podle POP-Q klasifikace. U zbývajících dvou pacientek bylo zaznamenáno zlepšení stupně prolapsu podle POP-Q klasifikace ze stadia 4 do stadia 2.
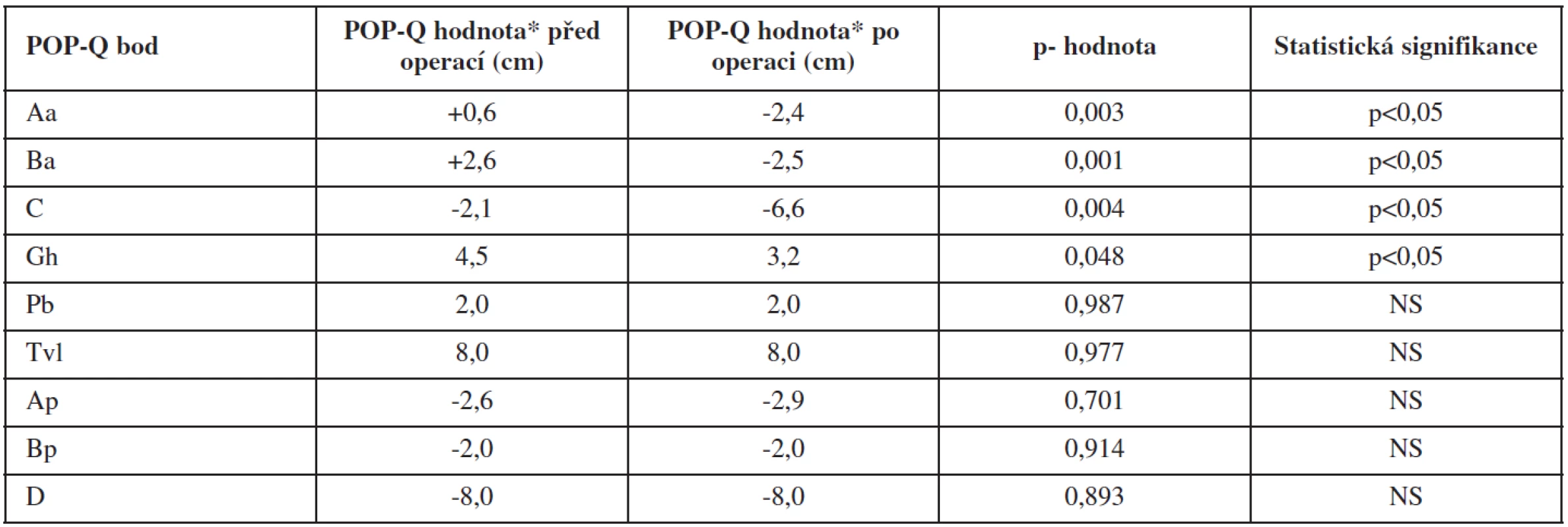
Polohy jednotlivých anatomických bodů definovaných v POP-Q klasifikaci u pacientek před operací a po operaci ukazuje přehledně tabulka 4. Statisticky signifikantní rozdíl v poloze jednotlivých bodů před operací a po ní byl prokázán u bodů Aa, Ba, C (p<0,05). Poloha bodu Aa byla před operací +0,6 cm od roviny hymenu a v období 6 měsíců po operaci byla hodnota -2,4 cm (p = 0,003). V případě bodu Ba byla jeho předoperační poloha +2,6 cm, po operaci byla hodnota -2,5 cm (p = 0,001). Bod C byl před operací v poloze -2,1 cm k rovině hymenu, po operaci se poloha bodu dostala na -6,6 cm (p = 0,004). Dále došlo u pacientek po operaci ke zmenšení délky urogenitálního hiátu. Parametr Gh se zkrátil ze 4,5 cm před operací na 3,2 cm pooperačně. Tato změna byla pouze na hranici statistické signifikace (p = 0,048). Rozdíly v ostatních sledovaných parametrech POP-Q systému (Pb, Tvl, Ap, Bp, D) nebyly statisticky významné (p > 0,05).
DISKUSE
Využití polypropylenových síťek v rekonstrukční chirurgii pánevního dna zvyšuje celkovou úspěšnost operační léčby a významně snižuje riziko recidiv prolapsu pánevních orgánů [6]. V souhrnné práci Maher a kol. uvádějí úspěšnost klasických operačních technik v rozmezí 37–57 %. Úspěšnost rekonstrukčních technik s použitím síťky se pohybuje mezi 75 až 100 % [14]. Eglin a spol. patřil mezi první, kteří navrhli a odzkoušeli korekci prolapsu PPK pomocí síťky s ukotvením přes obturatorní fossu. Recidiva POP v jejich souboru byla 3 % během hodnocených 18 měsíců a popsali pouze 5 % erozí či protruzí síťky [7]. Dobré výsledky operačních technik s použitím polypropylenových sítěk ve srovnání s klasickými operačními metodami potvrzuje také řada prospektivních studií z posledních let. Nguyen a kol. popisují 87% úspěšnost rekonstrukce PPK pomocí síťky na souboru 37 žen při sledování po dobu jednoho roku [15]. Hiltunen a kol. v prospektivní randomizované studii na souboru 202 pacientek popisují recidivu prolapsu pouze u 6,7 % žen při použití polypropylenové síťky (versus 38,5 % při klasické poševní plastice) při sledování v období jednoho roku po operaci [11]. Na druhé straně lze v literatuře najít i randomizované prospektivní práce, kdy technika s použitím síťky nevykazovala lepší výsledky než tradiční poševní plastika [18]. Tyto diskrepance ve výsledcích provedených prospektivních studií lze vysvětlit použitím rozdílných typů sítěk, modifikací použitých operačních technik a použitím odlišných metod hodnocení výsledků operační léčby [6]. Naše výsledky prezentované výše potvrzují vysokou úspěšnost operační léčby (90,5 %) s použitím polypropylenové síťky Nazca TC v intervalu 6 měsíců po operaci.
Na rozdíl od klasických rekonstrukčních technik se v pooperačním období setkáváme s novým typem komplikací souvisejících s reakcí organismu na cizorodý materiál. Zpravidla jde o eroze části síťky, někdy můžeme pozorovat i rozsáhlejší protruze polypropylenové síťky do nově rekonstruované pochvy [9]. Riziko těchto komplikací zvyšuje zejména nesprávná operační technika, infekce ranné plochy v časném pooperačním období a použití nevhodných šicích materiálů. V námi popsaném souboru jsme se setkali s drobnou erozí síťky pouze v jednom případě, a to v rozsahu několika milimetrů. Tato drobná eroze u koitálně neaktivní pacientky byla asymptomatická, a tudíž nevyžadovala další chirurgické řešení. Výrobce systému Nazca TC zdůvodňuje malé riziko eroze existencí perforačních otvorů o průměru 6 mm v centrální části síťky. Tyto otvory umožňují lepší integraci cizorodého materiálu do vazivových struktur tkáně a zabraňují nechtěnému nadměrnému smršťování rekonstruované pochvy (tzv. shrinking efektu sítěk). Podle nejnovějších pozorování tento nežádoucí pooperační fenomén polypropylenových síťek prokázán nebyl a svraštění pochvy s následnou dyspareunií vzniká většinou pouze v důsledku nedokonalého rozprostření sítě v průběhu operace (tzv. folding efekt) [16]. Ke snížení rizika eroze či protruze jsme prováděli peroperační antibiotickou profylaxi (cefazolin i.v.) a výměnu rukavic před zavedením implantátu. Důležitá je také pečlivá hemostáza při preparaci defektu a sutura kolpotomie monofilamentním materiálem po předchozím oživení poševních okrajů nůžkami. Za důležité považujeme také zavedení tamponády po operaci, které umožní dostatečné přilnutí polypropylenové síťky k poševní stěně. Výhodou systému Nazca TC je také možnost individuální korekce délky síťky podle rozsahu defektu PPK.
V prezentovaném souboru operovaných pacientek jsme nezaznamenali žádné závažné peroperační komplikace, jako např. léze močového měchýře, poranění pánevních cév či silné krvácení s vytvořením hematomu. Operační postup při inzerci systému Nazca TC se vyhýbá téměř všem potenciálně nebezpečným anatomickým lokalitám. Přední ramena systému se pomocí jehel zavádějí prepubicky (nikoliv retropubicky), čímž je minimalizováno riziko poranění močového měchýře či retropubických venózních plexů. Zadní ramena se zavádějí transobturatorně metodou outside-in pod kontrolou prstu druhé ruky zavedeného do paravezikálního prostoru až k obturatorní membráně. Jde o velmi bezpečný přístup, pokud operatér dobře ovládá techniku inzerce transobturatorní pásky a techniku preparace cystokély ve „správné vrstvě“ s ponecháním Halbanovy fascie na poševní stěně. Během zavádění zadních ramen (zejména při rozsáhlém descenzu) je nutno dostatečně vypreparovat cystokélu a zkontrolovat pohledem, zda při zavádění nedošlo k perforaci pochvy v oblasti laterálních poševních sulků. V souboru námi operovaných pacientek jsme při inzerci komplikace nezaznamenali. Teoreticky zde hrozí poranění obturatorního nervově cévního svazku, které se většinou daří zastavit kompresí. Centrální část síťky je vybavena perforačními otvory, které zabraňují jejímu nadměrnému smršťování a zmenšují riziko pooperační dyspareunie. Na rozdíl od jiných odzkoušených systémů (např. Prolift či Prosima), kde jsou popisovány případy smršťování síťky od 10 do 20 %, jsme tuto vlastnost u systému Nazca TC nepozorovali. Naopak jsme zjistili, že je nutné dostatečné dotažení všech čtyř ramen síťky tak, aby byl močový měchýř a uretrovezikální junkce ve spravné anatomické pozici nad rovinou hymenu. Pevnější dotažení ramen může u rozsáhlých defektů PPK způsobit přechodnou retenci moči (pozorováno v našem souboru dvakrát), kterou se nám v obou případech podařilo zvládnout konzervativně pomocí dočasného zavedení Foleyova katétru.
Námi prezentovaný soubor pacientek není příliš velký. Také šestiměsíční follow-up je poměrně krátké na zhodnocení dlouhodobé úspěšnosti této metody. Přesto naše zkušenosti a výsledky ukazují, že využití polypropylenové síťky Nazca TC v rekonstrukci PPK je velmi dobrou alternativou ke klasické rekonstrukční operaci technikou kolporhaphia anterior. Velmi aktuální otázkou je dnes vliv operační léčby s užitím polypropylenových implantátů na sexuální funkce operovaných žen. Zvolené sledovací období (6 měsíců) v našem souboru je příliš krátké na zhodnocení dyspareunie a sexuální aktivity našich pacientek po operaci a zaměříme se na tyto parametry při delším pozorování.
Doc. MUDr. Martin Huser, Ph.D.
Gynekologicko-porodnická klinika
LF MU a FN
Jihlavská 20
625 00 Brno
Sources
1. Halaška, M., Voigt, R., Koleška, T., et al. Naše zkušenosti s přední plastikou podle Barnetta-Macku v léčbě inkontinence moči. Čes Gynek, 1988, 53 (6), p. 425–428.
2. Adedipe, TO., Vine, SJ. Immediate and perioperative outcomes of polypropylene mesh in pelvic floor repair in a predominantly obese population. Clin Experiment Obstet Gynec, 2010, 37 (4), p. 266–268.
3. Amid, PK., Lichtenstein, IL., Shulman, AG., Hakakha, M. Biomaterials for “tension-free” hernioplasties and principles of their applications. Minerva Chir, 1995, 50 (9), p. 821–826.
4. Bump, RC., Mattiasson, A., Bo, K., et al. The standardization of terminology of female pelvic organ prolapse and pelvic floor dysfunction. Am J Obstet Gyn, 1996, 175 (1), p. 10–17.
5. Dente, D., Paniccia, T., Petrone, D., et al. Early clinical experience with different mesh in correction of high-degree cystocele. Urologia, 2009, 76 (4), p. 247–251.
6. Eboue, C., Marcus-Braun, N., von Theobald, P. Cystocele repair by transobturator four arms mesh: monocentric experience of first 123 patients. Inter Urogynec J, 2010, 21 (1), p. 85–93.
7. Elin, G., Ska, JM., Setřes, X. [Transobturator subvesical mesh. Tolerance and short-term results of a 103 case continuous series]. Gynec Obstet Fertil, 2003, 31 (1), p. 14–19.
8. El Harrech, Y., Amur, A., Janane, A., et al. [Three years results of transvaginal cystocele repair with polypropylene mesh using a tension-free technique]. Actas Urol espanol, 2010, 34 (1), p. 82–87.
9. Goldman, HB., Fitzgerald, MP. Transvaginal mesh for cystocele repair. J Urol, 2010, 183 (2), p. 430–432.
10. Halaska, M., Sottner, O., Maxova, K., et al. [Prolene mesh comparing with sacrospinal fixation in the treatment of genital prolapse in women. Prospective multicentre randomized study]. Ces Gynek, 2010, 75 (2), p. 126–132.
11. Hiltunen, R., Nieminen, K., Takala, T., et al. Low-weight polypropylene mesh for anterior vaginal wall prolapse: a randomized controlled trial. Obstet Gynec, 2007, 110, p. 455–462.
12. Chmel, R., Vlk, R., Rob, L., Horcicka, L. [The Barnett-Macku method of anterior colporrhaphy in the prevention and treatment of urinary stress incontinence in women with cystocele]. Ces Cynek, 2003, 68 (1), p. 17–21.
13. Letouzey, V., Deffieux, X., Gervaise, A., et al.Trans-vaginal cystocele repair using a tension-free polypropylene mesh: more than 5 years of follow-up. Eur J Obstet Gynec Reprod Biol, 2010, 151 (1), p. 101–105.
14. Maher, C., Baessler, K. Surgical management of anterior vaginal wall prolapse: an evidencebased literature review. Inter Urogynec J Pelvic Floor Dysfunct, 2006,17 (2), p. 195–201.
15. Nguyen, JN., Burchette, RJ. Outcome after anterior vaginal prolapse repair: a randomized controlled trial. Obstet Gynec, 2008, 111 (4), p. 891–898.
16. Svabik, K., Martan, A., Masata, J., et al. Ultrasound appearances after mesh implantation-evidence of mesh contraction or folding? Inter Urogynec J, 2011,22 (5), p. 529–533.
17. Urdzik, P., Galad, J., Ostro, A. [Risk of the prolapse “de novo” in primary unaffected compartment by using the syntethic mesh in the surgery treatment of the pelvic organe prolapse]. Ces Gynek, 2011, 76 (4), p. 321–326.
18. Weber, AM., Walter, MD., Piedmonte, MR., Ballard, LA. Anterior colporrhaphy: a randomized trial of three surgical techniques. Amer J Obstet Gynec, 2001, 185 (6), p. 1299–1304; discussion 1304–1296.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2012 Issue 5
-
All articles in this issue
- Chromozom 21 – specifické mikroRNA v mateřské cirkulaci: zhodnocení jejich významu pro screening Downova syndromu u plodu
- Srovnání různých typů pásek v léčbě inkontinence moči u gerontologických pacientek
- Výsledky operační léčby sestupu přední poševní stěny s použitím polypropylenové síťky
- Ektopická gravidita při IUS (Mirena) – kazuistika
- Cévní endotelový růstový faktor u pacientek s karcinomem ovaria
- Gitelmanův syndrom v těhotenství - těžká hypokalémie s příznivou perinatální prognózou
- Vývoj a změny incidencí vrozených vad u narozených dětí v České republice
- Prenatální diagnostika vrozených vad v ČR – patnáctileté období
- HE4 - biomarker ovariálního karcinomu
- Obezita a mužská neplodnost
- Rodičky užívající alkohol, tabák a nelegální drogy
- Nová možnost v léčbě pokročilého ovariálního karcinomu
- Srovnání hladin prolaktinu, fT3 a fT4 ve folikulární tekutině žen s poruchou plodnosti a zdravých plodných dárkyň oocytů
- Výskyt Chlamydia trachomatis při léčbě neplodnosti
- Metoda redukce odlesku v kolposkopii
- Czech Gynaecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Výsledky operační léčby sestupu přední poševní stěny s použitím polypropylenové síťky
- HE4 - biomarker ovariálního karcinomu
- Ektopická gravidita při IUS (Mirena) – kazuistika
- Výskyt Chlamydia trachomatis při léčbě neplodnosti
