Histopatologické změny tkáně placent v souvislosti s vybranými klinickými případy v porodnictví
Histopathological changes in placental tissue with connection to chosen clinical cases in obstetrics
Objective:
Evaluation of clinical relevance of histopathological examination on the basis of macroscopic and microscopic analyses of changes in placentas in chosen clinical cases.
Design:
Summarizing article.
Setting:
Department of Obstetrics and Gynecology and Department of Pathology, City Hospital in Ostrava.
Methods:
In this summarizing article we are presenting histopathological changes in placental tissues in connection with chosen clinical cases of obstetrics studied in the Department of Gynecology and Obstetrics in City Hospital in Ostrava from January to August 2015.
After processing, placentas were examined via light microscope in the Department of Pathology. Over the period mentioned above, more than 80 human placentas were examined and compared. From found histopathological changes and their comparison with clinical cases we can deduce their straight connection to premature birth.
Conclusion:
The clinical relevance of histopathological examination of placenta was proven from the view of obstetrician, specifically in cases of pathological pregnancy or birth and preterm birth.
Keywords:
placenta, pathology, histopathological examination of placenta, microscopic changes of placenta in preterm birth
Autoři:
V. Harazím 1; D. Skanderová 2
Působiště autorů:
Gynekologicko-porodnické oddělení, Městská nemocnice Ostrava, p. o., prim. MUDr. M. Ožana
Vyšlo v časopise:
Ceska Gynekol 2016; 81(5): 336-341
Souhrn
Cíl práce:
Vyhodnocení klinického významu histopatologického vyšetření na základě analýzy makroskopických a mikroskopických změn placent u vybraných klinických případů.
Typ studie:
Přehledový článek.
Název a sídlo pracoviště:
Gynekologicko-porodnické oddělení a oddělení patologie, Městská nemocnice Ostrava, p.o.
Metodika:
V tomto přehledovém článku prezentujeme histopatologické změny tkáně placent v souvislosti s vybranými klinickými případy v porodnictví, které byly sledovány na gynekologicko-porodnickém oddělení v Městské nemocnici Ostrava v období leden až srpen 2015. Placenty byly po zpracování vyšetřeny světelným mikroskopem na oddělení patologie. Za uvedené období bylo výběrově vyšetřeno přes 80 lidských placent a následně byly porovnány jejich makroskopické a mikroskopické popisy. Z nalezených histopatologických změn a jejich porovnání s klinickými údaji lze mnohdy vyvodit jejich přímou souvislost s předčasným porodem.
Závěr:
Z pohledu klinika (porodníka) byl prokázán význam histopatologického vyšetření placenty, specificky v případech patologického průběhu těhotenství či porodu a porodu předčasného.
Klíčová slova:
placenta a její patologie, histopatologické vyšetření placenty, mikroskopické změny placenty u předčasných porodů
ÚVOD
Placenta a plod spolu vytvářejí jednotný funkční a hormonální systém, tzv. fetoplacentární jednotku. Správná funkčnost tohoto systému (nutriční, respirační, exkreční, endokrinní a imunologická) slouží k udržení těhotenství. Ke konci těhotenství jsou rozhodujícími parametry placentární funkce růst a zrání klků – selhání těchto procesů vede k rozvoji placentárních patologií, její dysfunkci a mateřské a novorozenecké mortalitě a morbiditě.
Spolehlivými diagnostickými testy placentárních patologií zůstávají nadále hlavně klinické změny [4, 11, 15, 17]. Zralá placenta je oválného tvaru v průměru 15–20 cm, vysoká 12–25 mm s hmotností přibližně 500 g.
Skládá se z části fetální (trofoblast) a části mateřské (decidua basalis). Ve fetální části, kterou tvoří choriová ploténka a choriové klky, se upíná pupečník a je pokryta amniem, proto je její povrch hladký a lesklý – na rozdíl od části mateřské, která je nerovná a rozdělená na 20 kotyledonů.
Placenta je s plodem spojena pupečníkem, který má standardní délku 50–60 cm a tloušťku přibližně 1,5–2 cm. Prochází jím tři cévy uložené v tzv.Whartonově rosolu – dvě spirálovitě uspořádané arterie a jedna véna.
SLEDOVANÝ SOUBOR A METODIKA
Ze souboru 81 placent vybraných a zpracovaných ve spolupráci oddělení gynekologie a porodnictví s oddělením patologie Městské nemocnice Ostrava, p.o., demonstrujeme názorně ve čtyřech klinických případech nejčastější histopatologické změny. V období od ledna do srpna 2015 byly ve sledovaném souboru vyhodnoceny změny u pacientek v následujících případech: těhotenství ukončeno akutně provedeným císařským řezem na základě patologického kardiotokografického (CTG) záznamu, vaginálně operačně ukončené porody (VEX, forceps) na základě různých indikací (nejčastěji hrozící hypoxie plodu) a u spontánních porodů vždy pod 37. týden gravidity.
Parametry makroskopického hodnocení byly tyto: váha, celkový vzhled resp. tvar placenty, tloušťka na řezu, pravidelnost kotyledonů, možná přítomnost ložiskových změn, vzhled obalů, počet a průběh cév pupečníku, rovněž i místo jeho úponu.
Vše bylo následně fotograficky zdokumentováno. Celý průřez včetně plodových obalů byl blokován nejprve z periferie, poté i z centra placenty, vždy ze dvou různých lokalizací.
Nejčastější mikroskopické změny (zánětlivé podle Salafia CM klasifikace z roku 1989) (tab. 1) byly vyhodnoceny, statisticky zpracovány a konfrontovány se zahraniční literaturou v závěrečné diskusi. Zaměřili jsme se i na oblast v okolí bazální ploténky ve snaze o zachycení změn spirálních arterií v souvislosti s určitými klinickými jednotkami, jako preeklampsie nebo intrauterinní růstová restrikce plodu (IUGR), jelikož někteří zahraniční autoři uvádějí, že zhodnocení placenty je extrémně důležité v otázce pochopení samotné patofyziologie IUGR [15].
VLASTNÍ POZOROVÁNÍ
Kazuistika 1
Multipara s nezjištěným gestačním stářím plodu byla přijata na gynekologicko-porodnické oddělení pro pravidelnou děložní činnost každé čtyři minuty. Odtok plodové vody (PV) ani jiné klinické potíže pacientka neudává. Je subfebrilní s TT 37,2 oC, nekrvácí.
Podle vstupního ultrasonografického (UZ) vyšetření je v děloze popisován jeden plod v poloze podélné záhlavím, akce srdeční je pravidelná, snížené pohyby plodu, anhydramnion, placenta na přední stěně, mimo dolní děložní segment, bez známek odlučování.
Váhový odhad plodu lze pro vstouplou hlavičku v porodních cestách učinit pouze orientačně.
Podle naměřených parametrů vyjádřeno podezření na hypotrofii plodu.
Laboratorně: Hb 68, leu 17 000/mm3, trombocyty i ostatní hodnoty v normě, hodnota CRP není k dispozici. Vaginální nález rodičky: zašlá porodní branka, hlavička vstouplá malým oddílem, odteklá PV, nekrvácí, není známek vaginálního infektu, TK 135/84, P 91´.
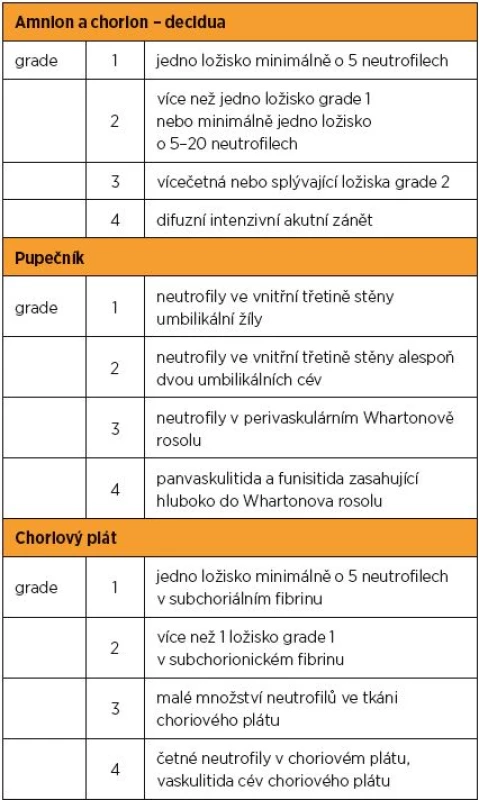
Při přijetí suspektní CTG záznam: BF 160/min, zúžená variabilita oscilací, přítomny akcelerace bez decelerací, patrné tonizace po 4–3 min., rodička dále kontinuálně monitorována. Pro patologický CTG záznam, kde byla popsána silence s malými deceleracemi po každé kontrakci více než 20 min., a suspekci na hypotrofii plodu je gravidita urgentně ukončena císařským řezem. Porozen byl nezralý novorozenec s hmotností 2150 g a Apgar skóre 2–6–7. Mikroskopicky byly prokázány překrvené obaly se smíšeným zánětlivým infiltrátem v subchorionovém vazivu (obr. 1). Ačkoliv u pacientky nebyla splněna všechna kritéria pro známky klinické chorioamniitidy, mohlo se jednat o počínající intraamniální infekt či změny rozvíjející se v důsledku akutně vzniklé hypoxie plodu. Pole Salafia klasifikace se jedná o subakutní chorioamniitidu bez jasného gradingu.
Kazuistika 2
Primipara v 35. gestačním týdnu byla přijata pro zvracení (celkem osmkrát) a bolesti v pravém nadbřišku. Pravidelné stahy nemá, nekrvácí. U rodičky jsou objektivně patrné výrazné otoky perimaleolárně, orientační nález v moči je silně pozitivní na bílkovinu. Vstupní TK 180/92.
Vaginální nález při přijetí: malé části plodu nad vchodem, hrdlo sakrálně, délky 1,5 cm, polotuhé, uzavřeno, PV neteče, nekrvácí. Podle UZ vyšetření popsán jeden plod ženského pohlaví, srdeční akce i pohyby plodu přítomny, poloha podélná koncem pánevním, hraniční množství plodové vody, váhový odhad odpovídá danému týdnu gestace.
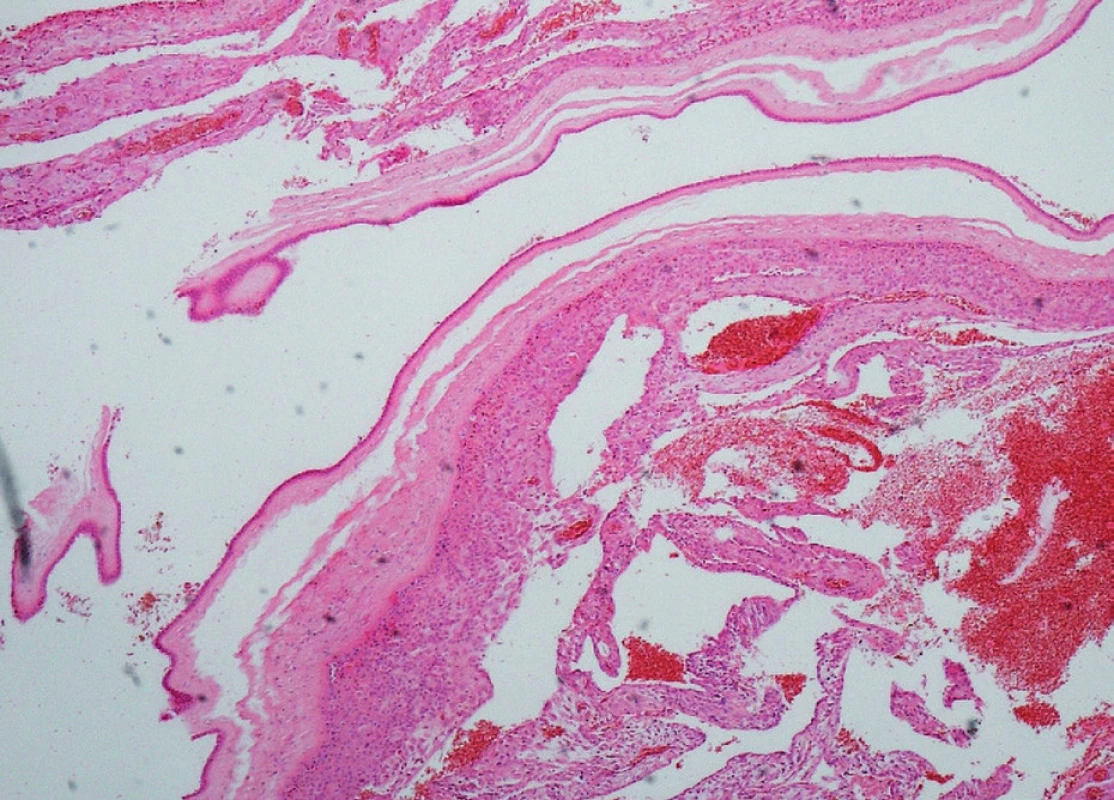
Pro patologický CTG záznam (silence více než 20 min.) bylo těhotenství ukončeno urgentním císařským řezem, kdy byl porozen plod ženského pohlaví s hmotností 2400 g a Apgar skóre 3–6–8. Laboratorně byly u pacientky potvrzeny známky preeklampsie (kyselina močová 423, ALT 2,75, AST 3,6, LD 3,8, trombocyty 205). Mikroskopicky byly viditelné choriové klky s hypermaturačními změnami se zvýšeným počtem trofoblastových uzlů a ojedinělými ložisky akutního a subakutního infarktu (obr. 2).
V tomto klinickém případě nelze vůbec Salafia klasifikaci použít, jelikož se jedná o změny na základě akutně vzniklé hypoxie plodu, a nikoli změny zánětlivé etiologie.
Kazuistika 3
Multipara byla přijata v 36. gestačním týdnu pro neurčité bolesti v podbřišku. Osobní i gynekologická anamnéza bez pozoruhodností, pacientka je kuřačka, udává pět cigaret za den.
Vstupně suspektní CTG záznam: popisována je mírná tachykardie plodu, dopplerovské vyšetření s výsledkem: fyziologické. Podle vstupního UZ vyšetření je popisován v děloze jeden vitální eutrofický plod v poloze podélné záhlavím s normálním množstvím plodové vody.
Objektivně u rodičky přetrvávající subfebrilie 37,8 oC. Subjektivně udává flu-like symptomy v posledních dnech. Klinicky však nejeví známek intraamniální infekce. Laboratorně elevace zánětlivých markerů (CRP-65), ostatní hodnoty v normě.
Podána byla antibiotika penicilinové řady s postupným poklesem teplot, následný CTG monitoring fyziologický. Během další hospitalizace nástup pravidelné děložní činnosti, spontánně záhlavím porozen plod ženského pohlaví, bez komplikací s Apgar skóre 9–10–10 a porodní hmotností 2600 g.
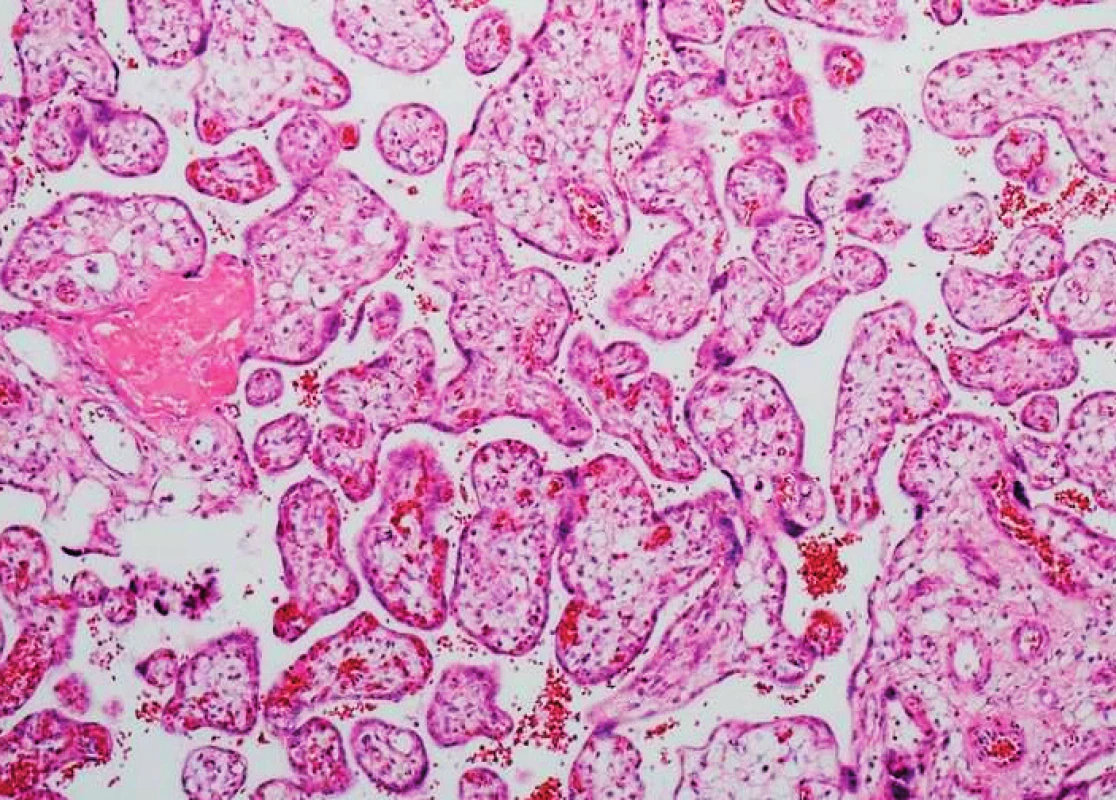
Mikroskopicky jsou ve stromatu klků s chorangiózou i v okolním fibrinoidu popisovány smíšené zánětlivé infiltráty, mezi klky pak zvýšené množství placentárního fibrinoidu (obr. 3).
Detekce chorangiózy, která je často typická právě pro placenty kuřaček nebo diabetiček při chronické fetální hypoxii, zcela nekoreluje s naším klinickým obrazem, jelikož se nevyskytovala. Podle Salafia klasifikace se jedná o subakutní vilitidu s intervilitidou.
Kazuistika 4
Primipara v probíhajícím 37. týdnu gravidity s gestační hypertenzí na perorální medikaci (Dopegyt 250 mg, tbl. p.o 1–1–1, Vasocardin 50 mg, tbl. p.o 1–0–1) byla přijata pro dekompenzaci hodnot tlaku, TK 160/98..158/95..150/100. Objektivně mírné otoky perimaleolárně.
Subjektivně klinické potíže neudává. V moči orientačně slabě pozitivní nález bílkoviny, laboratorně bez významných patologických odchylek. Podle vstupního UZ vyšetření je popisován jeden vitální plod ženského pohlaví váhově odpovídající danému gestačnímu týdnu s přiměřeným množstvím plodové vody, CTG záznamy fyziologické.
U pacientky byla upravena antihypertenzní medikace, poté byly hodnoty TK uspokojivé. Během následné hospitalizace však vzhledem k opětovné dekompenzaci TK i při plné antihypertenzní medikaci (přidán blokátor kalciových kanálů) a mírné nevolnosti bylo rozhodnuto – vzhledem k příznivému vaginálnímu nálezu – o indukci porodu prostaglandiny PGE2 podle platného doporučení ČGPS. Pro hrozící hypoxii plodu (alterace ozev v II. době porodní k 80/min) byla gravidita ukončena na základě podmínek vakuumextrakcí, porozen byl plod ženského pohlaví s hmotností 2800 g a Apgar skóre 3–7–10.
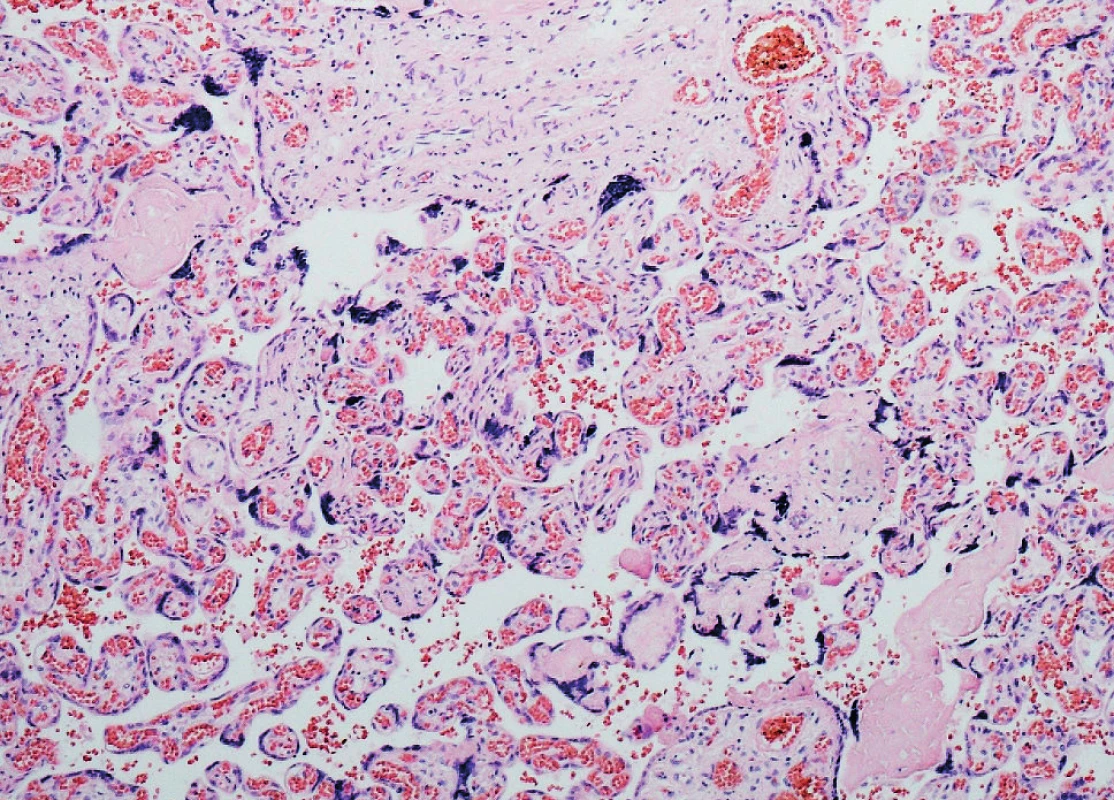
Mikroskopicky viditelné přiměřeně utvářené choriové klky s fokálním chronickým zánětlivým infiltrátem. Obaly překrvené, taktéž s ložiskovými chronickými zánětlivými infiltráty v subchorionovém vazivu. Podle Salafia klasifikace tedy mírná chronická vilitida s lehkou chronickou chorioamniitidou. Dále patrná i ateróza deciduálních arterií (obr. 4).
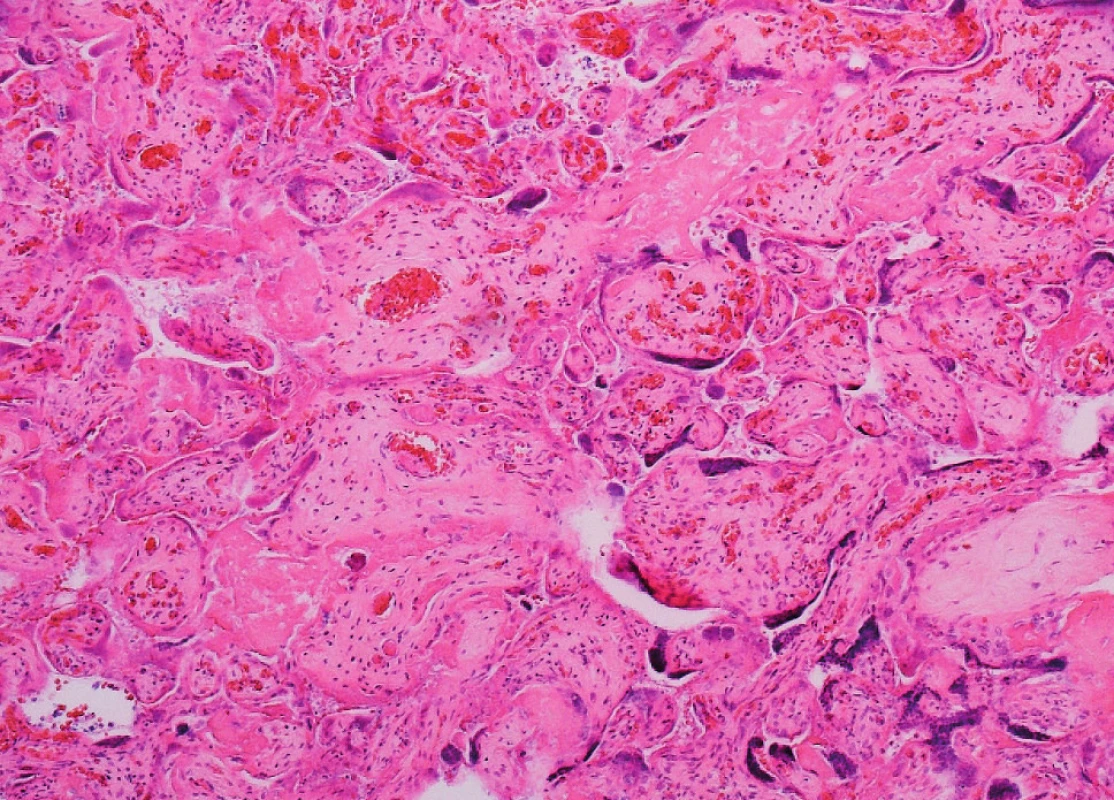
Zde bychom mohli vzít v úvahu, že se jedná o změny kompenzační v rámci působení primárního onemocnění matky ne zcela optimálně zaléčeného.
VÝSLEDKY A DISKUSE
Pozorované makroskopické změny: z celkového počtu 81 vyšetřených placent vykazovalo 49 normální hmotnost, 20 vyšší a 12 placent nižší hmotnost oproti normě.
Někteří autoři uvádějí nízkou hmotnost placenty jako jedno z kritérií stupně hodnocení ischemicko-hypoxických změn [9]. V našem případě jednoznačná korelace prokázána nebyla. Dále byly makroskopicky zaznamenány tyto patologické nálezy: jednou přídatný lalok, třikrát velamentózní úpon pupečníku a větší množství ložiskových změn. Ložiskové změny v placentě popisujeme jako oblasti, kde nedochází k výměně plynů mezi mateřskou a fetální krví. Řadíme mezi ně fibrinová depozita či intervilózní trombus. Nejčastější ložiskovou afekcí jsou pak placentární infarkty. Jedná se o bělavá tuhá ložiska, někdy jen tečkovitá, palpačně zhrubělá, jindy mohou splývat ve větší ložiska [6]. Vznikají fibrotizací a následným ukládáním vápníku do placentárních klků v důsledku uzavření přívodných cév, častěji při preeklamspii či postmaturitě. Z hlediska placentární cirkulace jsou nefunkční a mohou být příčinou hypoxie plodu nebo IUGR.
U hodnocení placentárních patologií není důležité pouze posouzení charakteru ložiskových změn, ale především určení jejich rozsahu, tj. odhad procentuálního postižení objemu nebo maternálního povrchu placenty. To znamená, že jeden drobný infarkt je považován za normální nález, ale postižení z 80 % objemu může odpovídat těžké chronické hypoxii.
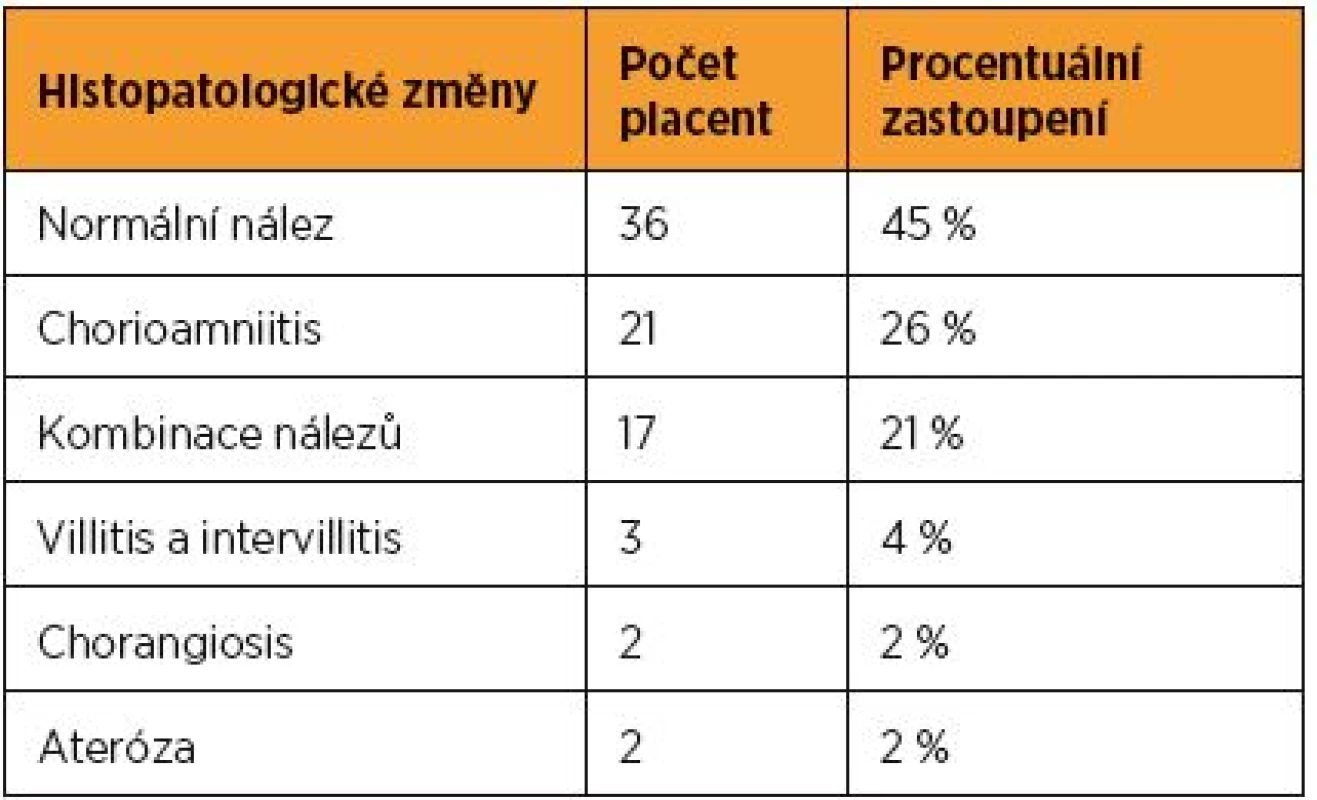
Mikroskopicky jsme prokázali normální nález u více než 40 % případů. Ze zánětlivých změn se v našich výsledcích vyskytovala nejčastěji chorioamniitida – 26 % případů. Jedná se o změny, které provázejí především ascendentní infekci, ale můžeme se setkat jak s přítomností bakterií v plodové vodě bez chorioamniitidy, tak se zánětem bez prokazatelného mikrobiálního agens [8]. Při srovnání s tureckou zahraniční studií z roku 2007, kde byla frekvence zánětlivých změn v placentách nedonošených dětí 20 % a 23 % pak vykazovalo neznámou patologii [2], byla v našem sledovaném souboru frekvence nepatrně vyšší.
Schématem s definicí toho, jaké zánětlivé změny lze považovat za normální (tj. jedno ložisko do 20 neutrofilů nebo několik ložisek do 5 neutrofilů v choriondeciduální tkáni a několik ložisek do 5 neutrofilů limitovaných pouze na oblast subchoriálního fibrinu ve vlastní placentě) je Salafia CM klasifikace z roku 1989 (tab. 1) [12], podle níž jsme se snažili vyhodnotit změny ve výše uvedených klinických případech.
Je třeba poznamenat, že pro některé patologické stavy tato striktní definice normy není zcela vhodná, například u mrtvě narozených plodů je nutno počítat s výraznější přítomností neutrofilů zejména v deciduální tkáni. V praxi se ale velmi dobře osvědčuje k hodnocení zánětlivých změn u předčasně rozených plodů bez jiné hrubší patologie [7].
Druhou nejčastější zánětlivou afekcí placenty je vilitida, která bývá většinou projevem hematogenní infekce (např. tuberkulózy, syfilis, toxoplazmózy, listeriózy, rubeoly, CMV aj). Může také jít o vilitidu neznámé etiologie, která bývá podkladem opakovaných spontánních abortů ve druhém trimestru gravidity. V mírných formách pak vede k IUGR [7].
Chronická vilitida a intervilitida, které bývají často významně spojené s placentami dětí s nízkou porodní váhou [10, 18, 19], se v našich výsledcích vyskytovaly ve 4 %.
Naopak chorangiózu, která je typická pro placenty kuřaček nebo diabetiček při chronické fetální hypoxii, jsme v našich výsledcích nalezli pouze ve 2 %. Tato histopatologická jednotka se vyskytuje vzácněji a je definována jako přítomnost minimálně deseti klků obsahujících nejméně 10 cévních průsvitů ve více než deseti zorných polích ve třech různých oblastech placenty, v nichž zároveň není přítomen infarkt [1].
V jednom z pěti případů pak byla prokázána vzájemná kombinace histopatologických změn (např. chorangióza s chorioamniitidou). Hypermaturační změny činily dohromady 5 %.
Další z nalezených mikroskopických změn je ateróza, která označuje přítomnost pěnových buněk, fibrinoidní nekrózy a perivaskulárního lymfocytárního infiltrátu v deciduálních arteriích. V našich výsledcích detekována rovněž ve 2 % případů. Často ji můžeme nalézt u těhotných žen s preeklampsií, růstovou restrikcí plodu nebo u porodů předčasných. Omezený průtok spirálními arteriemi vede k infarzaci přilehlého okrsku placenty.
Vzácnějším jevem oproti maternálním poruchám jsou pak poruchy ve fetálním cévním řečišti, které mohou být způsobeny vrozenými vadami (srdce, ledvin aj.) plodu.
Nejčastěji zde můžeme nalézt fetální trombotickou vaskulopatii, tj. stav, kdy dochází k trombózám ve fetálním řečišti. Při jejím nálezu je nutné vyslovit podezření na možnou systémovou příčinu hyperkoagulace, tzn. geneticky podmíněné hyperkoagulační stavy, komplikace systémových onemocnění pojiva nebo třeba diabetes mellitus [3].
Trombózy mohou být různého stáří, a pokud dojde k obliteraci celého lumen, dochází směrem periferně od něj k uzávěru a následně až ke kompletnímu vymizení cév v choriových klcích [7]. Z uvedených výsledků vyplývá, že u placent z gravidit trvajících méně než 37 gestačních týdnů byly patrné histopatologické změny s dominancí zánětlivých změn, které antepartálně klinikem často prokázány vůbec nebyly. Vzhledem k tomu, že placenta zatím stále patří mezi nejméně prozkoumané orgány, údaje o histopatologických změnách u předčasně narozených dětí nejsou v České republice přesně známy [14]. Procentuální zastoupení zánětlivých změn u předčasných porodů v zahraniční literatuře bývají mnohdy různá, podle Silverberga je to 20 % [13], podle Fritsche až 60 % [5]. V našem případě činil podíl placentární patologie, jak již bylo uvedeno výše, necelých 30 % (shrnutí viz v tab. 2).
ZÁVĚR
Klinický význam histopatologického vyšetření placenty potvrzuje zejména souvislost s patologickým průběhem těhotenství a porodu nebo s porodem předčasným, jak již bylo uvedeno výše. Vyšetření placenty nám může vysvětlit řadu perinatálních patologických stavů, které by měly klinika (porodníka) vést k jejímu odeslání na histopatologický rozbor.
Z rozsáhlého výčtu lze jmenovat podezření na akutní či chronickou hypoxii plodu, pupečníkové komplikace, anomálie implantace (placenta praevia) či hloubky invaze (placenta accreta, percreta, increta), její předčasné odlučování aj. U monochoriálních dvojčat pak může mít souvislost s twin-to-twin syndromem. Významné je i podezření na růstovou restrikci plodu, obzvláště u matek kuřaček nebo diabetiček, kdy lze často mikroskopicky prokázat změny ve smyslu chronické fetální hypoxie plodu, která zprvu vůbec nemusí být klinikem rozpoznatelná. Totéž platí o jiných chronicky patologických stavech, které mohou být zprvu klinicky němé. Často můžeme najít i změny kompenzační působící v rámci primárního onemocnění matky nebo plodu dlouhodobě (hypertenze, diabetes mellitus aj.).
V neposlední řadě je třeba zdůraznit, že samotné histopatologické vyšetření placenty může ve forenzních případech sloužit jako podklad pro možné soudní spory.
Pozn.: Číselné statistické údaje a shrnutí pozorovaných mikroskopických změn byly poskytnuty se souhlasem oddělení patologie MN Ostrava, p.o, poděkování za histopatologické vyšetření pak patří kolegyni MUDr. D. Skanderové.
MUDr. Vít Harazim
Městská nemocnice
gynekologicko-porodnické oddělení
Nemocniční 20
728 80 Ostrava
e-mail: vit.harazim@seznam.cz
Zdroje
1. Altshuler, G. Chorangiosis. An important placental sign of neonatal morbidity and mortality. Arch Pathol Lab Med, 1984, 108, p. 71–74.
2. Altuncu, E., Akman, İ., Kotıloğlu, E., et al. The relationship of placental histology to pregnancy and neonatal characteristics in preterm infants. J Turkish-German Gynecol Ass, 2008, 9(1).
3. Baergen, RN. Manual of pathology of the human placenta, 2nd ed. New York: Springer, 2011.
4. Benirschke, K., Kaufmann, P., Baergen, R. Pathology of the human placenta. 5th ed. New York: Springer, 2006, p. 1050.
5. Fristch, MK., Mukherjee, A., Chan, AC., et al. The placental distal villous hypoplasia pattern: Interobserver agreement and automated fractal dimension as an objective metric. Pediatr Dev Pathol, 2016, 19(1), p. 31–36.
6. Hájek, Z., Čech, E., Maršál, K., et al. Porodnictví 3., zcela přepracované a doplněné vyd. Grada, 2014, s. 312.
7. Hornychova, H., Matejkova, A., Kacerovsky, M. Practical comments on examination of placenta in the second and third trimester of gravidity, Cesk Patol, 2015, 51(2), p. 74–79.
8. Kacerovsky, M., Musilova, I., Andrys, C., et al. Prelabor rupture of membranes between 34 and 37 weeks: the intraamniotic inflammatory response and neonatal outcomes. Am J Obstet Gynecol, 2014, 210(4), p. 325.e1–325.e10.
9. Redline, RW. Placental pathology: a systematic approach with clinical correlations. Placenta, 2008, 29 (Suppl A), p. 586–591.
10. Redline, RW. Villitis of unknown etiology: noninfectious chronic villitis in the placenta. Hum Pathol, 2007, 38(10), p. 1439–1446.
11. Roescher, AM., Timmer, A., Hitzert, MM., et al. Placental pathology and neurological morbidity in preterm infants during first two weeks after birth. Early Hum Dev, 2014, 1, p. 21–25.
12. Salafia, CM., Weigl, C., Silberman, L. The prevalence and distribution of acute placental inflammation in uncomplicated term pregnancies. Obstet Gynecol, 1989, 73(3Pt 1), p. 383–389.
13. Silverberg, SG. Surgical patohology and cytopthology. Vol. 3, third ed. Churchil Livingstone, 1997, p. 2593–2628.
14. Skanderová, D., Haferník, J., Gattnarová, Z. Cyto-morfologický den: sborník příspěvků z konference: 9. 10. 2015, Morfologické změny placenty u předčasně narozených dětí, s. 25–29.
15. Stallmach, T., Hebisch, G. Rescue by birth: defective placental maturation and late fetal mortality obstetrics. Gynecology, 2001, 4, p. 505–509.
16. Tyson, R., Barton, C. The intrauterine growth restricted fetus and placenta evaluation. Semin Perinatol, 2008, 32(3), p. 166–171.
17. Vogel, M. Pathologie der Plazenta: Spätschwangerschaft und fetoplazentare Einheit. In: Klöppel, G., Kreipe, H., Remmele, W., eds. Pathologie. Heidelberg: Springer-Verlag, 2013, S. 519–539.
18. Vedmedovska, N., Rezeberga, D., Teibe, U., et al. Placental pathology in fetal growth restriction. Eur J Obstet Gynecol Reprod Biol, 2011, 155(1), p. 36–40.
19. Vedmedovska, N., Rezeberga, D., Teibe, U., et al. Microscopic lesions of placenta and Doppler velocimetry related to fetal growth restriction. Arch Gynecol Obstet, 2011. 284(5), p. 1087–1093.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2016 Číslo 5
-
Všechny články tohoto čísla
- Ultrazvuková studie porovnání kvality fixace pásky a léčebného efektu pásky zaváděné z jedné incize (Ajust) a transobturatorní pásky TVT-O
- Histopatologické změny tkáně placent v souvislosti s vybranými klinickými případy v porodnictví
- Efekt erytropoetinu při reperfuzním poškození u zánětu dělohy u krys
- Sexuální morbidita pacientek po léčbě karcinomu děložního hrdla
- Poporodní blues – česká adaptace dotazníku „Maternity Blues Questionnaire“
- Aktuální poznatky o HPV infekci
- Periferní předčasná puberta (pseudopubertas praecox)
- Nekultivační stanovení mikroorganismů v plodové vodě u pacientek s předčasným odtokem plodové vody
- Akutní infarkt myokardu komplikující graviditu u pacientky po transplantaci ledviny a osteosarkomu kolene
- Akutní inverze dělohy po porodu
-
The 32nd Annual Meeting of ESHRE
(European Society of Human Reproduction and Embryology)
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Periferní předčasná puberta (pseudopubertas praecox)
- Aktuální poznatky o HPV infekci
- Sexuální morbidita pacientek po léčbě karcinomu děložního hrdla
- Akutní inverze dělohy po porodu
