Analýza materskej morbidity a mortality v Slovenskej republike v rokoch 2007–2012
Analysis of maternal morbidity and mortality in Slovak Republic in the years 2007–2012
Objective:
Analysis of maternal morbidity and mortality in Slovak Republic (SR) in the years 2007–2012.
Design:
Epidemiological perinatological nation-wide.
Settings:
1st Department of Gynaecology and Obstetrics School of Medicine, Comenius University and University Hospital, Bratislava, Slovak Republic.
Methods:
The analysis of selected maternal morbidity and mortality data prospective collected in the years 2007–2012 from all obstetrics hospitals in the Slovak Republic.
Results:
Caesarean section rate progressively increased from 24.1% in the year 2007 up to 30.3% in the year 2012. In the year 2012 the frequency of vacuum-extraction was 1.4%, forceps 0.6%, perineal tears 3th and 4th degree 0.49% and episiotomy 65%. Incidence of total severe acute maternal morbidity was 6.34 per 1,000 births. Incidence (per 1,000 births) of transport to anaesthesiology department/intensive care unit was 2.32, postpartum hysterectomy 0.72, HELLP syndrome 0.63, eclampsia 0.29, abnormal placental invasion 0.37, uterine rupture 0.27, severe sepsis in pregnancy and puerperium 0.21. In the years 2007–2012 frequency of fatal amniotic fluid embolism was 2.46/100,000 maternities or 2.43/100,000 live-births. Maternal mortality ratio in this period was 14 per 100,000 live births and pregnancy-related deaths ratio was 11.9 per 100,000 live births.
Conclusion:
In the year 2012 Slovakia reached the highest caesarean section rate in her own history – 30.3%. Incidence of severe acute maternal morbidity was 6.34 per 1,000 births. Maternal mortality ratio in Slovakia was one of the highest in European Union. Decreasing of caesarean section rate and episiotomy, incidence of severe acute maternal morbidity and maternal mortality still need to be improved in Slovak Republic.
Keywords:
caesarean section, perineal tears 3th and 4th degree, episiotomy, postpartum hysterectomy, eclampsia, severe acute maternal morbidity, abnormal placental invasion, amniotic fluid embolism, maternal mortality
Autoři:
M. Korbeľ 1; A. Krištúfková 1
; M. Dugátová 1; J. Daniš 1
; B. Némethová 1; P. Kaščák 2
; Z. Nižňanská 1
Působiště autorů:
I. gynekologicko-pôrodnícka klinika LF UK a UNB, Bratislava, SR, prednosta prof. MUDr. M. Borovský, CSc.
1; Gynekologicko-pôrodnícka klinika TnUAD, Trenčín, primár MUDr. P. Kaščák, PhD.
2
Vyšlo v časopise:
Ceska Gynekol 2017; 82(1): 6-15
Souhrn
Cieľ štúdie:
Analýza materskej morbidity a mortality v Slovenskej republike (SR) v rokoch 2007–2012.
Typ štúdie:
Epidemiologická perinatologická celoštátna.
Názov a sídlo pracoviska:
I. gynekologicko-pôrodnícka klinika LF UK a UNB, Bratislava.
Metodika:
Analýza prospektívneho zberu vybraných ukazovateľov materskej morbidity a mortality v rokoch 2007 až 2012 zo všetkých pôrodníc v SR.
Výsledky:
V sledovanom období frekvencia cisárskeho rezu v SR stúpla z 24,1 % v roku 2007 na 30,3 % v roku 2012. V roku 2012 bola frekvencia vákuumextrakcie 1,4 %, forcepsu 0,6 %, ruptúr hrádze 3. a 4. stupňa 0,49 % a epiziotómií 65 %. Incidencia celkovej závažnej akútnej materskej morbidity bola 6,34 na 1000 pôrodov. Incidencia (na 1000 pôrodov) transportu na anesteziologicko-resuscitačné pracovisko/jednotku intenzívnej starostlivosti bola 2,32, popôrodných hysterektómií 0,72, HELLP syndrómu 0,63, eklampsie 0,29, abnormálnej invázie placenty 0,37, ruptúry uteru 0,27 a závažnej sepsy v gravidite a puerpériu 0,21. V rokoch 2007–2012 bol výskyt fatálnej embólie plodovou vodou 2,46 na 100 000 pôrodov, resp. 2,43 na 100 000 živonarodených novorodencov. Celková materská úmrtnosť v tomto období bola 14 a očistená materská úmrtnosť 11,9 na 100 000 živonarodených novorodencov.
Záver:
V roku 2012 dosiahlo Slovensko najvyššiu frekvenciu cisárskeho rezu v histórii – 30,3 %. Incidencia závažnej akútnej materskej morbidity bola 6,34 na 1000 pôrodov. Materská úmrtnosť na Slovensku bola jedna z najvyšších v Európskej únii. Slovenská republika má značné rezervy v znižovaní frekvencie cisárskeho rezu, epiziotómií, závažnej akútnej materskej morbidity a materskej mortality.
Klíčová slova:
cisársky rez, ruptúry hrádze 3. a 4. stupňa, epiziotómia, eklampsia, popôrodná hysterektómia, závažná akútna materská morbidita, abnormálna placentárna invázia, embólia plodovou vodou, materská úmrtnosť
Úvod
Slovenská odborná verejnosť bola pravidelne informovaná o vybraných ukazovateľoch materskej morbidity a mortality [18–24, 26–32]. Česká odborná verejnosť bola informovaná o vybraných ukazovateľoch materskej morbidity a mortality na Slovensku v rokoch 2007–2009 a o niektorých ukazovateľoch perinatálnej mortality v SR v rokoch 2010–2012 na stránkach Českej gynekológie v roku 2011 a 2016 [25, 33].
Postavenie Slovenskej republiky (SR) medzi krajinami Európskej únie (EÚ) podľa ostatného hodnotenia EUROSTAT nebolo práve najlepšie [5]. Oficiálne štatistické inštitúcie SR viaceré požadované ukazovatele do EUROSTAT nedodali, hoci perinatologická sekcia Slovenskej gynekologicko-pôrodníckej spoločnosti (SGPS) nimi disponovala. V roku 2010 patrila SR medzi krajiny EÚ s najvyššou frekvenciou cisárskeho rezu, epiziotómií a materskej mortality [5]. Vysoká materská mortalita v SR bola motiváciou na vytvorenie pracovnej skupiny The Slovak Obstetrics Survey System (SOSS) pri sekcii perinatálnej medicíny SGPS. Úlohou SOSS je zber údajov o závažnej akútnej materskej morbidite (SAMM = severe acute maternal morbidity = maternal near miss), ich detailná analýza a vyvodzovanie záverov pre zlepšenie klinickej praxe, čím by sa mohlo dosiahnuť zníženie materskej mortality. Od roku 2012 sa SOSS začlenil do medzinárodnej organizácie INOSS (The International Network of Obstetrics Survey System). INOSS buduje databázu prípadov SAMM z členských krajín a momentálne sa snaží zjednotiť definície a kritériá jednotlivých nozologických jednotiek SAMM [17].
Materiál a metodika
Analyzované boli vybrané ukazovatele materskej morbidity a mortality v SR v rokoch 2007–2012. Informácie boli získané prospektívnym zberom vybraných perinatologických údajov hlásených hlavnému odborníkovi pre gynekológiu a pôrodníctvo MZ SR a sekcii perinatálnej medicíny SGPS. Štatisticky boli porovnané rozdiely v dosiahnutých výsledkoch v rokoch 2007, 2008 (zber niektorých údajov začal v roku 2008) a 2012. Rozdiely vo výsledkoch boli hodnotené podľa percentuálnych bodov (p. b.), čo je jednotka aritmetického rozdielu dvoch hodnôt udaných v percentách. Na štatistické vyhodnotenie bol použitý software STATA 12. SE. Incidencia bola hodnotená s 95% intervalom spoľahlivosti (CI – confidence interval), na porovnanie údajov podľa veľkosti súboru bol použitý χ2-test alebo Fisherov exaktný test (Fisher's exact test) a výsledok sa vyjadril relatívnym rizikom (RR) s 95% CI. Za štatisticky významnú sa považovala pravdepodobnosť (p-value) p < 0,05; signifikantné hodnoty sú označené *.
Výsledky
Frekvencia cisárskeho rezu v SR mala stúpajúci trend (tab. 1). V roku 2012 oproti roku 2007 stúpla o 6,2 p. b., čo bol signifikantný vzostup – RR 1,26 (p < 0,0001). Rozdiely v roku 2012 medzi jednotlivými krajmi sa zvýraznili až na viac ako dvojnásobné (od 21,2 % do 41,5 %) a medzi jednotlivými pôrodnicami boli dokonca viac ako štvornásobné. Pôrodnica s najnižšou frekvenciou mala 11,9 % cisárskych rezov a pôrodnica s najvyššou frekvenciou 52,6 %.
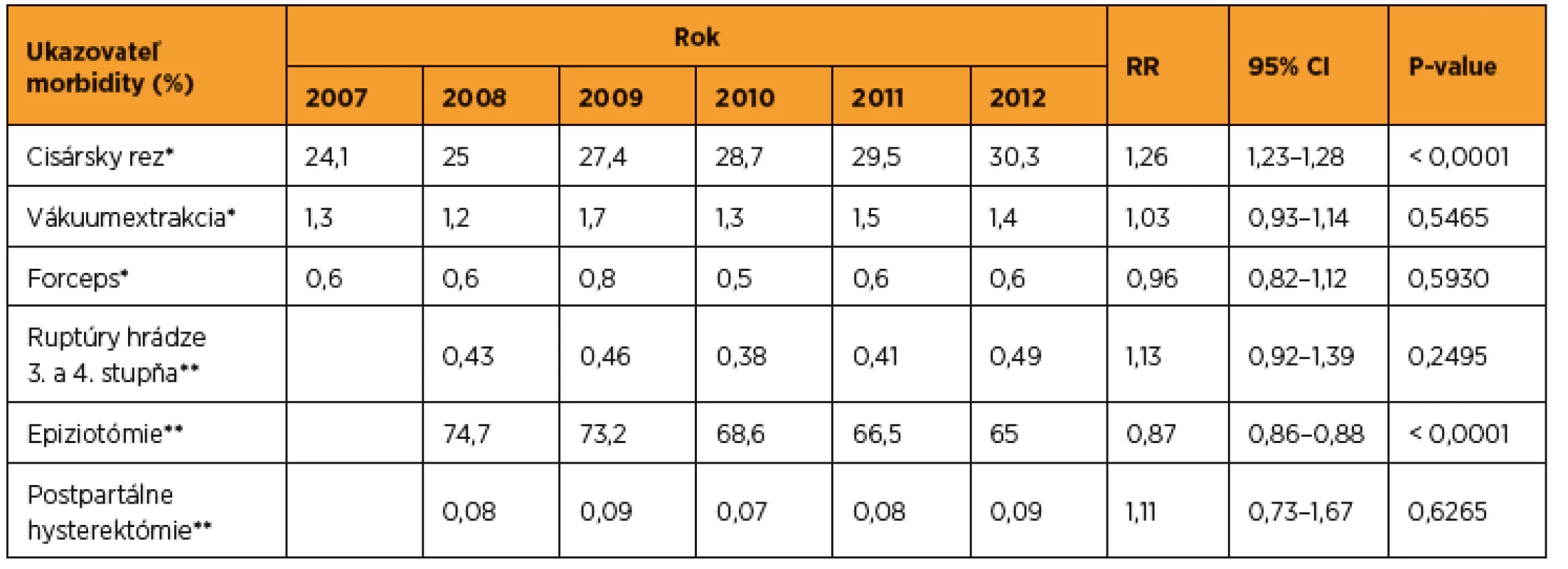
Frekvencia vákuumextrakcie sa výraznejšie nemenila a oscilovala okolo 1,4 % (tab. 1). Rozdiely medzi jednotlivými krajmi boli každoročne viac ako dvojnásobné – v roku 2012 sa pohybovali od 0,9 % do 2,2 %.
Frekvencia forcepsu (tab. 1) kolísala okolo 0,6 % s výraznými medzikrajovými rozdielmi – od 0,1 % do 0,9 %.
Výskyt ruptúr hrádze 3. a 4. stupňa sa začal sledovať od roku 2008 (tab. 1). Frekvencia v sledovanom období sa pohybovala bez signifikantného rozdielu od 0,38 % do 0,49 % (RR 1,13, p = 0,2495). Medzikrajové rozdiely boli od 0,15 % do 0,69 %.
Trend epiziotómií v SR mal pozitívny vývoj (tab. 1). V roku 2012 oproti roku 2008 frekvencia epiziotómií klesla o 9,7 p. b., čo bol signifikantný pokles – RR 0,87 (p < 0,0001). Medzikrajové rozdiely sa pohybovali od 55,8 % do 80,9 %.
Incidencia postpartálnych hysterektómií sa pohybovala okolo 8 na 10 000 pôrodov (tab. 1) – bez signifikantného rozdielu v sledovanom období. Medzikrajové rozdiely sa však pohybovali od 0 do 18/10 000 pôrodov.
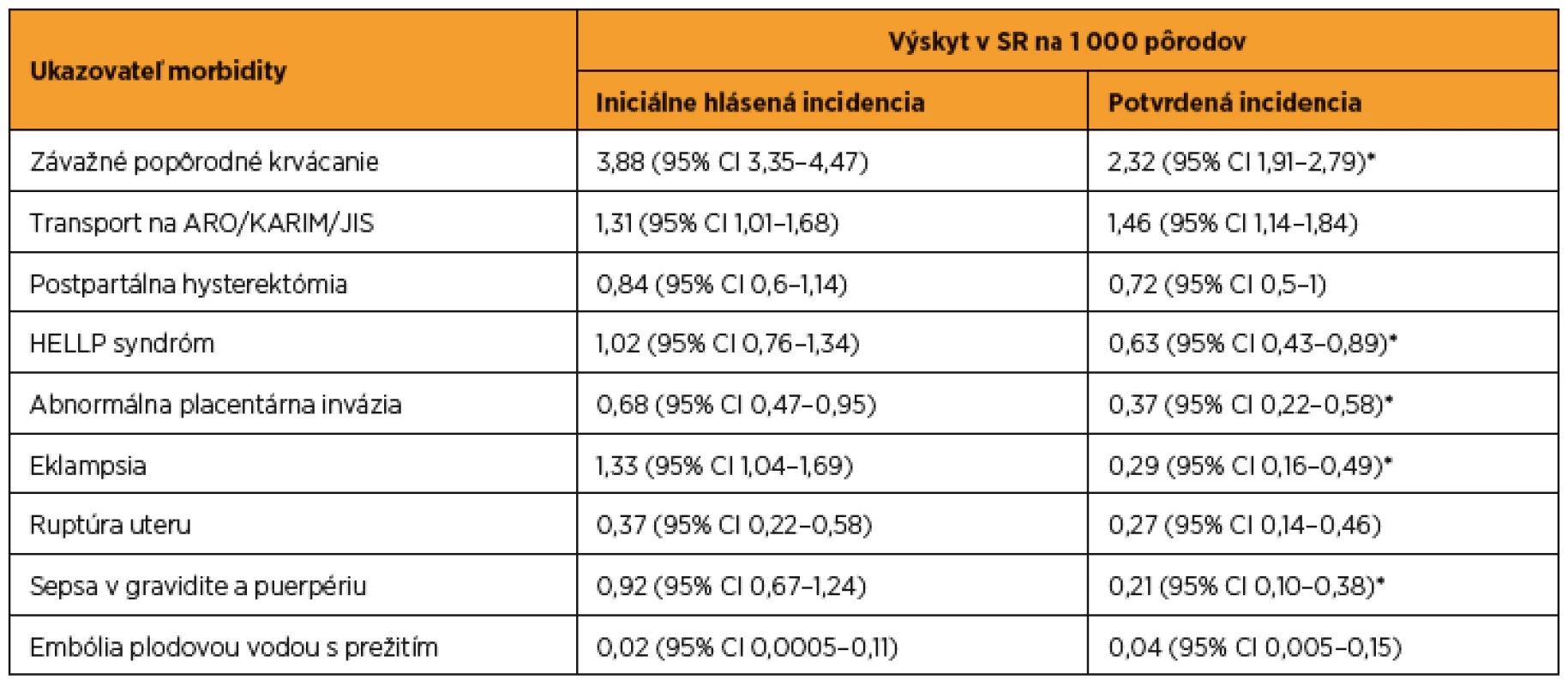
Niektoré ukazovatele závažnej akútnej materskej morbidity boli sledované v slovenských pôrodniciach od roku 1997 (preeklampsia, eklampsia, HELLP syndróm), iné od roku 2008 (postpartálne hysterektómie, epiziotómie, ruptúry hrádze 3. a 4. stupňa). V záujme zníženia vysokej materskej mortality v SR začala SGPS od roku 2012 venovať zvýšenú pozornosť ďalším závažným akútnym morbiditám [25, 31]. Všetky pôrodnice v SR nahlásili prípady SAMM (podľa definovaných kritérií), ktoré sa vyskytli na ich pracoviskách v roku 2012, perinatologickej sekcii SGPS v roku 2013. Pracovná skupina SOSS odoslala v roku 2013 na každé pracovisko štandardizovaný dotazník ku každému prípadu SAMM. Kompletné údaje o prípadoch SAMM za rok 2012 boli získané zo 49 z 54 pôrodníc (89,1 %) čo pokrývalo 48 712 z 54 996 pôrodov (88,6 %). V roku 2014 boli všetky získané dotazníky prehodnotené pracovnou skupinou SOSS. Približne 40 % hlásených prípadov bolo iniciálne nesprávne klasifikovaných a nespĺňali zadefinované kritériá na jednotlivé SAMM [34]. Prehľad incidencie SAMM je uvedený v tab. 2 a vybraných demografických charakteristík SAMM v tab. 3.
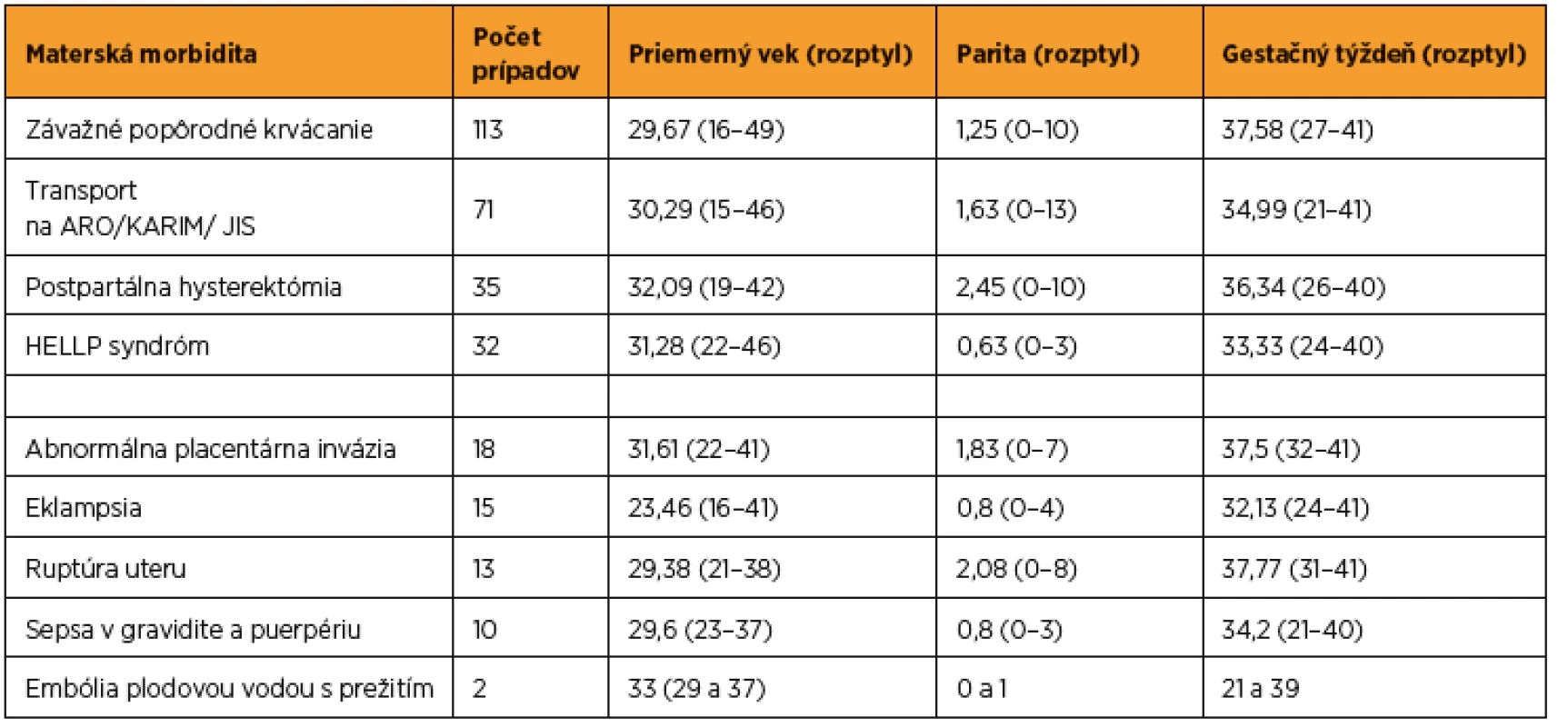
Najfrekventovanejšou morbiditou bolo závažné popôrodné krvácanie, definované ako krvná strata viac ako 500 ml po vaginálnom pôrode a viac ako 1000 ml po pôrode abdominálnom, vyžadujúce transfúzie krvi alebo erytrocytárnej masy 4 a viac jednotiek, hysterektómiu, ligatúru interných iliackych artérií, či embolizáciu uterinných artérií [36, 41]. Najčastejšou príčinou závažného krvácania bola hypotónia uteru (45 %). Kým hematologickú a uterotonickú liečbu bolo možné hodnotiť ako uspokojivú, chirurgická liečba bola neuspokojivá. Zo 113 prípadov závažného krvácania skončilo 11 hysterektómiou, pričom ani v jednom prípade nebola použitá kompresívna sutúra uteru, aplikácia balónového katétra či embolizácia aa. uterinae [34].
Transport na oddelenie ARO (anesteziologicko-resuscitačné oddelenie), KARIM (klinika anestéziológie, resuscitácie a intenzívnej medicíny), JIS (jednotka intenzívnej starostlivosti) bola druhá najčastejšia SAMM. Oproti iniciálne hláseným prípadom transportu sa pri analýze dotazníkov počet zvýšil na 71 rodičiek. Najčastejším dôvodom boli pôrodnícke komplikácie (83 %) – závažné krvácanie, eklampsia a HELLP syndróm [34].
Na treťom mieste v rebríčku SAMM boli postpartálne hysterektómie – celkom u 35 rodičiek, z toho v 54 % po cisárskom reze a v 37 % po vaginálnom pôrode (v 9 % nebol uvedený spôsob pôrodu). Predchádzajúci cisársky rez v anamnéze bol u 48 % rodičiek. Najčastejšou indikáciou na hysterektómiu bolo závažné krvácanie, placenta accreta, placenta praevia a konzervatívne nezvládnutá hypotónia uteru [34].
HELLP syndróm sa vyskytol u 32 rodičiek. Najčastejším prvým prejavom bola bolesť v epigastriu (u 53 % pacientok). U 38 % tehotných sa HELLP syndróm vyvinul z preeklampsie a v jednom prípade bol komplikovaný eklampsiou. Dexametazon v manažmente HELLP syndrómu bol použitý v 41 % prípadov [34].
Eklampsia bola po expertnom hodnotení SOSS potvrdená len u 15 žien, v ostatných prvotne hlásených prípadoch sa nevyskytli kŕče (išlo o závažnú preeklampsiu). Pred záchvatom udávalo nauzeu a vracanie 80 %, bolesť v epigastriu 46 %, cefaleu 33 % a poruchy videnia a vedomia po 26 % žien. Eklamptický záchvat sa vyskytol v 60 % prípadov pred pôrodom, v 33 % po pôrode a v jednom prípade počas pôrodu. Všetky ženy skončili na ARO/KARIM/JIS [34].
Abnormálna placentárna invázia (API) t.j. placenta accreta, increta, alebo percreta bola verifikovaná u 18 rodičiek. Diagnóza bola stanovená histologicky (hysterektómia, kyretáž s dôkazom trofoblastových klkov v myometriu) alebo zobrazovacími metódami pri ponechaní placenty in situ. API sa v 61 % vyskytla u rodičiek po predchádzajúcom cisárskom reze. API bola diagnostikovaná pred pôrodom v 61 % prípadov. Hysterektómiou bolo riešených 83 % a konzervatívne (ponechaním placenty in situ) 11 % prípadov API (v jednom prípade nebol uvedený spôsob liečby [34].
Ruptúra uteru (aj v jazve) bola definovaná ako peroperačne potvrdená ruptúra, vyžadujúca hysterektómiu, laparotómiu alebo sutúru steny uteru a dotazníkmi bola potvrdená u 13 rodičiek. V 92 % prípadov bola po cisárskom reze (z toho v 66 % po akútnom) a len v jednom prípade bola po vaginálnom pôrode. Dominantnými klinickými príznakmi boli hematúria (92 %), bolesť v jazve (61 %) a abnormálny kardiotokografický záznam (38 %). Asymptomatický priebeh malo 15 % prípadov. Sutúrou bolo riešených 77 % a hysterektómiou 23 % prípadov [34].
Klinická diagnóza ťažkej sepsy bola postavená pri splnení dvoch a viac z nasledujúcich kritérií: teplota viac ako 38 °C alebo menej ako 36 °C meraná dva razy v intervale najmenej štyroch hodín, pulz viac ako 100/min meraný dva razy v odstupe najmenej štyroch hodín, dychová frekvencia viac ako 20/min meraná dva razy najmenej v intervale štyroch hodín, leukocyty viac ako 17 × 109/l alebo menej ako 4 × 109/l alebo viac ako 10 % nezrelých foriem – merané v dvoch vzorkách. Ťažkú sepsu malo 10 žien, z toho osem po cisárskom reze (šesť po akútnom a dve po elektívnom). Diseminovaná intravaskulárna koagulopatia sa vyskytla u jednej rodičky [34].
Pracovnou skupinou SOSS boli dva prípady hodnotené ako suspektné z embólie plodovou vodou. V prvom prípade to bola 29-ročná primigravida, kde sa v prvej pôrodnej dobe objavila náhle nauzea, vracanie, kvalitatívna a kvantitatívna porucha vedomia, akútna asfyxia plodu na kardiotokografickom zázname. Došlo k náhlemu rapídnemu poklesu hladiny hemoglobínu a trombocytov. U rodičky bol vykonaný urgentný cisársky rez a na umelej pľúcnej ventilácii bola rodička preložená na ARO. Do 24 hodín došlo k stabilizácii stavu rodičky. V druhom prípade išlo o 37-ročnú sekundigravidu. Pri indukcii potratu pre závažné vrodené vývojové chyby a trizómiu 21. chromozómu plodu v 21. gestačnom týždni došlo náhle k hypotenzii, dyspnoe, rozvíjala sa akrálna cyanóza a šokový stav. V laboratórnych parametroch bola ťažká anémia, pokles trombocytov, porucha vnútorného prostredia, hemokoagulácie a znaky hypoxémie. Z vitálnej indikácie bola vykonaná sectio parva. Echokardiografické vyšetrenie poukazovalo na pravostranné preťaženie srdca. Dopplerovským vyšetrením ciev sa vylúčil pôvod embolizácie v dolných končatinách. Stav rodičky bol zhodnotený ako suspektná embólia plodovou vodou. Rodička strávila 10 dní na ARO a následne bola preložená na interné oddelenie [34].
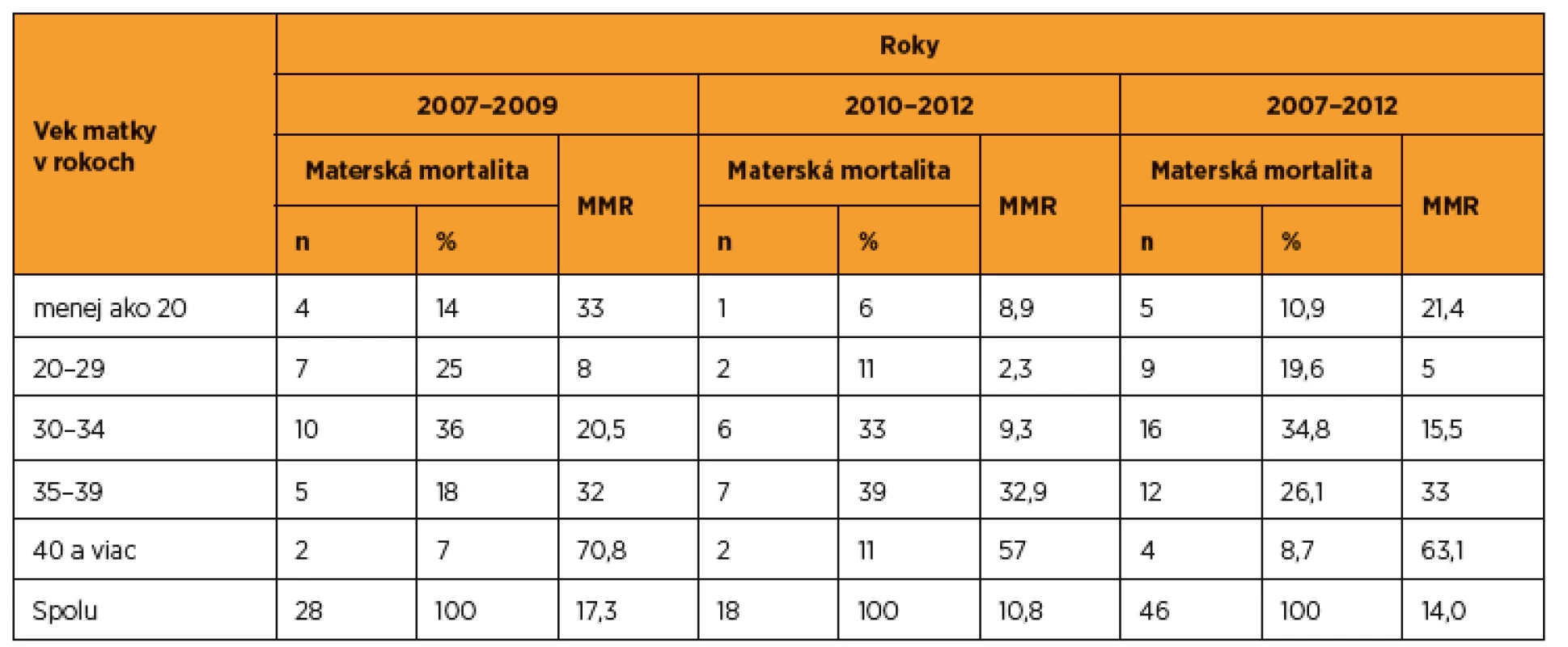
V roku 2011 bola slovenská aj česká odborná verejnosť informovaná o 25 materských úmrtiach v SR v rokoch 2007–2009 [23, 24]. Údaje o materskej mortalite za roky 2007 a 2008 sa nezmenili [19, 23]. Systematickým pátraním sa však dodatočne podarilo zistiť, že v roku 2009 neumrelo na Slovensku 14, ale celkom 17 žien – na chrípku H1N1 neumreli tri ženy, ale celkom 6 [28, 29]. Takže celkom v období rokov 2007–2009 umrelo 28 žien, očistená materská úmrtnosť bola 15,4 a celková 17,3/100 000 živonarodených detí (tab. 4). V rokoch 2010–2012 sa situácia v SR zlepšila – umrelo už iba 18 žien, očistená materská úmrtnosť bola 8,4 a celková úmrtnosť 10,8/100 000 živonarodených detí (tab. 4).
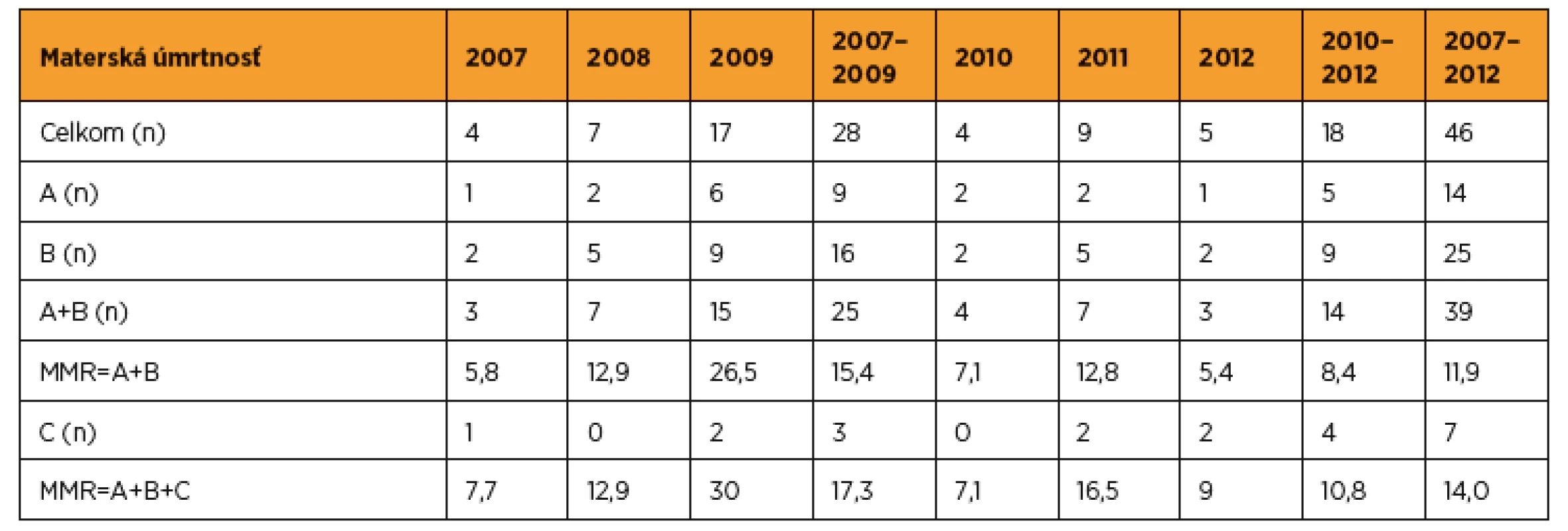
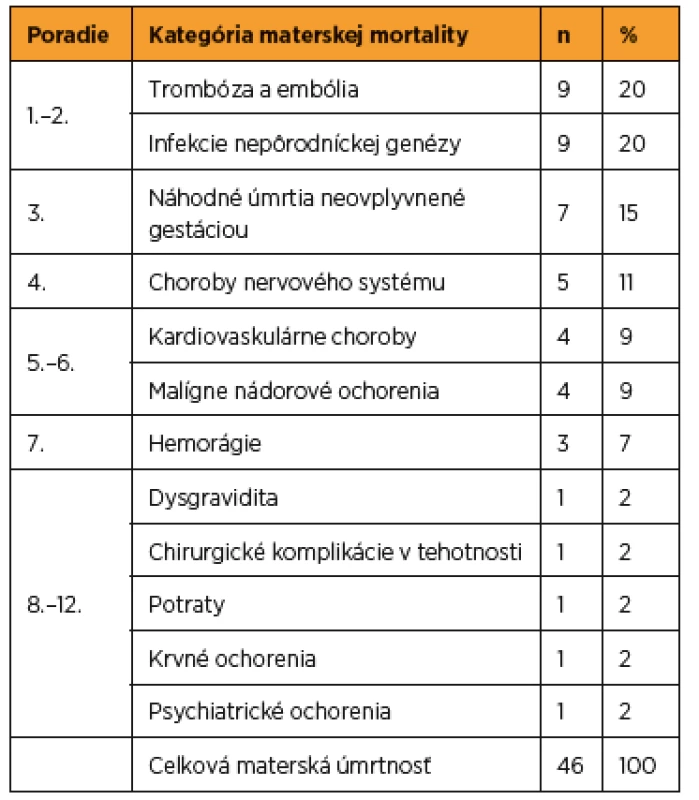
Vedúcimi príčinami materskej úmrtnosti v rokoch 2007–2012 v SR (tab. 5) boli trombózy a embólie (dominovala embólia plodovou vodou – osem úmrtí) a infekcie nepôrodníckej genézy (dominovali úmrtia na chrípku H1N1 – šesť úmrtí). Na treťom mieste boli náhodné úmrtia, kde dominovali dopravné nehody – päť úmrtí). Na štvrtom mieste boli choroby nervového systému, kde dominovali cievne príhody – tri úmrtia na intrakraniálne krvácanie. Na 5.–6. mieste boli kardiovaskulárne ochorenia (kardiovaskulárne zlyhanie po infarkte myokardu, pri neliečenej hypertenzii, pri hypertrofickej kardiomyopatii a endomyokarditíde) a malígne nádorové ochorenia (dve úmrtia na leukémiu a po jednom na bronchoalveolárny karcinóm a astrocytóm).
Vzťah materskej mortality a veku rodičky v SR v rokoch 2007–2012 dokumentuje tab. 6. Podiel žien na materskej mortalite v optimálnom reprodukčnom veku 20–29 rokov bol 20 %, ale maternal mortality ratio (MMR) bolo najnižšie – 5/100 000 živonarodených detí. Podiel žien vo veku do 20 rokov na materskej mortalite bol 11 %, ale MMR 21,4 bolo viac ako štvornásobne vyššie oproti ženám vo veku 20–29 rokov. Podiel žien vo veku 30–34 rokov na materskej mortalite bol najvyšší – 35 %, pričom MMR 15,5 bolo viac ako trojnásobne vyššie oproti ženám vo veku 20–29 rokov. Podiel žien vo veku 35–39 rokov na materskej mortalite bol 26 %, ale MMR 33 bolo viac ako šesťnásobne vyššie oproti ženám vo veku 20–29 rokov. Najmenší podiel na materskej úmrtnosti mali ženy vo veku 40 rokov a viac – necelých 9 %, ale ich MMR 63,1 bolo viac ako dvanácťnásobne vyššie oproti ženám vo veku 20–29 rokov.
Diskusia
Nárast cisárskeho rezu nezadržateľne pokračuje napriek konštatovaniu WHO z roku 1985, že „frekvencia cisárskeho rezu vyššia ako 15 % je neospravedlniteľná pre každý región“. K nárastu cisárskeho rezu v EÚ v období 2004–2010 došlo v rozmedzí od 0,2 p. b. (Taliansko) až do viac ako 7 p. b. (Poľsko = 7,7 p. b., Litva = 7,8 p. b. a najviac SR = 10,2 p. b.). Len v dvoch krajinách (Fínsku a Švédsku) bol zaznamenaný pokles o 0,3 p. b. V EÚ bola v roku 2010 frekvencia cisárskeho rezu od 14,8 % do 52,2 %. Frekvencia cisárskeho rezu v SR do roku 2000 bola menej ako 15 % (pri dolnej hranici v EÚ), ale v roku 2012 prekročila hranicu 30 %. SR patrilo v rebríčku cisárskych rezov v EÚ 12. miesto a ČR 21. miesto, pričom SR zaznamenala najvyšší prírastok v EÚ od roku 2004 do roku 2010 [5, 27].
Kontinuálny nárast cisárskeho rezu na začiatku tretieho milénia v SR pokračoval. Regionálne, ale aj nemocničné rozdiely boli naďalej výrazné. Nad hranicu 25 % cisárskych rezov sa dostalo 57 % slovenských pôrodníc, pričom 29 % malo viac ako 35 % cisárskych rezov, z toho 15 % viac ako 40 % a jedna takmer 53 %. Medzi dvadsiatimi pôrodnicami s frekvenciou cisárskeho rezu nad 30 % bolo 9 pôrodníc, ktoré nekoncentrovali žiadnu patologickú graviditu. Menej ako 20 % cisárskych rezov malo 24 % pôrodníc, pričom len jedna pôrodnica mala menej ako 15 %. Frekvencia cisárskeho rezu v perinatologických centrách bola 39,4 %, kým v ostatných pôrodniciach 28,2 %. Na náraste cisárskych rezov sa podieľali gravidity po asistovanej reprodukcii, opakované cisárske rezy, nepôrodnícke indikácie (z diskutabilných medicínskych dôvodov) a tiež aj nedostatočné zabezpečenie ústavných pohotovostných služieb (snaha vyriešiť čo najviac pôrodov v pracovnom čase). Obavy zo súdnych procesov a spoločenské tlaky významne ovplyvňujú rozhodovanie pôrodníkov a rozširujú sa o indikácie psychologické a o cisársky rez na želanie rodičky [27].
Frekvencia vaginálneho inštrumentálneho pôrodu (1,8 % – 2,5 %) sa pohybovala v SR stále na dolnej hranici medzi krajinami EÚ. Podobnú nízku frekvenciu (dlhodobo okolo 2,5 %) mala aj ČR. V krajinách EÚ bola v roku 2010 v rozmedzí 1,3–16,4 %. Najvyššia frekvencia vaginálneho inštrumentálneho pôrodu bola v roku 2012 v kraji Banskobystrickom (3,1 %) a Bratislavskom (2,3 %), najnižšia v Trnavskom (1,5 %) a Žilinskom kraji (1,4 %). V postgraduálnej výchove mladých pôrodníkov bude treba venovať väčšiu pozornosť výučbe vákuumextrakcie a forcepsu [5, 27].
SR sa frekvenciou ruptúr 3. a 4. stupňa 0,38 % až 0,49 % pohybovala medzi najlepšími krajinami EÚ. Frekvencia týchto poranení v EÚ v roku 2010 bola 0,1–4,2 % (SR ani ČR údaje nedodali) [5, 27].
Údaje o frekvencii epiziotómií v roku 2010 nedodalo desať krajín a regiónov EÚ (medzi nimi aj SR). SR by sa svojou frekvenciou epiziotómií v roku 2010 umiestnila na 3. mieste. ČR s frekvenciou 51,2 % bola na 6. mieste. Dôležitou skutočnosťou však je, že tak SR ako aj ČR znížili frekvenciu epiziotómií. Viac ako 30 % epiziotómií malo 13 krajín a regiónov EÚ, z toho šesť viac ako 50 %. Menej ako 30 % epiziotómií malo tiež 13 krajín a regiónov, z ktorých sedem malo menej ako 20 % a z nich tri menej ako 10 % [5, 26]. WHO a Cochrane databáza neodporúča rutinné, ale selektívne používanie epiziotómie, ktoré prináša menej závažných poranení hrádze, menej šitia a tiež aj menej komplikácií hojenia [3, 27].
Analýza SAMM v SR potvrdzuje dôležitosť kontrolovania a prehodnocovania hlásených prípadov SAMM dotazníkmi. Expertným posúdením každého jedného prípadu SAMM z dotazníkov sa dokázala štatisticky významne nižšia incidencia SAMM, závažného popôrodného krvácania, abnormálnej invázie placenty, eklampsie, HELLP syndrómu a pôrodníckej sepsy oproti incidencii z iniciálne hlásených dát [34].
Incidencia SAMM (všetkých prípadov) v SR v roku 2012 bola 6,34/1000 pôrodov [33]. V Holandsku pri použití rovnakého kritéria ako v SR bola SAMM o niečo vyššia – 7,1/1000 pôrodov [48].
Incidencia závažného popôrodného krvácania sa pohybuje vo svete (v závislosti od zvolenej definície) od 0,16 do 29,6/1000 pôrodov [36, 41, 42]. Incidencia závažného popôrodného krvácania na 1000 pôrodov bola v SR 2,32 a v Holandsku (definovaná rovnako ako v SR) 4,5 [48]. V Škótsku bola incidencia 3,7/1000 pôrodov pri definovaní ako podanie piatich a viac transfúznych jednotiek erytrocytov alebo krvná strata viac ako 2500 ml [2, 14]. Frekvencia v Nórsku bola 1,1 % pri definovaní ako krvná strata viac ako 1500 ml a potrebe transfúznej terapie [1]. Frekvencia vo Francúzsku bola 6,37 % pri definovaní ako krvná strata viac ako 500 ml a pokles hemoglobínu o 2 g a viac/100 ml) a 1,64 % závažného popôrodného krvácania pri definovaní ako krvná strata 1000 ml a viac, pokles hemoglobínu o 4 g a viac/100 ml [4].
Podľa EURO-PERISTAT sa incidencia transportu rodičiek na ARO/KARIM/JIS na 1000 pôrodov pohybovala od 0,3 v Poľsku do 18,4 Nórsku, pričom údaje poskytlo len sedem krajín [5]. V SR bola incidencia transportu 1,46, nižšia ako v holandskej štúdii – 2,4. Najčastejšie príčiny prekladu boli takmer rovnaké: závažné popôrodné krvácanie (43,7 % v SR – 47 % v Holandsku) a hypertenzné ochorenia v tehotnosti (31 % v SR – 33 % v Holandsku) [33, 48]. Kým v Holandsku bola fatalita 3,5 %, v SR ani jedna z transportovaných rodičiek nezomrela [49].
Incidencia postpartálnych hysterektómií vo svete má široké rozpätie – od 0,13 v Taiwane (0,82 v USA) až 5,38/1000 pôrodov v Turecku [12]. V EÚ v roku 2010 bola incidencia postpartálnych hysterektómií 0,1–1,3/1000 rodiacich žien. SR, ktorá údaje nedodala, by sa zaradila medzi krajinami s najvyššou incidenciou na štvrté miesto za Estónskom, Lotyšskom a Nemeckom. ČR s incidenciou 0,3/1 000 pôrodov patrila ku krajinám s najnižšou incidenciou a delila by sa o štvrté miesto s Maltou, Nórskom a Poľskom [5, 27]. Riziko postpartálnej hysterektómie po cisárskom reze je vyššie ako po spontánnom pôrode. Podľa analýzy peripartálnych hysterektómií v SR v roku 2007 ich bolo po cisárskom reze 83,3 % a po spontánnom pôrode 12,5 % [38]. Opakovaný cisársky rez (s narastajúcim počtom stúpa riziko), vek matky nad 35 rokov, placenta praevia, atónia uteru, nízka pôrodná hmotnosť plodu, viacplodová gravidita, multiparita (tri a viac pôrodov) a predchádzajúca myomektómia zvyšujú riziko peripartálnej hysterektómie [12, 16, 38, 39].
Incidencia HELLP syndrómu v SR (0,63/1000 pôrodov) bola podobná ako v holandskej štúdii (0,62/1000 pôrodov). Kým v SR si vyžadovalo transport na ARO/KARIM/JIS 22 % rodičiek, tak v Holandsku to bolo 42 % rodičiek s HELLP syndrómom [34, 48]. Recidíva HELLP syndrómu v nasledujúcej tehotnosti sa udáva v 4–20 %, v SR to bolo 6,3 %. Liečba HELLP syndrómu spočíva najmä vo včasnom ukončení tehotnosti (podľa závažnosti ochorenia), v intravenóznej liečbe magnéziumsulfátom, podaní glukokortikoidov a v antihypertenzívnej liečbe s udržaním tlaku krvi okolo hodnôt 140–155/80–100 mm Hg [37]. V SR boli kortikosteroidy podané len u 41 % rodičiek (bez udania dávky a indikácie – či boli aplikované na liečbu HELLP syndrómu alebo na maturáciu pľúc nezrelého plodu) [34].
Incidencia eklampsie na 1000 pôrodov v roku 2010 podľa EURO-PERISTAT bola od 0,1 (Fínsko, Švédsko, Škótsko) až 0,2 (ČR, Rakúsko) do 0,9 (Lotyšsko). SR údaje nedodala, ale s incidenciou 0,29 by bola na šiestom mieste (za ČR) [5]. Kým v SR boli všetky rodičky s eklampsiou transportované na ARO/KARIM/JIS, v United Kingdom (UK) to bolo 56 % [15]. V SR v liečbe eklampsie dominovalo použitie urapidilu (87 %) a alfa-metyldopy (80 %). Venózne podanie magnéziumsulfátu bolo až na treťom mieste – 60 % rodičiek (v UK bolo 99 %), pričom celosvetovo je podanie magnéziumsulfátu prvoradé [15].
Incidencia abnormálnej invázie placenty v roku 1990 bola celosvetovo 1 : 2000–3500 tehotností, ale v súčasnosti sa incidencia odhaduje na 1 : 1000 až 2500 pôrodov [9, 47]. V UK odhadovali incidenciu placenty accreta 0,17/1000 pôrodov (v SR bola 0,37). Kým u rodičiek bez anamnézy cisárskeho rezu bola incidencia iba 0,03, tak u rodičiek s anamnézou aspoň jedného cisárskeho rezu stúpla na 0,9/1000 pôrodov. Pri množstve štandardných ultrazvukových vyšetrení v SR bolo diagnostikovaných iba 61 % prípadov API [34]. Konzervatívny postup pri API (ponechanie placenty in situ) je v súčasnosti vo svete preferovaný (78,4% úspešnosť tohto postupu a kompletná resorpcia placenty v 85,2 %) [9, 13, 40]. V SR bol tento postup použitý len v 11 % prípadoch [34].
Narastajúca incidencia ruptúry uteru súvisí najmä so zvyšujúcou sa frekvenciou cisárskeho rezu. Podľa WHO bola 0,53/1000 pôrodov (rok 2005) [10]. V Holandsku sa incidencia ruptúry uteru odhadovala na 0,61/1000 pôrodov [48] a v UK 0,2/1000 pôrodov [7]. Jedným z rizikových faktorov ruptúry uteru je predchádzajúci cisársky rez. V UK bola incidencia ruptúry uteru u žien bez anamnézy cisárskeho rezu len 0,03, ale u žien s predchádzajúcim cisárskym rezom 1,1/1000 pôrodov [7]. V SR sa ruptúra uteru vyskytla u 85 % rodičiek s anamnézou cisárskeho rezu. Boli zaznamenané rozdiely v klinickej symptomatológii a chirurgickom riešení. Kým v SR sa najčastejšie vyskytovala hematúria (92,3 %) a bolesť (61,5 %), v UK to bol najčastejšie abnormálny CTG záznam (76 %), bolesť brucha (49 %) a vaginálne krvácanie (29 %), pričom hematúria bola len v 3 %. Peripartálnou hysterektómiou bola ruptúra uteru riešená v SR v 23 %, ale v UK len v 9 % [7, 34].
Odhadovaná incidencia pôrodníckej sepsy vo svete bola 0–4/1000 a v rozvinutých krajinách 0,1–0,6/1000 pôrodov [27, 30, 31, 43]. Incidencia pôrodníckej sepsy 0,21/1000 pôrodov radila SR k lepším krajinám.
Incidencia nonfatálnych prípadov embólie plodovou vodou má vo svete širokú variabilitu a závisí od definície. Pracovná skupina UKOSS (United Kingdom Obstetric Surveillance System), ktorá od roku 2005 sleduje a analyzuje prípady embólie plodovou vodou, udáva celkovú incidenciu embólie plodovou vodou 1,7/100 000 pôrodov a fatálnych prípadov 0,3/100 000 pôrodov [8]. Embólia plodovou vodou sa v SR v rokoch 2007–2012 stala najčastejšou príčinou materskej úmrtnosti (osem fatálnych prípadov – incidencia 2,46/100 000 pôrodov resp. 2,43/100 000 živonarodených novorodencov) [30, 31, 35].
Materská mortalita patrí medzi hlavné ukazovatele úrovne zdravotnej starostlivosti. Krajiny s dobrou úrovňou zdravotnej starostlivosti majú MMR pod 10. Vzhľadom na vysokú materskú mortalitu (576 000 žien v roku 1990) WHO iniciovala hnutie, ktorého cieľom bolo znížiť materskú mortalitu do roku 2015 o 75 %. Do roku 2010 sa znížila materská úmrtnosť síce o 50 % (287 000 úmrtí na celom svete), ale denne umieralo približne 800 matiek [6, 11, 44–46].
V hodnotení materskej mortality 181 krajín sveta v roku 2008 bola SR na 14. mieste s MMR 7,0 a ČR na 12. mieste s MMR 6,9 [11]. Podľa údajov SGPS však bolo MMR 12,9, čím by sa SR zaradila na 34. miesto svetového rebríčka. Podľa EURO-STAT bolo v rokoch 2006–2010 MMR SR 10,3, ale podľa údajov SGPS z rokov 2007–2010 bolo MMR 13,3 pre očistenú materskú mortalitu a 14,7 pre celkovú materskú mortalitu. Bez ohľadu na správnosť oficiálnych štatistických údajov o materskej mortalite sa SR zaradila medzi krajiny EÚ s najvyššou materskou mortalitou [5, 32]. WHO si uvedomila, že údaje o materskej mortalite sú všeobecne podhodnocované, a preto údaje z rozvojových krajín upravuje koeficientom 1,5. V EÚ sa predpokladá podhodnocovanie 30–50 %, pričom približne polovica materských úmrtí sú potenciálne odvrátiteľné [5, 11, 32].
SR aj ČR patria medzi 31 krajín sveta s vysokým príjmom. Koeficient na prepočet materskej mortality pre rozvojové krajiny by sa však mohol pokojne aplikovať na obe krajiny a pravdepodobne aj na väčšinu ostatných krajín EÚ. Vzostup materskej mortality v SR je v ostrom kontraste so zlepšujúcou sa perinatálnou mortalitou.
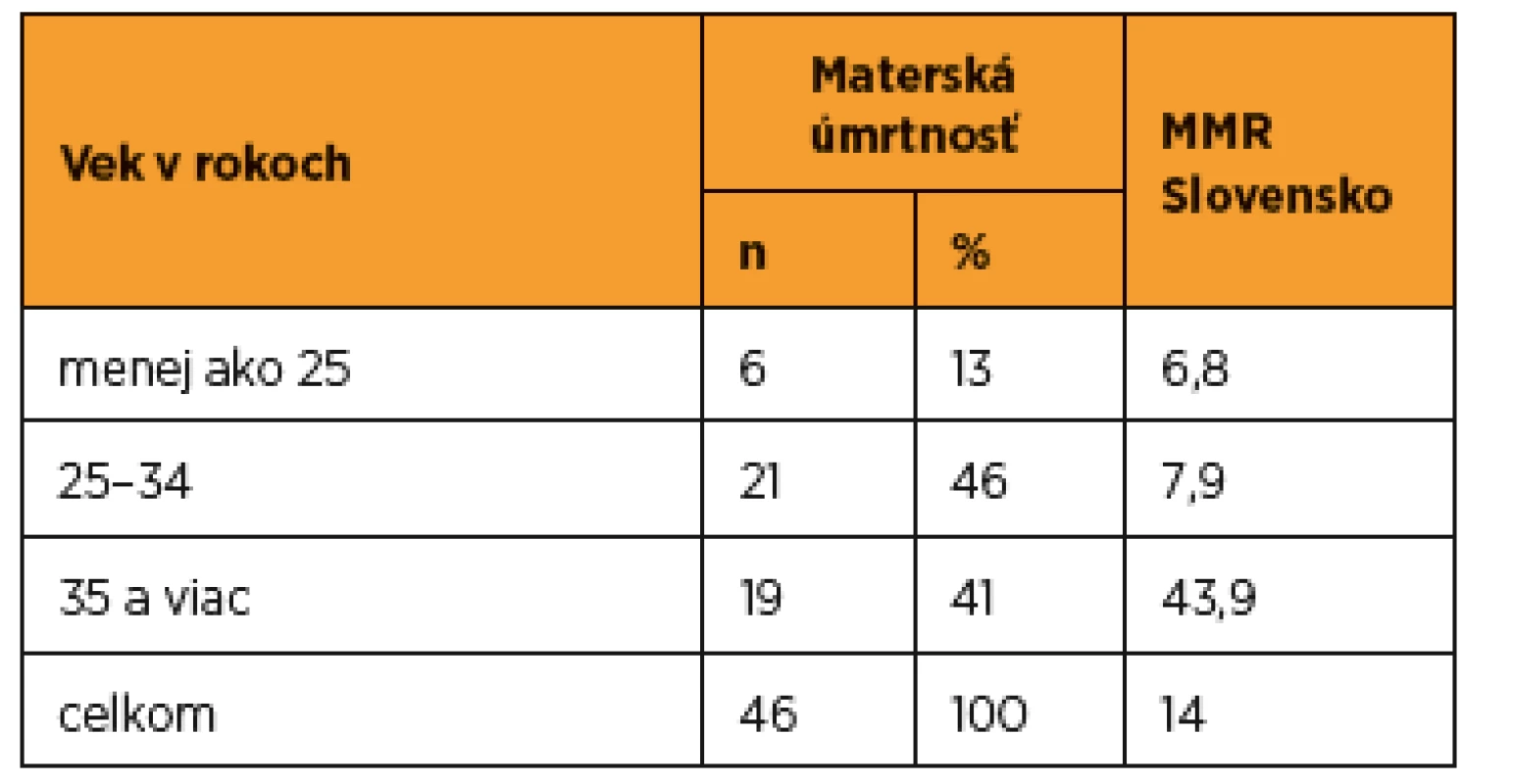
Podľa EURO-PERISTAT bolo v rokoch 2003–2004 a 2006–2010 MMR vo veku 35 rokov a viac dvojnásobne vyššie ako vo veku 25–34 rokov a trojnásobne vyššie ako vo veku pod 25 rokov [5]. Pri analogickom vekovom členení materskej mortality v SR vychádzalo MMR viac ako päťnásobne vyššie vo veku 35 rokov a viac ako vo veku 25–34 rokov a viac ako šesťnásobne vyššie ako vo veku pod 25 rokov (tab. 7).
Rozvinuté krajiny (s vysokým príjmom) v súčasnosti venujú menšiu pozornosť materskej mortalite a morbidite ako perinatálnej a neonatálnej mortalite a morbidite. I keď väčšina prípadov závažnej morbidity končí úspešne, niektoré majú fatálny koniec. Expertné hodnotenie každého prípadu SAMM prináša cenné informácie nielen pre epidemiologickú analýzu, ale najmä pre klinickú prax a zlepšenie postupov pri riešení jednotlivých závažných morbidít.
Záver
Cestou k znižovaniu materskej mortality v SR bude dôkladná analýza každého prípadu závažnej materskej morbidity a dodržiavanie praxou osvedčených štandardných postupov v starostlivosti nielen o patologickú a rizikovú, ale najmä o fyziologickú graviditu. Výrazné rezervy sú v znižovaní frekvencie cisárskeho rezu a epiziotómií, v liečbe HELLP syndrómu a eklampsie. Zlepšiť bude potrebné manažment závažného popôrodného krvácania, diagnostiku a manažment abnormálnej placentárnej invázie a uterus zachovávajúce intervencie.
Autori ďakujú všetkým zdravotníkom, ktorí sa podieľali na zbere údajov a spolupracovali pri ich kompletizovaní.
Doc. MUDr. Miroslav Korbeľ, CSc.
I. gynekologicko-pôrodnícka klinika LF UK a UNB
Antolská 11
851 07 Bratislava
Slovenská republika
e-mail: miroslav.korbel@post.sk
Zdroje
1. Al-Zirqi, I., Vangen, S., Forsen, LA., et al. Prevalence and risk factors of severe obstetric haemorrhage. BJOG, 2008, 115, 10, p. 1265–1272.
2. Brace, V., Kernaghan, D., Penney, G. Learning from adverse clinical outcomes: major obstetric haemorrhage in Scotland, 2003-05. BJOG, 2007, 114, 11, p. 1388–1396.
3. Carroli, G., Mignini, L. Episiotomy for vaginal birth. Cochrane Database of Systematic Reviews 2009; 1. CD000081. http://www.thecochranelibrary.com
4. Deneux-Tharaux, C., Dupont, C., Colin, C., et al. Multifaceted intervention to decrease the rate of severe postpartum haemorrhage: the PITHAGORE6 cluster-randomised controlled trial. BJOG, 2010, 117, 10, p. 1278–1287.
5. European Perinatal Health Report. Health and care of pregnant women and babies in Europe in 2010. May 2013. www.europeristat.com
6. FIGO committee report. Safe matherhood. Int J Gynecol Obstet 2013, 120, 3, p. 312–313.
7. Fitzpatrick, KE., Sellers, S., Spark, P., et al. Incidence and risk factors for placenta accreta/increta/percreta in the UK: a national case-control study. PLoS One, 2012, 7, 12, e52893.
8. Fitzpatrick, KE., Tuffnell, D., Kurinczuk, JJ., et al. Incidence, risk factors, management and outcomes of amniotic-fluid embolism: a population-based cohort and nested case-control study. BJOG, 2015, 23, 1, p. 100–109.
9. Garmi, G., Salim, R. Epidemiology, etiology, diagnosis, and management of placenta accreta. Obstet Gynecol Int, 2012, 2012, 873929. doi: 10.1155/2012/8739
10. Hofmeyr, GJ., Say, L., Gülmezoglu, AM. WHO systematic review of maternal mortality and morbidity: the prevalence of uterine rupture. BJOG, 2005, 112 ,9, p. 1221–1228.
11. Hogan, CM., Foreman, JK., Naghavi, M., et al. Maternal mortality for 181 countries, 1980–2008: a systematic analysis of progress towards Millennium Development Goal 5. Lancet, 2010, 375, 9726, p. 1609–1623.
12. Chen, M., Zhang, L., Wei, Q., et al. Peripartum hysterectomy between 2009 and 2010 in Sichuan, China. Int J Gynecol Obstet, 2013, 120, 2, p. 183–186.
13. Kayem, G., Anselem, O., Schmitz, T., et al. Conservative versus radical management in cases of placenta accreta: a historical study. J Gynecol Obstet Biol Reprod, 2007, 36, 7, p. 680–687.
14. Kernaghan, D., Penney, G. Learning from adverse clinical outcomes: major obstetric haemorrhage in Scotland, 2003-05. BJOG, 2007, 114, 11, p. 1388–1396.
15. Knight, M., on behalf of UKOSS: Eclampsia in the United Kingdom 2005. BJOG, 2007, 114, 9, p. 1072–1078.
16. Knight, M., Kurinczuk, JJ., Spark P., et al. Cesarean delivery and peripartum hysterectomy. Obstet Gynecol, 2008, 111, 1, p. 97–105.
17. Knight, M. The International Network of Obstetric Survey System (INOSS): benefits of multi-country studies of severe and uncommon maternal morbidities. Acta Obstet Gynecol Scand, 2014, 93, 2, p. 127–131.
18. Korbeľ, M., Borovský, M., Danko, J., et al. Regionálna analýza perinatálnych výsledkov v SR za rok 2007. Gynekol prax, 2009, 7, 1, s. 9–14.
19. Korbeľ, M., Borovský, M., Danko, J., et al. Analýza materskej mortality v SR za rok 2007. Gynekol prax, 2009, 7, 1, s. 26–29.
20. Korbeľ, M., Borovský, M., Danko, J., et al. Analýza perinatálnych výsledkov v SR za rok 2008. Gynekol prax, 2010, 8, 1, s. 37–43.
21. Korbeľ, M., Borovský, M., Danko, J., et al. Analýza perinatálnych výsledkov v SR za rok 2009. Gynekol prax, 2010, 8, 4, s. 193–199.
22. Korbeľ, M., Borovský, M., Danko, J., et al. Analýza perinatálnych výsledkov v SR za rok 2010. Gynekol prax, 2011, 9, 2, s. 95–102.
23. Korbeľ, M., Borovský, M., Danko, J., et al. Analýza materskej mortality v SR za rok 2008. Gynekol prax, 2011, 9, 1, s. 29–34.
24. Korbeľ, M., Borovský, M., Danko, J., et al. Materská úmrtnosť v Slovenskej republike v rokoch 2007–2009. Bedeker zdravia 2011, (suppl. Gynekológia), s. 30–31.
25. Korbeľ, M., Borovský, M., Danko, J., et al. Analýza perinatologických výsledkov Slovenskej republiky v rokoch 2007–2009. Čes Gynek, 2011, 76, 1, s. 18–24.
26. Korbeľ, M., Borovský, M., Danko, J., et al. Analýza materskej morbidity v Slovenskej republike v roku 2011. Gynekol prax, 2013, 11, 1, s. 20–24.
27. Korbeľ, M., Borovský, M., Danko, J., et al. Analýza materskej morbidity v Slovenskej republike v roku 2012. Gynekol prax, 2014, 12, 1, s. 13–19.
28. Korbeľ, M., Borovský, M., Danko, J., et al. Materská mortalita v Slovenskej republike v roku 2009 – I. (priama materská úmrtnosť). Gynekol prax, 2014, 12, 1, s. 30–35.
29. Korbeľ, M., Borovský, M., Danko, J., et al. Materská mortalita v Slovenskej republike v roku 2009 – II. (nepriama a náhodná materská úmrtnosť). Gynekol prax, 2014, 12, 1, s. 37–43.
30. Korbeľ, M., Borovský, M., Danko, J., et al. Materská mortalita v Slovenskej republike v rokoch 2007 – 2009. Gynekol prax, 2014, 12, 1, s. 26–29.
31. Korbeľ, M., Borovský, M., Danko, J., et al. Materská mortalita v Slovenskej republike v rokoch 2010–2012. Gynekol prax, 2015, 13, 4, s. 192–195.
32. Korbeľ, M., Borovský, M., Danko, J., et al. Materská mortalita v Slovenskej republike v roku 2010. Gynekol prax, 2016, 14, 2, s. 73–78.
33. Korbeľ, M., Krištúfková, A., Borovský, M., et al. Porovnanie perinatálnej mortality v Slovenskej republike v rokoch 2007–2009 a v rokoch 2010–20123. Čes Gynek, 2016, 81, 4, s. 245–253.
34. Krištúfková, A., Korbeľ, M., Borovský, M., et al. Analýza závažnej akútnej materskej morbidity v Slovenskej republike v roku 2012. Gynekol prax, 2015, 13, 4, s. 185–191.
35. Kristufkova, A., Borovsky, M., Korbel, M., et al. Amniotic fluid embolism – investigation of fatal cases in Slovakia in the years 2005–2010 compared with fatal cases in the United Kingdom. Biomed Pap med Fac Univ Palacky Olomouc Czech Repub, 2014, 158, 3, p. 397–403.
36. Lalonde, A. FIGO Committee for Safe Motherhood and Newborn Health. Prevention and treatment of postpartum hemorrhage in low resource setting. FIGO Guidelines. Int J Gynecol Obstet 2012, 117, 2, p. 108–118.
37. Martin, JN.Jr. Milestones in the quest for best management of patients with HELLP syndrome (microangiopathic hemolytic anemia, hepatic dysfunction, thrombocytopenia). Int J Gynaecol Obstet, 2013, 121, 3, p. 202–207.
38. Mlynček, M., Kellner, M., Uharček, P., a spol. Peripartálne hysterektómie – audit na Slovensku v roku 2007. Čes Gynek, 2010, 75, 2, s. 88–92.
39. Redecha, M., Holomáň, K. Gravidita a myómy. Gynekol prax, 2010, 8, 3, s. 135–137.
40. Sentilhes, L., Kayem, G., Ambroselli, C., et al. Fertility and pregnancy outcomes following conservative treatment for placenta accreta. Hum Reprod, 2010, 25, 11, p. 2803–2810.
41. Tunçalp, O., Souza, JP., Gülmezoglu, M. New WHO recommendations on prevention and treatment of postpartum hemorrhage. Int J Gynaecol Obstet, 2013, 123, 3, p. 254–256.
42. Vais, A., Bewley, S. Severe acute maternal morbidity. In: B-Lynch, Ch., Keith, L.G., Lalonde, A.B., et al. A textbook of postpartum hemorrhage. 1st ed. UK: Sapiens Publishing, 2006, p. 339–352.
43. van Dillena, J., Zwartb, J., Schuttec, J., et al. Maternal sepsis: epidemiology, etiology and outcome. Curr Opin Infect Dis, 2010, 23, 3, p. 249–254.
44. Velebil, P. Perinatální a mateřská mortalita a morbidita – hlavní ukazatele perinatální péče. In: Čech, E., Hájek, Z., Maršál, K., et al. Porodnictví. 2. vyd. Praha: Grada, 2006, s. 374–382.
45. WHO. Maternal mortality in 2005: estimates developed by WHO, UNICEF, UNFPA, and the World Bank. Geneva: World Health Organisation, 2008, 40 p.
46. WHO. Trends in maternal mortality: 1990 to 2008. Estimates developed by WHO, UNICEF, UNFPA and The World Bank. Geneva: World Health Organization, 2010.
47. Zahn, CM., Yeomans, ER. Postpartum hemorrhage: placenta accreta, uterine inversion, and puerperal hematomas. Clin Obstet Gynecol, 1990, 33, 3, p. 422–431.
48. Zwart, JJ., Richters, JM., Ory, F., et al. Severe maternal morbidity during pregnancy, delivery and puerperium in the Netherlands: a nationwide population-based study of 371 000 pregnancies. BJOG, 2008, 115, 7, p. 842–885.
49. Zwart, JJ., Dupuis, JR., Richters, A., et al. Obstetric intensive care unit admission: a 2-year nationwide population-based cohort study. Intensive Care Med, 2010, 36, 2, p. 256–263.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2017 Číslo 1
-
Všechny články tohoto čísla
- Pacientky s obezitou, hypertenzí a nutností aplikace inzulinu při diagnóze gestační diabetes mellitus vyžadují zvýšenou porodnickou péči
- Jsou rizikové faktory v prenatálním a perinatálním období důležité pro vznik schizofrenie?
-
Srovnání vaginálního užití mikronizovaného progesteronu k luteální podpoře.
Randomizovaná studie porovnávající Utrogestan a Crinone 8% - Úspěšná transplantace ovariální tkáně u pacientky s ovariálním selháním po onkologické léčbě
- Vliv glykosylace hCG na jeho funkce v ženské reprodukci
- Stupeň spokojenosti pacientů pokračujících v léčbě hyperaktivního močového měchýře mirabegronem
- Editorial
- Ovce jako experimentální model pro studium vlivu těhotenství, porodu a operačních technik na pánevní dno
- Management recidivující stresové inkontinence moči po selhání efektu anti-inkontinentních operací
- Analýza materskej morbidity a mortality v Slovenskej republike v rokoch 2007–2012
- Chirurgická léčba stresové inkontinence moči u žen – od jehel až k (mini)pásce
- Současné postavení vaginálních implantátů při řešení sestupu pánevních orgánů
-
GESTAČNÍ DIABETES MELLITUS
Doporučený postup -
MANAGEMENT TĚHOTENSTVÍ S RIZIKEM ROZVOJE HEMOLYTICKÉ NEMOCI PLODU A NOVOROZENCE
Doporučený postup - Dopis redakci
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
-
Srovnání vaginálního užití mikronizovaného progesteronu k luteální podpoře.
Randomizovaná studie porovnávající Utrogestan a Crinone 8% - Jsou rizikové faktory v prenatálním a perinatálním období důležité pro vznik schizofrenie?
- Ovce jako experimentální model pro studium vlivu těhotenství, porodu a operačních technik na pánevní dno
- Chirurgická léčba stresové inkontinence moči u žen – od jehel až k (mini)pásce
