Gestační diabetes mellitus Mezioborová spolupráce
Gestational diabetes mellitus
From 2013 to 2015, specialist medical societies in the Czech Republic gradually adopted unified diagnostic criteria for gestational diabetes mellitus (GDM), based on the Hyperglycemia and Adverse Pregnancy Outcomes (HAPO) study and the recommendations of the International Association of the Diabetes and Pregnancy Study Groups (IADPSG) of 2010. The diagnosis, monitoring and treatment of GDM require the coordinated cooperation of gynecologists/obstetricians, diabetologists, anesthesiologists, and pediatricians/neonatologists. This work is therefore a summary of recommended procedures from individual specialist societies. This interdisciplinary consensus includes GDM screening, the monitoring and treatment of GDM during pregnancy, childbirth, and postpartum, and subsequent follow-up care for the mother. Recommendations for the care of newborns of mothers with GDM are also included.
Keywords:
gestational diabetes mellitus, guideline, gynecological care, obstetric care, diabetic care, neonatological care
Autoři:
Hana Krejčí 1,2
; ?. K. Andělová 3; Kateřina Anderlová 1,2
; J. Bláha 1; D. Čechurová 4; Michal Černý 5
; V. Dvořák 6; Z. Kokrdová 1; Vratislav Krejčí 1
; A. Pařízek 1; M. Procházka 7; Patrik Šimják 1
; M. Lubušký 8
Působiště autorů:
Gynekologicko-porodnická klinika 1. LFUK a VFN, Praha, přednosta prof. MUDr. A. Martan, DrSc.
1; III. interní klinika 1. LF UK a VFN, Praha, přednosta prof. MUDr. Š. Svačina, DrSc., MBA
2; Ústav pro péči o matku a dítě, ředitel doc. MUDr. J. Feyereisl, CSc.
3; I. interní klinika LF UK a FN, Plzeň, přednosta prof. MUDr. M. Matějovič, Ph. D.
4; Novorozenecné oddělení FN Motol, Praha, primář MUDr. M. Černý
5; Centrum ambulantní gynekologie a primární péče, Brno, vedoucí lékař MUDr. V. Dvořák, Ph. D.
6; Ústav lékařské genetiky LF UP, Olomouc, přednosta prof. MUDr. M. Procházka, Ph. D.
7; Porodnicko-gynekologická klinika LF UP a FN, Olomouc, přednosta prof. MUDr. R. Pilka, Ph. D.
8
Vyšlo v časopise:
Ceska Gynekol 2018; 83(5): 397-406
Kategorie:
Přehledový článek
Souhrn
Odborné lékařské společnosti v České republice v průběhu let 2013–2015 postupně přijaly jednotná diagnostická kritéria pro gestační diabetes mellitus (dále také GDM), která vycházejí ze studie HAPO (Hypeglycemia and Adverse Pregnancy Outcomes) a doporučení IADPSG (The International Association of the Diabetes and Pregnancy Study Groups) 2010. Záchyt, sledování a léčba GDM vyžaduje koordinovaný postup gynekologa/porodníka, diabetologa, anesteziologa a neonatologa/pediatra. Práce je proto souhrnem doporučených postupů jednotlivých odborných společností. Mezioborový koncensus zahrnuje screening GDM, sledování a léčbu GDM v těhotenství, v průběhu porodu, po porodu i následnou dispenzární péči matky. Součástí textu je také doporučený postup péče o novorozence matek s GDM.
Klíčová slova:
gestační diabetes mellitus, doporučený postup, gynekologická péče, porodnická péče, diabetologická péče, neonatologická péče
ÚVOD
Doporučený postup, který se vám dostává do rukou, je prvním komplexním mezioborovým materiálem, který souhrnně popisuje péči o gestační diabetes mellitus (GDM) – od screeningu, přes gynekologické a diabetologické sledování, péči při porodu, péči o novorozence až po další sledování žen s GDM dále po porodu. Obsahuje doporučené postupy České gynekologické a porodnické společnosti (ČGPS) [3], České diabetologické společnosti (ČDS) [2] a České neonatologické společnosti ČNS) České lékařské společnosti Jana Evangelisty Purkyně (ČLS JEP) [7].
Diagnostická kritéria pro GDM byla oproti verzi z roku 2008 změněna a sjednocena podle doporučení mezinárodních organizací IADPSG (The International Association of the Diabetes and Pregnancy Study Groups) a WHO. Je pozitivní, že také české odborné společnosti přijaly nová mezinárodní kritéria pro diagnózu GDM, které oproti předchozím lépe odrážejí riziko těhotenských a perinatální komplikací. Velké poděkování patří zejména prof. Antonínu Pařízkovi a členům výboru Sekce perinatologie a fetomaternální medicíny ČGPS ČLS JEP, kteří se v roce 2015 zasloužili o dosažení konsenzu odborných společností a sjednocení diagnostiky GDM.
Doporučený postup je ve 2. části také doplněn o správný postup screeningu GDM. Při screeningu a diagnostice GDM si musíme i nadále vystačit se stanovením glykémií nalačno a po zátěži glukózou (oGTT), které mohou být zatíženy velkou mírou nepřesnosti měření. Je proto nezbytně nutné respektovat preanalytické a analytické podmínky testu, abychom se na výsledek mohli spolehnout [3].
V 3. části je popsán postup prenatální gynekologické péče o gestační diabetičky a péče při porodu. Postup byl navržen ve snaze minimalizovat nadbytečnou péči u pacientek s výbornou kompenzací GDM, a tedy nízkým rizikem těhotenských a perinatálních komplikací, a současně zajistit optimální péči o pacientky se zvýšeným rizikem. Péči o gestační diabetičky s nízkým rizikem (uspokojivou kompenzací na dietě či malých dávkách farmakoterapie, s eutrofickým plodem a bez přidružených komplikací) zajišťuje gynekolog a diabetolog, rodit mohou v běžné porodnici. Péči o gestační diabetičky se zvýšeným rizikem přebírají specializovaná centra [3].
Ve 4. části je uvedena aktualizovaná verze diabetologické péče v těhotenství a následné péče o ženy s GDM po porodu [2]. V závěrečné 5. části primáře Miloše Černého je zpracován postup neonatologické péče o novorozence matek s GDM [7].
Věříme, že doporučený postup přispěje ke zlepšení záchytu a optimalizaci léčby této významné těhotenské komplikace, která má zásadní dopad na zdraví budoucích generací.
1. DEFINICE
Gestační diabetes mellitus (MKN: O24.4, dále také GDM) je porucha metabolismu glukózy různého stupně, která se objeví v těhotenství a spontánně odezní v průběhu šestinedělí (WHO 2013) [25].
V těhotenství může být kromě GDM zachycen také tzv. zjevný diabetes mellitus (dále také DM), který splňuje diagnostická kritéria diabetu platná pro všeobecnou populaci (glykémie nalačno ≥ 7,0 mmol/l a/nebo v 120. min oGTT ≥ 11,1 mmol/l) a zpravidla přetrvává i po šestinedělí. Péče o těhotné ženy se zjevným diabetem je shodná s péčí o těhotné ženy s pregestačním diabetem.
GDM v užším slova smyslu je nově definován jako diabetes zachycený ve II. až III. trimestru těhotenství u žen, u kterých nebyl přítomen zjevný diabetes před těhotenstvím (ADA 2017) [1].
2. SCREENING GDM V TĚHOTENSTVÍ [3]
Screening GDM je:
- dvoufázový: I. fáze: do 14. týdne
- II. fáze: ve 24.–28. týdnu
- indikován u všech těhotných s výjimkou žen s již známou pregestačně vzniklou poruchou metabolismu glukózy
- organizován gynekologem
- prováděn v certifikované laboratoři, která se řídí doporučeným postupem České společnosti klinické biochemie ČLS JEP pro vyšetření glykémie nalačno z žilní krve a 75 g orálního glukózového tolerančního testu (dále také oGTT) standardní laboratorní metodou [9]
2.1. I. fáze screeningu
Indikace: všechny těhotné ženy
Termín: do 14. týdne
Metoda: glykémie nalačno z žilní krve

2.2. II. fáze screeningu
Indikace: všechny těhotné ženy s negativním výsledkem v I. fázi screeningu (i ženy, které I. fázi screeningu z nějakého důvodu nepodstoupily)
Termín: ve 24.–28. týdnu
Metoda: tříbodový 75 g oGTT, a to vždy za standardních podmínek:
- test se provádí v ranních hodinách po minimálně 8hodinovém lačnění (těhotná žena smí pít pouze čistou vodu)
- těhotná má být poučena, aby 3 dny před testem měla své obvyklé stravovací návyky (neomezovala příjem sacharidů) a den před testem vyloučila zvýšenou fyzickou námahu
- všechny odběry musí být provedeny ze žíly, nelze použít kapilární krev z prstu
- jednotlivé glykémie musí být stanoveny standardní metodou:
- ze standardní zkumavky nejpozději do 30 minut od odběru
- ze zkumavky s třísložkovým antiglykolytickým činidlem (fluorid sodný + EDTA + citrát sodný) nejpozději do 24 hodin od odběru
- po celou dobu testu zůstává vyšetřovaná žena ve fyzickém klidu v laboratoři, před testem a během testu nesmí kouřit
- pravidelné dávky léků s antiinzulinovým efektem (zejména hydrokortizon, thyroxin, betasympatikomimetika, progesteron) lze užít v den testu až po jeho dokončení
- důvodem k odložení testu je akutní onemocnění, např. viróza, hyperemesis gravidarum apod.
Diagnostický postup: nejprve je stanovena glykémie nalačno a podle výsledku se postupuje následovně:

3. GYNEKOLOGICKO-PORODNICKÁ PÉČE [3]
GDM rozdělujeme v závislosti na léčbě, kompenzaci a riziku komplikací na dvě skupiny:
I. GDM s nízkým rizikem = GDM splňující všechny následující podmínky:
- léčba pouze dietou nebo malými dávkami metforminu (do cca 1000 mg/den) nebo malými dávkami inzulinu (do cca 10 j/den)
- uspokojivá kompenzace
- eutrofický plod podle vyšetření ultrazvukem
- bez dalších přidružených rizik
II. GDM se zvýšeným rizikem = GDM splňující kteroukoliv z následujících podmínek:
- léčba vyššími dávkami inzulinu (nad cca 10 j/den) nebo vyššími dávkami metforminu (nad cca 1000 mg/den)
- neuspokojivá kompenzace
- abnormální růst plodu podle vyšetření ultrazvukem
- přidružené riziko, např. obezita (BMI pregestačně ≥ 30), hypertenze, nadměrný hmotnostní přírůstek matky v těhotenství
3.1. Prenatální péče
3.1.1. Prenatální péče o ženy s GDM s nízkým rizikem
- zajišťuje gynekolog (blíže viz doporučený postup Zásady dispenzární péče ve fyziologickém těhotenství)
- ve 36.–38. týdnu těhotenství je nad rámec pravidelných ultrazvukových vyšetření v průběhu prenatální péče provedeno ultrazvukové vyšetření k vyloučení abnormálního růstu plodu, zatím však není hrazeno z prostředků veřejného zdravotního pojištění
3.1.2. Prenatální péče o ženy s GDM se zvýšeným rizikem
- zajišťuje perinatologické centrum intenzivní péče nebo perinatologické centrum intermediární péče
3.2. Časování porodu
3.2.1. Časování porodu u žen s GDM s nízkým rizikem
- ukončení těhotenství před termínem porodu není indikováno
- po termínu porodu směřovat k ukončení těhotenství po týdnu 41+0
3.2.2. Časování porodu u žen s GDM se zvýšeným rizikem
- u těchto žen se zahájí kroky k ukončení těhotenství nejpozději v termínu porodu
- je-li podle vyšetření ultrazvukem očekávaná hmotnost plodu vyšší než 4000 g, péče se řídí doporučeným postupem „Porod velkého plodu“ (blíže viz doporučený postup Porod velkého plodu)
3.3. Vedení porodu
- GDM není indikací k ukončení těhotenství císařským řezem
- při rozhodování o způsobu vedení porodu je nutné postupovat vždy individuálně
3.4. Intrapartální léčba a sledování
3.4.1. Intrapartální sledování u žen s GDM léčeným pouze dietou nebo metforminem
- dietní opatření je nutné dodržovat i v průběhu porodu
- metformin se vysazuje 48 hodin před plánovaným ukončením těhotenství, jinak na začátku porodu
- je-li během porodu nutná infuzní léčba, jejíž součástí je podání glukózy, je nutné do infuze přidat krátkodobě působící inzulin, kontrolovat glykémie a udržovat v rozmezí 5–8 mmol/l; po porodu se infuzní léčba ukončuje
- není-li u žen s GDM na dietě nebo metforminu v průběhu porodu podávána infuzní léčba s obsahem glukózy a inzulinu, monitorování glykémie není třeba
3.4.2. Intrapartální sledování u žen s GDM léčeným inzulinem
- do porodu léčba inzulinem probíhá beze změny
- pro riziko dekompenzace diabetu při lačnění jsou nutné pravidelné kontroly glykémií, zpravidla á 1–2 hodiny
- glykémie je udržována v rozmezí 5–8 mmol/l metodou podle zvyklostí pracoviště
- je-li během porodu nutná infuzní léčba, jejíž součástí je podání glukózy, je nutné do infuze přidat krátkodobě působící inzulin
- po porodu léčba subkutánním inzulinem již nepokračuje
- po obnovení perorálního příjmu se provádí u matky glykemický profil (čtyř - až šestibodový), v případě zvýšených hodnot je konzultován internista/diabetolog
3.5. Indukce plicní zralosti kortikoidy a tokolýza u těhotných s GDM
- beta sympatomimetika mohou prohlubovat inzulinovou rezistenci, a tak způsobovat hyperglykémii těhotné, stejně tak působí i kortikosteroidy
- tokolytikum atosiban nemá negativní vliv na metabolismus glukózy, a proto je jeho podání u žen s GDM preferováno
3.6. Poporodní období
- kojení je u žen s GDM podporováno
- léčba metforminem je při kojení kontraindikována
- pacientky s GDM zůstávají po porodu v dispenzarizaci praktického lékaře nebo diabetologa
4. DIABETOLOGICKÁ PÉČE O PACIENTKY S GDM [2]
4.1. Personální předpoklady
- péči o ženy s GDM poskytuje diabetolog
- diabetolog v perinatologickém nebo diabetologickém centru zajišťuje přednostně péči o ženy s GDM se zvýšeným rizikem
4.2. První návštěva v diabetologické poradně po zjištění diagnózy GDM
V diabetologické ambulanci je pacientka seznámena s povahou onemocnění, jeho riziky, léčbou a způsobem sledování.
Edukace má obsahovat následující informace:
- rizika GDM pro matku a plod
- rizika kouření (zejména v kombinaci s GDM)
- dietní doporučení, včetně vysvětlení nutnosti správného odhadu sacharidů v jídle
- význam pravidelné fyzické aktivity
- význam pravidelného selfmonitoringu glykémií
- význam kojení pro plod i snížení rizika následného rozvoje DM 2. typu u matky
K edukaci jsou k dispozici materiály Sekce diabetes a těhotenství ČDS ČLS JEP, včetně stránek www.tehotenskacukrovka.cz [20].
Pacientka je vybavena glukometrem a zaučena v jeho používání.
4.3. Léčba GDM
Základním léčebným opatřením u GDM je diabetická dieta a pravidelná přiměřená pohybová aktivita. Pouhá úprava životního stylu může až u 90 % žen stačit k docílení výborné kompenzace GDM. Léčba GDM vede ke snížení rizika těhotenských a perinatálních komplikací [6, 14].
4.3.1. Dieta
Diabetická dieta je individuálně nastavena podle pregestačního BMI, fyzické aktivity, váhového přírůstku ženy a glykemické odpovědi. Vhodná je strava s nízkým glykemickým indexem a glykemickou náloží [24], s důrazem na kvalitní přirozené potraviny. Redukční diety vhodné nejsou. Frekvenci jídel je vhodné individuálně nastavit, obvykle na 3–6 porcí denně.
Ze stravy by měly být vyloučeny rychle vstřebatelné sacharidy s vysokým glykemickým indexem (slazené potraviny, jídla i nápoje, sladkosti, džusy, pivo, smažené produkty, pufované výrobky atd.). Výrobky bohaté na škrob a chudé na vlákninu (z bílé mouky, bílé rýže a brambor) je vhodné nahrazovat zejména zeleninou, podle individuální tolerance také celozrnnými variantami a luštěninou. Ovoce je vhodné omezit na 1–2 kusy/hrsti denně. Přednost má méně sladké ovoce. Obsah sacharidů může tvořit méně než 45 % energetického příjmu – množství lze individuálně upravit za předpokladu dostatečného příjmu kvalitních bílkovin a tuků. Umělá sladidla nejsou v těhotenství doporučena z důvodu nedostatku informací o jejich bezpečnosti pro plod.
Tuky preferujeme v jejich přirozené formě. Vhodné jsou rostlinné (kvalitní oleje, ořechy, avokádo) i živočišné (tučné ryby, máslo, sádlo) zdroje. Nevhodné jsou průmyslově upravené rostlinné tuky (margariny, ztužené a částečně ztužené tuky, rafinované oleje) a uzeniny.
Důležitý je adekvátní příjem bílkovin (min. 1 g/kg tělesné hmotnosti + 6–10 g/den) s vysokou biologickou hodnotou (maso, ryby, vejce, mléčné výrobky).
Energetickou potřebu lze odhadnout podle BMI před těhotenstvím (s individuální úpravou podle přírůstku v těhotenství a fyzické aktivity):
- BMI pod 18,5 (podváha): 35–40 kcal/kg hmotnosti
- BMI 18,5–24,9 (normální hmotnost): 30–34 kcal/kg hmotnosti
- BMI 25–29,0 (nadváha): 25–29 kcal/kg hmotnosti
- BMI 30 a více (obezita): do 24 kcal/kg hmotnosti
Strava by měla obsahovat dostatek vlákniny (30 g/den), omega 3 mastných kyselin, vitaminů (kyselina listová, skupiny B a D) a minerálních látek (kalcium, magnezium, železo, jód).
Strava s vyloučením přidaných cukrů, omezením škrobů, umírněnou konzumací ovoce a dostatečným příjmem kvalitních tuků, bílkovin a zeleniny vede k lepší kompenzaci GDM a zajistí adekvátní výživu pro matku i plod bez nutnosti preventivní suplementace potravinovými doplňky.
4.3.2. Pohybová aktivita
Během fyziologicky probíhajícího těhotenství je doporučena středně intenzivní fyzická aktivita [12]. Vhodná je např. chůze, alespoň 30 minut denně. Během cvičení je nutné vyhnout se nárazům, nestabilitě a riziku pádu. Druh i intenzita fyzické aktivity mají být v souladu s doporučením gynekologa-porodníka.
4.3.3. Farmakoterapie
Indikací k zahájení farmakoterapie jsou opakované nálezy glykémie vyšší než doporučené hodnoty (viz 4.4.1), alespoň třikrát ve vyšetřovaných glykemických profilech.
Glykovaný hemoglobin (HbA1c) je v těhotenství méně spolehlivým ukazatelem kompenzace. Zejména při sideropenické anémii, která je v těhotenství častá, mohou být jeho hodnoty falešně vyšší. Zvýšený HbA1c však může odhalit nedodržování režimu nezachyceného v glykemických profilech.
Před zahájením farmakoterapie musí být vyloučeny předchozí dietní chyby. Při indikaci farmakoterapie se zohledňují rezervy v dietních opatřeních, stáří těhotenství a růst plodu.
Předčasné zahájení inzulinoterapie zhoršuje inzulinovou rezistenci, vede k vyšším hmotnostním přírůstkům ženy a nadměrné výživě plodu.
4.3.3.1. Metformin
Metformin je bezpečnou léčbou GDM [10, 18]. Léčba se zahajuje dávkou 500 mg večer, kterou lze po několika dnech podle odpovědi zvýšit. Pro riziko dyspeptických potíží je vhodná postupná titrace jeho dávky. Maximální denní dávka metforminu je 3000 mg, u formy XR 2000 mg, zpravidla rozdělená do 2–3 dílčích dávek.
U více než 40 % léčených žen bývá nutné přidání inzulinu. Při nutnosti přidání inzulinu je vhodné v léčbě metforminem pokračovat, neboť může snížit potřebu dávek inzulinu až o třetinu.
Metformin je kromě obvyklých kontraindikací uvedených v SPC u těhotných kontraindikován také při preeklampsii, závažnější gestační nefropatii a hepatopatii.
Léčbu metforminem ukončujeme 48 hodin před plánovaným císařským řezem, v ostatních případech v den porodu. Při kojení je metformin kontraindikován.
4.3.3.2. Inzulin
K léčbě GDM používáme humánní inzulin nebo analoga inzulinu. Samotné zahájení léčby inzulinem není důvodem k hospitalizaci. Režimy léčby inzulinem jsou individuální podle potřeby konkrétní pacientky (jedna a více dávek krátkodobého prandiálního inzulinu, samostatné podání bazálního inzulinu, intenzifikovaný inzulinový režim atd.). Po porodu je léčba inzulinem ukončena (viz 3.4.).
4.4. Cíle léčby GDM
Cíle léčby gestačního diabetu jsou (podrobně viz 4.4.1.–3.):
- fyziologické hladiny glykémií
- optimální hmotnostní přírůstky matky
- fyziologický růst plodu
4.4.1. Selfmonitoring glykémie
Po dobu těhotenství se doporučuje pacientku vybavit glukometrem.
U GDM léčeného dietou nebo metforminem se kontrola glykémie provádí formou 4bodového glykemického profilu – je zvolena jedna ze dvou možností měření glykemického profilu:
- glykémie ráno nalačno a 1 hodinu po hlavních jídlech (tj. po snídani, po obědě a po první večeři) nebo
- glykémie ráno nalačno a 2 hodiny po hlavních jídlech
Zpočátku je vhodné glykemický profil provádět denně, při glykémiích dosahujících cílových hodnot lze frekvenci selfmonitoringu individuálně upravit (minimum je glykemický profil jednou týdně).
U GDM léčeného inzulinem je doporučeno selfmonitoring glykémií provádět denně, podle potřeby 4–8 měření.

4.4.2. Hmotnostní přírůstky matky
Pacientky si váhu kontrolují samy doma jedmou týdně v ranních hodinách nalačno. V prvních týdnech po změně stravovacích návyků může dojít k redukci tělesné hmotnosti o 1–2 kg, což nepředstavuje zdravotní riziko.
U obézních žen nedosažení minimálního hmotnostního přírůstku v těhotenství, ani malý úbytek tělesné hmotnosti nepředstavuje riziko pro plod.

4.4.3. Růst plodu
Diabetolog se má zajímat o výsledek vyšetření plodu ultrazvukem s vědomím, že přesnost měření hmotnosti plodu je technicky limitována. Akcelerace růstu plodu zachycená při vyšetření ultrazvukem je jen podpůrnou informací pro farmakologickou léčbu, rozhodující jsou výsledky glykemických profilů.
4.5. Pravidelné diabetologické kontroly
Intervaly ambulantních kontrol upravuje diabetolog individuálně podle potřeby, hodnot a stability glykémií, compliance pacientky, stáří těhotenství, obvykle po 2–4 týdnech [6]. V mezidobí je vhodná možnost konzultace glykemických profilů podle potřeby.
Při každé ambulantní kontrole je provedeno:
- měření krevního tlaku
- měření tělesné hmotnosti
- vyšetření přítomnosti otoků
- zhodnocení přírůstků tělesné hmotnosti těhotné
- provedení rozboru glykemických profilů a jídelníčku (kontrola deníčku glykémii, event. stažení dat z glukometru)
V případě záchytu hypertenze je nutné vyšetřit moč na přítomnost bílkoviny a v případě pozitivního výsledku pacientku odeslat k hospitalizaci. V individuálních případech je vhodné doporučit domácí kontrolu krevního tlaku. Důvodem hospitalizace je také zjištění závažné hypertenze s hodnotami krevního tlaku 160/110 a výše.
Podle potřeby je poskytnuta reedukace úpravy životosprávy, případně zahájena farmakoterapie.
Kontroly ketolátek v moči u GDM nejsou nutné. Těhotenská ketóza je fyziologická a nepředstavuje (na rozdíl od ketoacidózy) riziko pro matku ani plod.
4.6. Laboratorní vyšetření
Po stanovení diagnózy GDM:
- HbA1c (individuálně zvážit jeho kontroly jednou měsíčně, event. před porodem), norma je do 40 mmol/mol a zvýšená hodnota může svědčit pro pozdní záchyt GDM
- kreatinin, jaterní testy
- screening tyreopatie: TSH, aTPO před 32. týdnem těhotenství (fyziologické rozmezí TSH v I. trimestru: 0,1–2,5, v II. trimestru: 0,2–3,0, v III. trimestru: 0,3–3,0 mIU/ml)
4.7. Sledování po porodu
Po porodu se doporučuje racionální strava, zejména s ohledem na potřebu kojení. Vhodná je pravidelná fyzická aktivita (pětkrát týdně 30–45 min, stačí rychlá chůze) [13].
Pro vysoké riziko manifestace DM v dalším průběhu života (30–60 %) má být každá žena s anamnézou GDM dispenzarizována praktickým lékařem nebo diabetologem. Nejvyšší pravděpodobnost manifestace DM je prvních pět let po porodu. Prediktory pro manifestaci trvalého DM jsou: GDM s vyšší glykémií nalačno, s potřebou inzulinoterapie, vyšší BMI před těhotenstvím i během těhotenství a pozitivní rodinná anamnéza pro DM. Jedná se hlavně o manifestaci DM 2. typu, méně často DM 1. typu. Kojení snižuje riziko následného rozvoje DM 2. typu u matky i dítěte [23].
Za 3–6 měsíců po porodu je indikováno provedení kontrolního oGTT. V případě plného kojení je test vhodné odložit do doby, než bude možné jeho provedení bez kojení bezprostředně před testem a během něj. GDM v anamnéze řadíme do stavů rizikových z hlediska rozvoje diabetu, a proto je potřeba provádět další screening DM jednou za rok. Screening zahrnuje buď současné stanovení glykémie na lačno standardní metodou a HbA1c, nebo OGTT.
Péče o ženy se zjištěnou zvýšenou glykémií nalačno (glykémie 5,6–6,9 mmol/l) a/nebo poruchou glukózové tolerance (glykémie ve 120. min. oGTT 7,9–11,0 mmol/l) po porodu se řídí Doporučeným postupem péče o nemocné s prediabetem ČDS a ČIS ČLS JEP.
5. NEONATOLOGICKÁ PÉČE O DONOŠENÉ A LEHCE NEZRALÉ NOVOROZENCE MATEK S GDM
5.1. Úvod
Zásady neonatologické péče o novorozence matek s GDM (MKN: P70.0) jsou stejné jako o novorozence matek s jiným typem DM. Na rozdíl od pregestačně vzniklého diabetu se u této diagnózy nesetkáváme s diabetickou embryopatií, ale s různě klinicky a laboratorně vyjádřenou diabetickou fetopatií novorozence. Postnatální adaptace je ve zvýšené míře kompromitována, jedná se tedy o jasně definovanou rizikovou populaci. Intenzita jednotlivých symptomů u novorozence je odvislá jak od délky trvání, tak kvality kompenzace GDM. Prognosticky je nepříznivá nejen dlouhodobá hyperglykémie matky, ale i významné kolísání glykémie. Tento doporučený postup se netýká novorozenců žen s GDM s nízkým rizikem, které jsou dobře kompenzovány na dietě, nemají farmakoterapii a mají sonograficky verifikované eutrofické plody. U těchto novorozenců není nutná specializovaná postnatální péče.
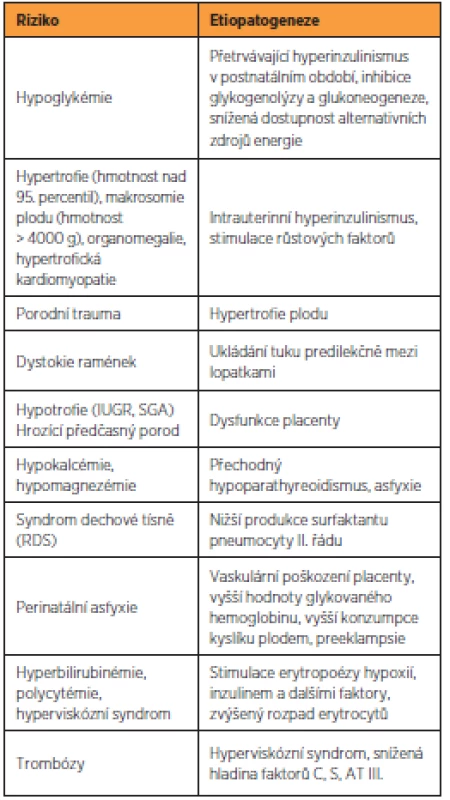
5.2. Rizika
V tabulce 1 jsou uvedena nejdůležitější perinatální rizika a jejich etiopatogeneze. Je patrné, že se jednotlivé faktory prolínají a navzájem na sebe navazují [15].
5.3. Definice hypoglykémie
Hranice hypoglykémie není u novorozenců jednoznačně určena především z důvodu nehomogennosti této skupiny (gestační a postnatální věk) a možné přítomnosti rizikových faktorů (hypoxie, stav trofiky, hyperglykémie matky). Je nutné respektovat vývoj glykémie u fyziologických novorozenců v prvních dvou hodinách po porodu, která klesá přechodně až na hodnoty 1,7 mmol/l, přitom jsou tito novorozenci asymptomatičtí, s normální poporodní adaptací a jejich glykémie se při adekvátním příjmu stravy normalizuje do 12 hodin. Předpokládá se, že tato „fyziologická“ hypoglykémie je součástí postnatálního adaptačního procesu. Hodnoty glykémie, které by vedly k akutnímu nebo chronickému neurologickému poškození nejsou stanoveny na podkladě evidence-based medicine. Tyto limity jsou stanoveny empiricky a v ČR mají ústavní nebo regionální platnost a většinou se vztahují k zahájení léčby [26].
Pro definici hypoglykémie a její léčbu můžeme použít zjednodušené, modifikované schéma American Academy of Pediatrics pro lehce nezralé a donošené novorozence (Committee on Fetus and Newborn, 2011) s hodnotami glykémie < 1,5 mmol/l v prvních 4 hodinách života, < 2,2 mmol/l ve věku 4–24 hod., < 2,6 mmol/l ve věku více než 24 hod.
5.4. Laboratoř
V preanalytické fázi je třeba respektovat, že glykémie klesá v závislost na čase (nepřímo úměrně době skladování vzorku). Tento pokles je způsoben konzumpcí glukózy erytrocyty (při pokojové teplotě může dojít k poklesu až o 1 mmol/l/1 hod. v závislosti na hematokritu). Tento artefakt je eliminován při použití glykolytických inhibitorů ve zkumavce. V analytické fázi je třeba mít na paměti rozdíl hodnot glykémie v séru a v krvi (v séru může být vyšší o 10–18 %), proto je doporučeno vyšetření glykémie z plazmy. Při použití bed-side glukometrů se sice vyhneme časové prodlevě, ale je třeba zvolit pouze validovaný glukometr zařazený do režimu POCT (point of care testing) z důvodu nejen odborných, ale i forenzních. Nevalidovaný glukometr může dávat při nízkých glykémiích zcela zkreslené výsledky, proto je nutné odebrat krev na kontrolní statimové vyšetření certifikovaným přístrojem, pak zahájit léčbu hypoglykémie a následně upravit podle výsledku z laboratoře.
V budoucnu je nadějné využití metody kontinuálního monitorování koncentrace glukózy v reálném čase u rizikových novorozenců(RT-CGMS). Nevýhodou současných senzorů je měření koncentrace glukózy v intersticiu. V důsledku ekvilibrace intra/extra vaskulárního prostoru dochází k časovému opoždění oproti glykémii.
5.5. Klinické projevy
Klinické projevy hypoglykémie jsou nespecifické (mohou se vyskytovat i při jiných závažných onemocněních novorozence) a obsahují širokou škálu lokálních i generalizovaných symptomů, pramenících především z neuroglykopenie, kardiopulmonální nestability a aktivace autonomního nervového systému. Do klinického obrazu typicky spadá: dráždivost, excesivní Moroův reflex, bledost až cyanóza, hypotonie, záškuby až křeče, apnoické pauzy, tachypnoe, grunting, slabý nebo vysoce laděný pláč, letargie, chabé sání, při těžké a dlouhodobé hypoglykémii kóma. Často ale bývá hypoglykémie klinicky asymptomatická (pokud se nejedná o extrémní hodnoty).
5.6. Prevence/léčba hypoglykémie
V prevenci a léčbě hypoglykémie se využívá strava, při léčbě pak i.v. podání glukózy.
Strava: je doporučeno časné podání stravy do 1 hod. (optimálně za 30 min.) po porodu a dále krmení po 2–3 hodinách. Jednoznačně je před formulovaným mlékem preferováno kojení/čerstvé mateřské mléko, protože novorozenci krmeni mateřským mlékem mají vyšší produkci ketolátek a lépe tolerují hypoglykémii.
Intravenózní léčba glukózou zahrnuje jednak „minibolus“ glukózy, následovaný kontinuální i.v. infuzí. Cílem i.v. léčby je dosáhnout glykémie v rozmezí 2,6–3,0 mmol/l. Další zvyšování glykémie vede k nežádoucí stimulaci produkce inzulinu.
Minibolus glukózy: i.v. podání 200 mg glukózy/kg, doporučená je koncentrace 10 % glukózy, tj. objem 2 ml/kg podaný během jedné minuty.
Kontinuální i.v. infuze glukózy: 5–8 mg/kg/min, resp. 7–12 g/kg/den, tj. 10% glukóza v dávce 80–100 ml/kg/den, další zvyšování objemu infuze první den života není doporučeno. Při nutnosti použít koncentrovanější glukózu (> 12,5%) je indikován centrální žilní vstup. Cílem je udržet glykémii ≥ 2,6 mmol/l.
5.7. Doporučený algoritmus vyšetření a léčby
Screening hypoglykémie:
- 30 minut po prvním podání stravy, tj. 1–2 hodiny po porodu
- další screening hypoglykémie před podáním další dávky stravy (za 2–3 hod)
- při dobré toleranci stravy a normoglykémii další screening za 6 a 12 hodin před podáním stravy
- při dobré toleranci stravy a normoglykémii další screening není nutný
Další vyšetření glykémie:
- kdykoliv u všech novorozenců matek s GDM, kteří mají klinickou symptomatologii
- při hypoglykémii zachycené při screeningu a zahájené i.v. léčbě, odebírat vždy před podáním stravy
Algoritmus léčby:
- okamžitě při symptomatické hypoglykémii < 2,6 mmol/l: minibolus a kontinuálně i.v. glukóza, kontrola glykémie za 1 hod.
- okamžitě při hypoglykémii < 1,0 mmol/l bez ohledu na věk a symptomatologii: minibolus a kontinuálně i.v. glukóza, kontrola glykémie za 1 hod.
- v prvních 4 hodinách života asymptomatická hypoglykémie (< 1,5 mmol/l): strava, kontrola glykémie za 1 hodinu, pokud nedojde k vzestupu, pak i.v. léčba. Další kontroly glykémie vždy před podáním stravy. Pokud stravu netoleruje, pak je nutná kontrola glykémie po 3 hodinách
- ve věku 4–24 hod. hypoglykémie < 2,2 mmol/l: podat stravu, pokud při kontrole za 1 hod. glykémie nestoupne, tak i.v. léčba. Sledování glykémie stejně jako v bodě 3
- přerušení léčby: při toleranci stravy a glykémii před podáním stravy ≥ 2,6 mmol/l postupně (během 24 hod.) snižovat i.v. přívod glukózy. Kontrola glykémie po 6 hodinách. Při normoglykémii po 24 hod. možno i.v. léčbu přerušit
5.8. Další vyšetření
Při stanovení hypoglykémie je vhodné vyšetřit laboratorní markery infekce, ABR, iontogram včetně Ca2+ a Mg, vyloučit polyglobulii.
Při přetrvávající hypoglykémii je třeba vyloučit koincidenci s jinými chorobami: dědičné poruchy metabolismu (např. galaktosémie, organické acidurie), adrenální hyperplazie, jiný původ hyperinzulinismu (Beckwithův-Wiedemanův syndrom). Echokardiografie je vhodná u hypertrofických plodů. Pokud je prokázána hypetrofická kardiomyopatie s oběhovou deteriorací, je v léčbě doporučeno používat betablokátory, protože inotropní podpora může zhoršit obstrukci výtokového traktu.
Novorozenci s refrakterní hypoglykémií či dalšími závažnými komorbiditami jsou indikováni k překladu na vyšší pracoviště.
5.9. Sledování po propuštění
Novorozenci matek s GDM by pro riziko pozdní hypoglykémie (za 1–2 týdny) měli být po propuštění z porodnice intenzivně sledováni praktickým lékařem pro děti a dorost (PLDD). Vzhledem k vyšším rizikům i v pozdějším vývoji je vhodná dispenzarizace. Pokud byla přítomna neurologická symptomatologie, pak též sledování dětským neurologem. Samozřejmostí je pečlivá edukace všech matek s GDM.
5.10. Prognóza
U dětí matek s GDM jsou morfologické projevy přechodné a v průběhu času (měsíce) dochází k jejich vymizení. Rizika z pohledu dlouhodobého neurologického vývoje těchto novorozenců jsou zvýšená (zvláště pokud dojde k těžké nebo dlouhodobé hypoglykémii) [16]. Jsou popsány neuropsychické odchylky nejrůznějšího typu, v dospělosti pak mají větší riziko metabolického syndromu (obezity, kardiovaskulárních a cerebrovaskulárních chorob a diabetu) [4, 22].
ZÁVĚR
Neléčený gestační diabetes může vést k celé řadě krátkodobých i dlouhodobých komplikací. Většině z nich lze účinně předejít včasným záchytem a dostatečnou léčbou GDM. Péče o těhotné s gestačním diabetem a jejich novorozence vyžaduje koordinovaný postup gynekologa, diabetologa a neonatologa. Věříme, že komplexní doporučený postup přispěje ke zlepšení záchytu a optimalizaci léčby této významné těhotenské komplikace, která má zásadní dopad na zdraví budoucích generací.
Práce je věnována nedávno zesnulé MUDr. Kateřině Andělové, která svou profesní dráhu zasvětila péči o těhotné ženy s gestačním diabetem. Její dlouholeté zkušenosti byly cenným přínosem při tvorbě těchto doporučených postupů.
Práce byla podpořena grantovými projekty NV 15-27630A, NV 17-30528A.
MUDr. Hana Krejčí, Ph.D.
Gynekologicko-porodnická klinika
1. LF UK a VFN
Apolinářská 18
128 08 Praha 2
e-mail: hana.krejci@vfn.cz
Korespondující autor:
prof. MUDr. Marek Ľubušký, Ph.D., MHA
Porodnicko-gynekologická klinika
LF UP a FNOL
I. P. Pavlova 6
775 20 Olomouc
e-mail: marek@lubusky.com
Zdroje
1. American Diabetes Association. Classification and diagnosis of Diabetes. Diabetes Care, 2017, 40, Suppl. 1, p. S11–S24.
2. Andělová, K., Anderlová, K., Bláha, J., et al. Gestační diabetes mellitus. Doporučený postup screeningu, gynekologické, perinatologické, diabetologické a neonatologické péče 2017. http://www.diab.cz/dokumenty/DP_GDM_2017.pdf
3. Andělová, K., Anderlová, K., Čechurová, D., et al. Gestační diabetes mellitus – doporučený postup. Čes Gynek, 2017, 82, s. 79–81.
4. Clausen, TD., Mathiesen, ER., Hansen, T., et al. Overweight and the metabolic syndrome in adult offspring of women with diet-treated gestational diabetes mellitus or type 1 diabetes. J Clin Endocrinol Metab, 2009, 94, p. 2464–2470.
5. Committee on Fetus and Newborn, Adamkin, D. H. Postnatal glucose homeostasis in late-preterm and term infants. Pediatrics, 2011, 127, p. 575–579.
6. Crowther, CA., Hiller, JE., Moss, JR., et al. Effect of treatment of gestational diabetes mellitus on pregnancy outcomes. N Engl J Med, 2005, 352, p. 2477–2486.
7. Černý, M. Neonatologická péče o donošené a lehce nezralé novorozence matek s GDM. http://www.neonatology.cz/upload/www.neonatology.cz/Legislativa/Postupy/gdm.pdf
8. Černý, M., Tabery, K., Štechová, K., et al. Dítě matky s gestačním diabetem (GDM) – neonatologická problematika. Neonatologické listy, 2016, 22, s. 28–29.
9. Friedecký, B., Kratochvíla, J., Springer, D., et al. Diabetes mellitus – laboratorní diagnostika a sledování stavu pacientů. Klin Biochem Metab, 2016, 24(45), s. 39–50.
10. Holt, RIG., Lambert, KD. The use of oral hypoglycaemic agents in pregnancy. Diabet Med, 2013, 31(3), p. 282–291.
11. International Assotiation of Diabetes and Pregnancy Study Groups Recommendations on the Diagnosis and Classification of Hyperglycemia in Pregnancy. Diabetes Care, 2010, 33, p. 676–682.
12. Klebanoff, MA., Shiono, PH., Carey, JC. The effect of physical activity during pregnancy on preterm delivery and birth weight. Am J Obstet Gyn, 1990, 163, p. 1450–1456.
13. Kleinberger, JW., Maloney, KA., Pollin, TI. The genetic architecture of diabetes in pregnancy: implications for clinical practise. Am J Perinatol, 2016, 33, p. 1319–1326.
14. Landon, MB., Spong, CY., Thom, E., et al. A Multicenter, Randomized Trial of Treatment for Mild Gestational Diabetes. N Engl J Med, 2009, 361, p. 1339–1348.
15. Mitanchez, D., Yzydorczyk, C., Simeoni, U. What neonatal complications should the pediatrican be aware of in case of maternal gestational diabetes? World J Diabetes, 2015, 6, p. 734–743.
16. Nahum Sacks, K., Friger, M., Shoham-Vardi, I., et al. Prenatal exposure to gestational diabetes mellitus as an independent risk factor for long-term neuropsychiatric morbidity of the offspring. Am J Obstet Gynecol, 2016, 215(3), p. 380.e1–7.
17. National Institute of Diabetes and Digestive and Kidney Diseases. Diabetes Prevention Program. http://diabetes.niddk.nih.gov/dm/pubs/preventionprogram/.
18. Nicholson, W., Bolen, S., Witkop, CT., et al. Benefits and risks of oral diabetes agents compared with insulin in women with gestational diabetes: a systematic review. Obstet Gynecol, 2009, 113, p. 193–205.
19. Perušičová, J., Pelikánová, T., Škrha, J., et al. Doporučený postup péče o nemocné s prediabetem. DMEV, 2012, 15, s. 20–22.
20. Sekce diabetes a těhotenství ČDS ČLS JEP. http://www.diab.cz/diabetes-a-tehotenstvi.
21. Štechová, K., a kol. Dítě diabetické matky: komplexní pohled na diabetes a těhotenství. 1. ed. Semily: GEUM, 2014, 228 s.
22. Tabery, K., Černý, M., Zoban, P., et al. Současný pohled na problematiku neonatální hypoglykémie. Diabetes, metabolismus, endokrinologie a výživa, 2016, 3, s. 111–118.
23. Taylor, JS., Kacmar, JE., Nothnagle, M., Lawrence, RA. A systematic review of the literature associating breastfeeding with type 2 diabetes and gestational diabetes. J Am Coll Nutr, 2005, 24(5), p. 320–326.
24. Viana, LV., Gross, JL., Azevedo, MJ. Dietary intervention in patients with gestational diabetes mellitus: a systematic review and meta-analysis of randomized clinical trials on maternal and newborn outcomes. Diabetes Care, 2014, 37(12), p. 3345–3355.
25. WHO 2013. Diagnostic Criteria and Classification of Hyperglycaemia First Detected in Pregnancy. http://apps.who.int/iris/bitstream/10665/85975/1/WHO_NMH_MND_13.2_eng.pdf.
26. Zach, J. Hypoglykemie. In: Straňák, Z., Janota, J. Neonatologie. 2. ed. Praha: Mladá fronta, 2015, s. 202–207.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2018 Číslo 5
-
Všechny články tohoto čísla
- Faktory ovlivňující sérovou hladinu anti-Müllerian hormonu
- Hladina hCG po embryotransferu jako prognostický ukazatel fyziologického těhotenství
- Vyšší věk matky – rizikový faktor pro nízkou porodní váhu
- Efekt cerkláže na délku děložní hrdla a vliv změn délky hrdla na prognózu těhotenství
- Úskalí screeningu gestačního diabetu v České republice – průzkum mezi pacienty
- Opakovaná děložní intrapartální ruptura po endoskopické operaci hluboké endometriózy rektovaginálního septa a močového měchýře
- Poruchy příjmu potravy v těhotenství
- Faktory ovplyvňujúce vznik sarkómov maternice a možnosti ich klinickej diagnostiky
- Vaginální mikrobiom
- Vliv polychlorovaných bifenylů a organochlorovaných pesticidů na lidskou reprodukci
- Pánevní aktinomykóza a IUD
- Screening a diagnostika gestačného diabetes mellitus
- Gestační diabetes mellitus Mezioborová spolupráce
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Hladina hCG po embryotransferu jako prognostický ukazatel fyziologického těhotenství
- Vaginální mikrobiom
- Faktory ovlivňující sérovou hladinu anti-Müllerian hormonu
- Pánevní aktinomykóza a IUD


