Závažná ruptura jater v rámci HELLP syndromu
Severe hepatic rupture in HELLP syndrome
Objective: To describe the multidisciplinary approach that led to the successful management of severe hepatic rupture in HELLP syndrome at 35 weeks of gestation. Case report: The clinical course and management procedure of a 34-year-old female patient with ruptured liver due to HELLP syndrome, who was admitted with symptoms lasting about 4 hours (pain in the right hypochondrium, nausea, vomiting, flashes before the eyes) are described in the form of a case report. An acute caesarean section was performed, during which a rupture of the subcapsular hematoma of the liver was diagnosed. Subsequently, the patient developed hemorrhagic shock and coagulopathy with the need for repeated surgical revisions of bleeding from the rupture of the liver. Conclusion: Subcapsular hematoma rupture is a rare but serious complication of HELLP syndrome. This case shows the importance of early diagnosis and prompt termination of pregnancy in the shortest possible time in pregnancy after 34 weeks. The most fundamental factor that influenced the patient‘s outcome and morbidity was the management of multidisciplinary cooperation and the correct timing of individual steps.
Keywords:
HELLP syndrome – preeclampsia – rupture of subcapsular hematoma of the liver
Authors:
H. Y. Nghiemová
; M. Mojhová
; Michal Zikán
Authors‘ workplace:
Gynekologicko-porodnická klinika 1. LF UK a FN Bulovka, Praha
Published in:
Ceska Gynekol 2023; 88(2): 100-105
Category:
Case Report
doi:
https://doi.org/10.48095/cccg2023100
Overview
Cíl: Popsat multioborový přístup, který vedl k úspěšnému zvládnutí závažné ruptury jater v rámci HELLP syndromu v 35. týdnu těhotenství. Kazuistika: Popis průběhu a postupu managementu u pacientky s rupturou jater při HELLP syndromu u 34leté pacientky, která byla přijata pro příznaky trvající cca 4 hod (bolesti v pravém podžebří, nauzea, zvracení, mžitky před očima). Byl proveden akutní císařský řez, při němž byla diagnostikována ruptura subkapsulárního hematomu jater. Následně se u pacientky rozvinul hemoragický šok a koagulopatie s nutností opakovaných operačních revizí krvácení z ruptury jater. Závěr: Ruptura subkapsulárního hematomu je vzácná, ale závažná komplikace HELLP syndromu. Tento případ ukazuje na důležitost včasné diagnostiky a promptní ukončení těhotenství v co nejkratším možném čase u těhotenství po 34. týdnu. Nejzásadnějším faktorem, který ovlivnil výsledný outcome a morbiditu pacientky, byl management multioborové spolupráce a správný timing jednotlivých kroků.
Klíčová slova:
HELLP syndrom – preeklampsie – ruptura subkapsulárního hematomu jater
Úvod
HELLP syndrom je jednou z nejzávažnějších komplikací v těhotenství. Název poprvé použil Weinstein v roce 1982 a odvíjí se od laboratorního nálezu hemolýzy (H – hemolysis), elevace jaterních testů (EL – elevated liver enzymes) a trombocytopenie (LP – low platelet count). Jedná se o vážný stav, který je vázán na těhotenství a incidence se variabilně pohybuje okolo 0,2–7,6 případů na 1 000 porodů [1]. Více než 90 % případů se rozvíjí v období před porodem, nejčastěji mezi 27. a 37. týdnem těhotenství. Zbylých 10 % všech případů se klinicky manifestuje po porodu v časném postpartálním období (24–48 hod) [2].
Etiopatogeneze HELLP syndromu není doposud plně objasněna a je stále předmětem zkoumání. Pravděpodobně hlavním patofyziologickým jevem, stejně jako u preeklampsie, je insuficientní trofoblastická invaze mateřských spirálních arterií. Následkem je snížená uteroplacentární cirkulace s ischemií placenty. Zároveň dochází k uvolnění volných radikálů, oxidovaných lipidů, cytokinů a vaskulárního endotelového růstového faktoru 1 (VEGF-1) do mateřské cirkulace [3]. Tyto faktory kromě endotelové dysfunkce způsobují také aktivaci a diferenciaci imunitního systému [4]. Významnou roli hraje dysbalance antiangiogenních a angiogenních faktorů. Mezi hlavní faktory podporující angiogenezi řadíme placentární růstový faktor (PlGF – placental growth factor), vaskulární endotelový růstový faktor (VEGF – vascular endothelial growth factor) a transformující růstový faktor b (TGFb – transforming growth factor b). Zástupci antiangiogenních faktorů jsou solubilní fms-like tyrozinkináza 1 (sFlt-1) a solubilní endoglin (sEng). V případě preeklampsie a HELLP syndromu dochází ke snížení plazmatických hladin volných proangiogenních faktorů vedoucích později k endoteliální dysfunkci a ke klinickým obrazům preeklampsie a HELLP syndromu. Mezi další hypotézy vzniku HELLP syndromu patří např. imunologická maladaptace, která je založena na podkladě abnormální mateřské imunitní odpovědi na fetální antigeny otcovského původu [2,4–8].
Ke stanovení diagnózy je nutné krom klinických příznaků vyšetřit určité laboratorní parametry. V současné době existují dvě klasifikace, Tennessee a Mississip - pi. Detailnější a v praxi častěji používaná je klasifikace Mississippi, která rozděluje HELLP syndrom do tří tříd dle závažnosti (tab. 1). Ačkoli jsou diagnostická kritéria dle klasifikace Tennessee a Mississippi jasně daná, nemusí závažnost stavu vždy korelovat s počtem trombocytů ani s hladinou transamináz [9]. Vedle absolutních hodnot je považována za významnou známku progrese také dynamika změn laboratorních hodnot [2].
Tab. 1. Diagnostic criteria of HELLP syndrome [21].
![Diagnostická kritéria HELLP syndromu [21].<br>
Tab. 1. Diagnostic criteria of HELLP syndrome [21].](https://www.cs-gynekologie.cz/media/cache/resolve/media_object_image_small/media/image_pdf/937fe062e73441e59c26f2d79c50bf31.jpg)
V laboratorním nálezu se tedy soustředíme na hodnoty značící hemolýzu (elevace laktátdehydrogenázy, výskyt schistocystů, elevace haptoglobinu, snížený hemoglobin, leukocytóza), poškození jaterního parenchymu (elevace transamináz), známky konsumpce trombocytů (trombocytopenie) a posun koagulačních časů, který může vyústit v diseminovanou intravaskulární koagulopatii (DIC).
V popředí klinického obrazu stojí bolesti epigastria či pravého podžebří asociované s distenzí pouzdra jater subkapsulárním hematomem. Dalšími typickými příznaky bývají cefalea, poruchy visu, nauzea se zvracením. Tyto klinické příznaky obvykle lépe predikují tíži onemocnění než laboratorní hodnoty trombocytopenie či elevace transamináz [10,11]. U části pacientek v pokročilé fázi se rozvinou příznaky stejné jako při preeklampsii (hypertenze, proteinurie a otoky). Onemocnění ale může probíhat i bez jakýchkoli příznaků [2].
Syndrom HELLP může být komplikován rozvojem DIC či subkapsulárním hematomem a rupturou jater. Kauzální terapií syndromu HELLP je ukončení těhotenství v co nejkratším časovém intervalu od stanovení diagnózy, pokud je pacientka stabilizovaná (či po úpravě počtu krevních destiček, koagulopatie) a po zajištění krevních náhrad. U těhotenství nižších než 34 týdnů a při dobrém klinickém stavu je možné podat kortikoidy a vyčkat po dobu nejnutnější v rámci maturace plic plodu [2].
V rámci diferenciální diagnostiky je potřeba myslet mimo jiné na trombotické mikroangiopatie (aHUS – atypický hemolyticko-uremický syndrom, HUS – hemolyticko-uremický syndrom, TTP – trombotická trombocytopenická purpura, akutní těhotenská steatóza jater). Klinicky a laboratorně nejpodobnější trombotická mikroangiopatie HELLP syndromu je aHUS. Typický pro aHUS je zhoršující se laboratorní i klinický nález se známkami DIC nereagující na klasickou léčbu HELLP syndromu (nedochází ke zlepšení laboratorních a klinických příznaků do 48–72 hod po porodu). Diagnóza aHUS je stanovena až po vyloučení jiných trombotických mikroangiopatií, především TTP a HUS. Neprokazujeme tedy ani snížení aktivity ADAMTS13, ani není přítomen shiga-toxin v séru. Aktivity ADAMTS13 se musí stanovit před podáním krevních derivátů. Základní léčebnou metodou je plazmaferéza. Nedojde-li po plazmaferéze ke zlepšení laboratorního a klinického obrazu, podává se monoklonální protilátka proti C5 složce komplementu, eculizumab [12,13].
Vlastní pozorování
Pacientkou byla žena ve věku 34 let, primigravida. Přijata v těhotenství 35+0 pro bolesti v pravém podžebří, zvracela a necítila se dobře, měla mžitky před očima. Příznaky doma trvaly cca 4 hod.
V těhotenství byla sledována pro gestační diabetes na dietě. Při ultrazvukovém screeningu ve 13. týdnu těhotenství bylo zjištěno vyšší riziko preeklampsie. Užívala kyselinu acetylsalicylovou 150 mg 1krát denně. Pohyby plodu po příchodu na porodní sál cítila, nestěžovala si na otoky dolních končetin, nekrvácela, neudávala ani pravidelné kontrakce. Objektivně byla plně orientovaná, spolupracující, normotenzní, tepová frekvence byla 70/min, neměla otoky dolních končetin, děloha neprokazovala známky děložní činnosti. Kardiotokografický záznam plodu byl popsán jako suspektní s bazální frekvencí 155 tepů/min a s redukovanou variabilitou. Vaginální nález byl nezralý. Ultrazvukové vyšetření potvrdilo vitální eutrofický plod (2 500 g) v poloze podélné hlavičkou s normálním množstvím plodové vody a placentou na přední stěně bez známek odlučování. Pacientka byla přijata k observaci a k vyloučení preeklampsie.
V laboratorním nálezu při příjmu dominovala elevace transamináz (ALT – alaninaminotransferáza 24,47 μkat/l, AST – aspartátaminotransferáza 22,75 μkat/l), pokles trombocytů (109 × 109/l), leukocytóza (40,0 × 109/l) a silně pozitivní D-dimery (4,0 mg/l) (graf 1, 2). Nebyla zjištěna proteinurie (ACR – poměr albumin/kreatinin 20,3 g/mol) ani závažná anemie (Hb – hemoglobin 126 g/l). Koagulační časy byly v normě.
Graph 1. Elevated liver enzymes.

Graph 2. Dynamics of changes in the number of leukocytes and platelets.

Pacientka byla toho času hemodynamicky stabilní, klinicky bez obtíží a vzhledem k provozu na porodním sále bylo rozhodnuto o konzervativním postupu a observaci. Byla naordinována infuze s MgSO4 a odběry kontrolních laboratorních hodnot s odstupem 6 hod. Po 3 hod pacientka zvracela, opět udávala bolesti v podžebří, na posteli kolabovala. Bylo indikováno okamžité ukončení těhotenství císařským řezem.
Při průniku do dutiny břišní byla patrna koagula a krev. Následovalo okamžité vybavení plodu ženského pohlaví 2 140 g, Apgar skóre 8-8-9. Pro známky krvácení z jater byl přivolán chirurg. Dále bylo přistoupeno k horní střední laparotomii, kde byl nalezen rozsáhlý defekt pouzdra jater na přední ploše pravého laloku po ruptuře subkapsulárního hematomu, který difuzně krvácel. Játra byla křehká, pouzdro se při manipulaci dále trhalo. Zástava krvácení pro projevy poruchy koagulace a plošné poranění pouzdra jater toho času nebyla možná, proto byla provedena tamponáda 11 rouškami. Pacientka byla po operaci s krevní ztrátou 2 000 ml přeložena na anesteziologicko-resuscitační oddělení FN Bulovka.
Na oddělení anesteziologicko-resuscitační péče pacientka upadla do hypovolemického šoku s anemií a laktátovou acidózou. Byla zaintubována, současně byla podána masivní volumosubstituce s katecholaminovou podporou. Pro pokračující krvácení byla indikována k revizi dutiny břišní tentýž den. Z brániční plochy, kde byl obnažený parenchym na ploše asi 20 × 20 cm, jemně sákla krev, bylo naloženo několik tkáňových lepidel (lidský fibrinogen) se vstřebatelnou hemostatickou vatou. Celá plocha byla dále pokryta hemostatiky a doplnili jsme tamponádu (17 roušek).
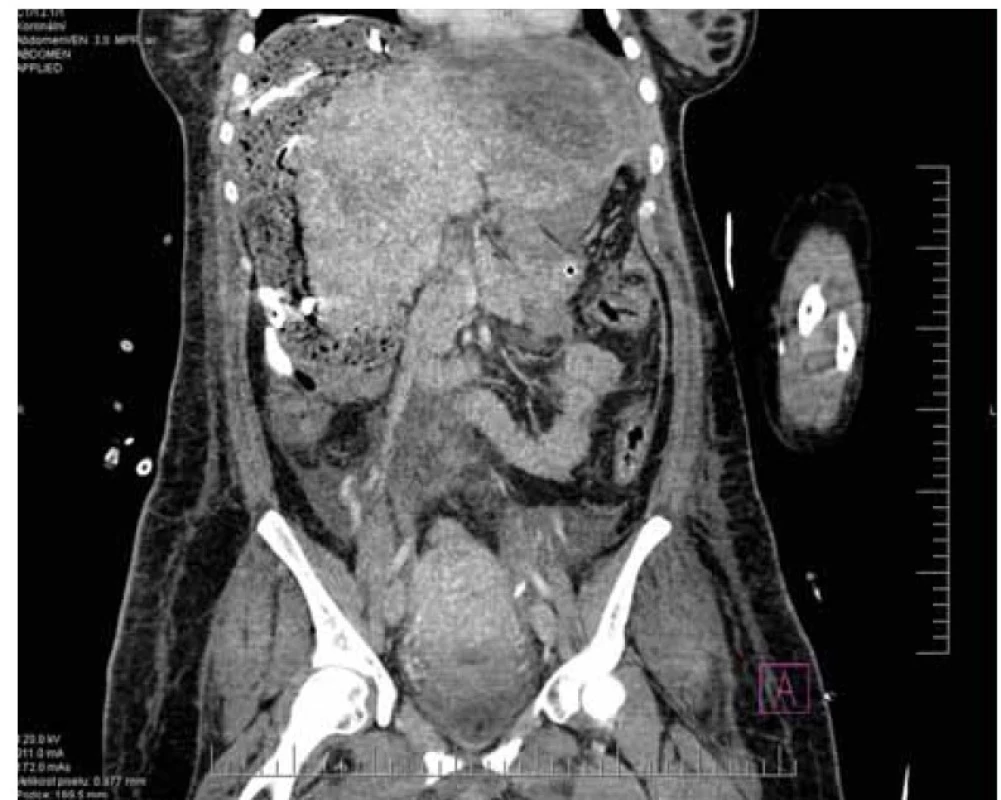
Další den se podařilo pacientku hemodynamicky stabilizovat při agresivní náhradě krevními deriváty. ROTEM vykazoval minimální změny koagulace, ale při přetrvávajícím hemoragickém odpadu z drénů a při splnění základních podmínek byl podán rekombinantní lidský faktor VIIa. V následujících hodinách však pokračovalo krvácení do dutiny břišní. Byla indikována další chirurgická revize. Při výkonu opět nalezen objemný hematom, nyní však na levém laloku jater (obr. 1). Po odkrytí hematomu bylo nalezeno několik fisur s deserozací a defekt kapsuly o ploše cca 5 × 5 cm. Opět byl proveden packing rouškami, pokračovalo se v masivní substituci krevními deriváty. Laboratorně se objevily známky poškození jaterního parenchymu a renální léze. Den poté poklesly odpady do drénů. Krevní oběh pacientky se stabilizoval, došlo k normalizaci parametrů koagulace a obnovení renálních funkcí.
Fig. 1. Tamponade around the right liver lobe and subcapsular hematoma under
the left diaphragm from the left liver lobe (source: Radiodiagnostic Department,
FN Bulovka).
Po 48 hod bylo přistoupeno k revizi dutiny břišní se snahou o extrakci tamponujících roušek, při níž se obnovilo rozsáhlé krvácení z oblasti pravého jaterního laloku. Byl proveden Pringlův manévr (komprese cévních struktur v ligamentum hepatoduodenale) celkem 3krát na 20 min. Bylo odstraněno odloučené pouzdro na konvexitě pravého laloku. Povrch jater byl ošetřen koagulací. V okolí hepatálních žil byla snaha zastavit krvácení jednotlivými opichy, avšak docházelo opakovaně k prořezávání stehů. Do krvácející plochy byla proto zavedena tamponáda pěti roušek. Krevní ztráta byla okolo 7 000 ml, podařilo se však ošetřit většinu poraněného povrchu jater. Po 72 hod se u pacientky podařilo normalizovat renální funkce a stabilizovat krevní oběh. Přistoupilo se k závěrečné chirurgické revizi dutiny břišní, při níž se podařilo kompletně ošetřit povrch jater. Krevní ztráta se blížila k 4 300 ml a byla průběžně nahrazována. V celkovém součtu pacientka absolvovala v průběhu 8 dní 4krát revizi dutiny břišní pro krvácení z jaterního parenchymu.
Deset dní po definitivní chirurgické revizi dutiny břišní s horní střední laparotomií a dolní střední laparotomií byla pacientka přeložena zpět na jednotku intenzivní péče gynekologicko-porodnické kliniky 1. LF UK a FN Bulovka bez potřeby plicní ventilace. Postupně se zlepšovala v koordinaci svalové síly a dechové mechaniky. Byla obnovena funkce gastrointestinálního traktu, postupně došlo k poklesu transamináz s úplnou normalizací renálních funkcí. Pacientka byla dimitována po 4 týdnech hospitalizace v celkově dobrém psychickém i fyzickém stavu.
Diskuze
Subkapsulární hematom jater (SLH) je vzácnou komplikací HELLP syndromu. Vyskytuje se pouze ve 0,9–1,6 % případů [11,14]. Mateřská mortalita SLH se i při správném terapeutickém postupu pohybuje v rozmezí 17–59 % a závisí na rozsahu ruptury pouzdra jater a času od stanovení diagnózy do zahájení terapeutických intervencí [11].
Etiologie SLH při HELLP syndromu není doposud plně objasněna. Zřejmě dochází ke zvýšenému střádání fibrinu, aktivaci trombocytů a okluzi kapilár, které způsobí ischemii jaterní tkáně. Tato ložiska se mohou postupně spojovat a formovat SLH a disekovat jaterní pouzdro [15]. Další expanze SLH může později vést k ruptuře jaterního pouzdra. Tento závažný stav se projeví známkami náhle vzniklých bolestí a obrazem hemoragického šoku.
V našem případě byla pacientka při příjmu kardiopulmonálně stabilizovaná. Klinicky dokonce na určitou dobu obtíže ustaly. HELLP syndrom je však charakteristický pro svůj pomalý začátek s náhlou a prudkou progresí průběhu onemocnění. Vždy bychom měli myslet na HELLP syndrom, pokud si gravidní pacientka stěžuje na bolesti v pravém podžebří či epigastriu.
Za zmínku stojí vstupní laboratorní parametry, kde je kromě výrazné elevace jaterních testů a mírné trombocytopenie k pozornosti také leukocytóza 40 × 109/l, která již tehdy mohla být náznakem mobilizace leukocytů při krvácení.
HELLP syndrom je podmíněn současnou přítomností těhotenství. Proto je kauzální terapií ukončení těhotenství. Způsob, jakým ukončíme těhotenství, závisí na mnoha faktorech. Vaginální vedení porodu je preferováno zejména pro nižší riziko vzniku diseminované intravaskulární koagulopatie. Pro tento způsob porodu je však nutný příznivý vaginální nález, hemodynamicky stabilní stav matky i plodu a absence jiné závažné morbidity [2,16].
Hemodynamicky stabilní pacientky s SLH je také možné léčit konzervativně, pokud nejeví známky krvácení z jater [11,14]. Tento přístup je preferován, aby se předešlo zbytečnému jaternímu poškození. Pacientka by měla být dobře sledována a mělo by se zamezit jakémukoli zvýšení jejího intraabdominálního tlaku (palpace břicha, zvracení apod.). Opakovanými ultrazvukovými vyšetřeními ověřujeme regresi hematomu. Kompletní resorpce hematomu obvykle trvá i měsíce [17]. Pokud se hematom zvětšuje nebo se stav pacientky zhoršuje, mělo by se přistoupit k chirurgické intervenci.
Při podezření na rupturu SLH je však indikováno ukončení těhotenství akutním císařským řezem s explorací dutiny břišní a jater. Dle rozsahu postižení může výkon zahrnovat dočasně abdominální packing, drenáž, ligace cév z portální vény nebo z hepatické arterie, omentální záplatu nebo dokonce i parciální jaterní resekci. V extrémních případech může dojít k transplantaci jater při zhoršujícím se akutním jaterním selhání či při jaterním krvácení nereagujícím na léčbu. Pokud v danou chvíli není donor orgánu k dispozici, provede se totální hepatektomie s vytvořením z dočasného portokaválního shuntu na max. 48 hod [18–20]. Po chirurgické intervenci je další léčba symptomatická a podpůrná s hlavním cílem stabilizace stavu pacientky [2].
Závěr
Subkapsulární hematom a jeho ruptura je závažnou komplikací HELLP syndromu. Je tedy velmi důležité, aby se terapie zahájila včas po stanovení diagnózy. V laboratorním nálezu bychom měli nejen dbát na absolutní hodnoty hemolýzy, jaterních testů a trombocytů, ale také sledovat jejich dynamiku. Mnohdy klinické příznaky lépe predikují tíži onemocnění než laboratorní hodnoty. Jedinou kauzální léčbou HELLP syndromu je ukončení těhotenství. Jakým způsobem se rozhodneme těhotenství ukončit, závisí na aktuálním zdravotním stavu pacientky a biologické zralosti vaginálního nálezu. Nejpodstatnějším faktorem, který rozhoduje o mateřské i novorozenecké mortalitě a morbiditě, je multioborový přístup.
ORCID autorů
H. Y. Nghiemová 0009-0000-7838-273X
M. Mojhová 0000-0003-0501-7824
M. Zikán 0000-0001-5266-8895
Doručeno/Submitted: 22. 1. 2023
Přijato/Accepted: 3. 2. 2023
MUDr. Hai Yen Nghiemová
Gynekologicko-porodnická klinika
1. LF UK a FN Bulovka
Budínova 67/2
180 81 Praha 8
Sources
1. Lisonkova S, Razaz N, Sabr Y et al. Maternal risk factors and adverse birth outcomes associated with HELLP syndrome: a population‐based study. BJOG 2020; 127 (10): 1189–1198. doi: 10.1111/1471-0528.16225.
2. Vlk R, Procházka M, Měchurová A et al (eds). Preeklampsie. Praha: Maxdorf 2015 : 252–282.
3. Leahomschi S, Calda P. Klinické využití nových biomarkerů preeklampsie. Actual Gyn 2016; 8 : 29–33.
4. Triggianese P, Perricone C, Perricone R et al. HELLP syndrome: a complication or a new autoimmune syndrome? Reumatologia 2014; 6 (6): 377–383. doi: 10.5114/reum.2014.47 231
5. Fang CJ, Richards A, Liszewski MK et al. Advances in understanding of pathogenesis of aHUS and HELLP. Br J Haematol 2008; 143 (3): 336–348. doi: 10.1111/j.1365-2141.2008.073 24.x.
6. Mihu D, Costin N, Mihu CM et al. HELLP syndrome – a multisystemic disorder. J Gastrointestin Liver Dis 2007; 16 (4): 419–424.
7. Abildgaard U, Heimdal K. Pathogenesis of the syndrome of hemolysis, elevated liver enzymes, and low platelet count (HELLP): a review. Eur J Obstet Gynecol Reprod Biol 2013; 166 (2): 117–123. doi: 10.1016/j.ejogrb.2012.09.026.
8. Stojanovska V, Zenclussen AC. Innate and adaptive immune responses in HELLP syndrome. Front Immunol 2020; 11 : 667. doi: 10.3389/fimmu.2020.00667.
9. Šimetka O, Michalec I, Zewdiová H et al. Průběh a výsledky 34 těhotenství komplikovaných syndromem HELLP. Ceska Gynekol 2010; 75 (3): 242–247.
10. Cavkaytar S, Ugurlu EN, Karaer A et al. Are clinical symptoms more predictive than laboratory parameters for adverse maternal outcome in HELLP syndrome? Acta Obstet Gynecol Scand 2007; 86 (6): 648–651. doi: 10.1080/00016340601185 384.
11. Ditisheim A, Sibai BM. Diagnosis and management of HELLP syndrome complicated by liver hematoma. Clin Obstet Gynecol 2017; 60 (1): 190–197. doi: 10.1097/GRF.0000000000000 253.
12. Trávníková M, Gumulec J, Kořístek Z et al. HELLP syndrom vyžadující plazmaferézu pro rozvoj multiorgánové dysfunkce s dominující encefalopatií, respirační a renální insuficiencí. Ceska Gynekol 2017; 82 (3): 202–205.
13. Koucký M, Toman A, Ryšavá R et al. Trombotické mikroangiopatie a těhotenství. Ceska Gynekol 2020; 85 (1): 18–28.
14. Wicke C, Pereira PL, Neeser E et al. Subcapsular liver hematoma in HELLP syndrome: evaluation of diagnostic and therapeutic options – a unicenter study. Am J Obstet Gynecol 2004; 190 (1): 106–112. doi: 10.1016/j.ajog.2003.08. 029.
15. Desssole S, Capobianco G, Virdis P et al. Hepatic rupture after cesarean section in a patient with HELLP syndrome: a case report and review of the literature. Arch Gynecol Obstet 2007; 276 (2): 189–192. doi: 10.1007/s00404-006-03 18-9.
16. Kaltofen T, Grabmeier J, Weissenbacher T et al. Liver rupture in a 28‐year‐old primigravida with superimposed pre‐eclampsia and hemolysis, elevated liver enzyme levels, and low platelet count syndrome. J Obstet Gynaecol Res 2019; 45 (5): 1066–1070. doi: 10.1111/jog.13 941.
17. Barton JR, Sibai BM. Hepatic imaging in HELLP syndrome (hemolysis, elevated liver enzymes, and low platelet count). Am J Obstet Gynecol 1996; 174 (6): 1820–1827. doi: 10.1016/S00 02-9378 (96) 70216-8.
18. Marsh FA, Kaufmann SJ, Bhabra K. Surviving hepatic rupture in pregnancy – a literature review with an illustrative case report. J Obstet Gynaecol 2009; 23 (2): 109–113. doi: 10.1080/0144361031000074583.
19. Wilson SG, White AD, Young AL et al. The management of the surgical complications of HELLP syndrome. Ann R Coll Surg Engl 2014; 96 (7): 512–516. doi: 10.1308/003588414X13946184901362.
20. Reck T, Bussenius-Kammerer M, Ott R et al. Surgical treatment of HELLP syndrome-associated liver rupture – an update. Eur J Obstet Gynecol Reprod Biol 2001; 99 (1): 57–65. doi: 10.1016/S0301-2115 (01) 00358-X.
21. Šimetka O. HELLP syndrom – diagnostika a léčba – doporučený postup. Ceska Gynekol 2014; 79 (Suppl): 9–16.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2023 Issue 2
-
All articles in this issue
- Prevalencia a rizikové faktory závažných obáv z pôrodu u neselektovanej populácií rodičiek
- Akutní postpartální inverze dělohy s laparotomickou repozicí
- Torze dělohy u dvojčetného těhotenství
- Závažná ruptura jater v rámci HELLP syndromu
- Klíšťová encefalitida v graviditě
- Torze adnex v dětském věku a adolescenci
- Antimülleriánský hormon – jeho využití v klinické praxi a budoucí možnosti
- Specifika léčby neplodnosti u žen s předčasným ovariálním selháním
- Neurohypofyzární peptidy v lékařství z pražských a švédských laboratoří. Část 1: Historie výzkumu a počátky produkce lékových forem
- ZÁPIS Z JEDNÁNÍ VOLEBNÍ KOMISE PRO VOLBY
- Urgentní hysterektomie po potratu ve II. trimestru u pacientky s poruchou placenta accreta spektrum a iterativními císařskými řezy v anamnéze
- Vzácný případ střevní malrotace v těhotenství vedoucí k postnatální hemikolektomii
- Silná menorrhagie způsobená děložním myomem a adenomyózou v perimenopauze – úspěšná terapie perorálním GnRH antagonistou s kombinovanou terapií jedenkrát denně
- Nová injekční technika pro blokádu ilioinguinálního nervu pro pooperační úlevu od bolesti při porodu císařským řezem – randomizovaná, dvojitě zaslepená, placebem kontrolovaná studie
- Czech Gynaecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Antimülleriánský hormon – jeho využití v klinické praxi a budoucí možnosti
- Torze adnex v dětském věku a adolescenci
- Specifika léčby neplodnosti u žen s předčasným ovariálním selháním
- Závažná ruptura jater v rámci HELLP syndromu
