Vrozené vývojové vady, zdravotní stav a somatický vývoj dětí narozených po intracytoplazmatické injekci spermie
Birth Defects, Medical Outcome and Somatic Development in Children Conceived after Intracytoplasmic Sperm Injection (ICSI)
Objective:
To analyze the incidence of birth defects, medical outcome and somatic development in children conceived after intracytoplasmic sperm injection (ICSI).
Design:
Prospective open cross-sectional clinical study.
Setting:
University hospital and private IVF unit.
Methods:
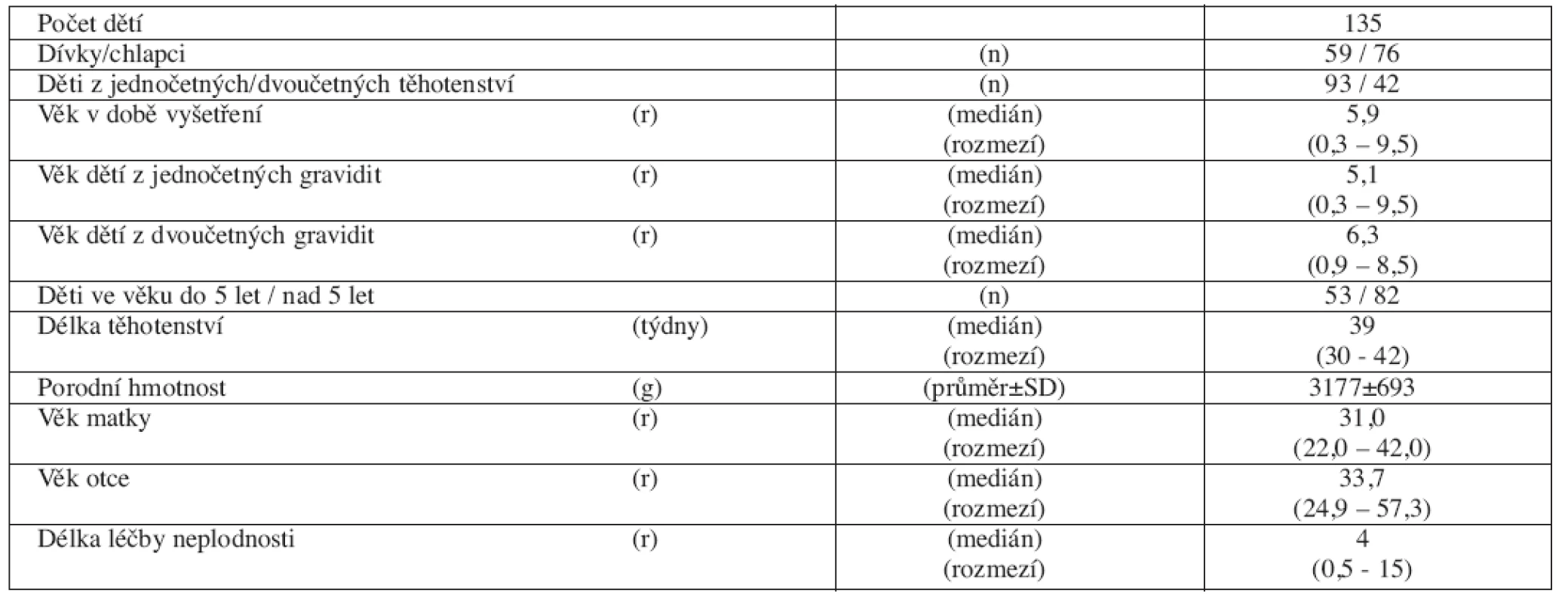
135 Czech children (59 girls, 76 boys) from singleton and twin pregnancies conceived after ICSI (age 0.3-9.5 years; median 5.9) were assessed during the period 2004-2006. The incidence of birth defects, medical outcome and somatic development were evaluated and compared with data of general population and/or with control group matched for sex and age.
Results:
Birth defects were found in 13.3% of ICSI children (compared to 4.6% in children after spontaneous conception; p<0.001). The general health of ICSI children did not differ significantly compared to general population. ICSI children required more surgery or hospitalization compared to general population data. There is high rate (69.6%) among ICSI children in the care of various specialised clinics. Body height and weight in ICSI children is in normal range and corresponds to their growth potential. Head circumference in ICSI children is larger compared to reference data (0.43 SD; p<0.001).
Conclusions:
No clinically important differences in somatic development between ICSI and general population of Czech children were found. Birth defects were more frequent in ICSI children. The overall general health in ICSI children seems satisfactory but ICSI children were more likely to need health care compared to general population.
Key words:
ICSI, children, congenital structural malformations, medical outcome, somatic development.
Autoři:
M. Šnajderová 1,2; D. Zemková 1; T. Mardešić 2,3; A. Šípek 4,5; V. Gregor 2,6; D. Krejčířová 2,7; D. Sobotková 4; J. Kraus 8; V. Lánská 9
Působiště autorů:
Pediatrická klinika 2. LF UK a FN Motol, Praha, přednosta prof. MUDr. J. Lebl, CSc.
1; Institut postgraduálního vzdělávání ve zdravotnictví, Praha, ředitel MUDr. A. Malina, Ph. D.
2; Sanatorium Pronatal, Praha, vedoucí lékař doc. MUDr. T. Mardešić, CSc.
3; Ústav pro péči o matku a dítě, Praha, ředitel doc. MUDr. J. Feyereisl, CSc.
4; 3. LF UK, Praha, děkan doc. MUDr. B. Svoboda, CSc.
5; Oddělení klinické genetiky, Fakultní Thomayerova nemocnice, Praha, ředitel MUDr. K. Filip, CSc., MBA
6; Oddělení klinické psychologie, Fakultní Thymayerova nemocnice, Praha, ředitel MUDr. K. Filip, CSc., MBA
7; Dětská neurologická klinika, 2. LF UK a FN Motol, Praha, přednosta doc. MUDr. V. Komárek, CSc.
8; Oddělení statistiky, IKEM, Praha, ředitel doc. MUDr. J. Malý, CSc.
9
Vyšlo v časopise:
Ceska Gynekol 2008; 73(1): 22-29
Souhrn
Cíl studie:
Analyzovat výskyt vrozených vad, zdravotní stav a somatický vývoj dětí počatých po intracytoplazmatické injekci spermie (ICSI).
Typ studie:
Prospektivní otevřená průřezová klinická studie.
Název a sídlo pracoviště:
Pediatrická klinika 2. LF UK a FN Motol a Sanatorium Pronatal, Praha.
Metodika:
V období let 2004-2006 bylo vyšetřeno 135 českých dětí z jedno - a dvoučetných těhotenství (věk 0,3-9,5 r.; medián 5,9) (59 dívek, 76 chlapců) počatých po ICSI. Sledován byl výskyt strukturálních vývojových vad, zdravotní stav a somatický vývoj, výsledky byly porovnány s českou dětskou populací.
Výsledky:
Vrozená strukturální vada se vyskytla u 13,3 % dětí (4,6 % v referenčním souboru; p<0,001). Běžná nemocnost není sice u dětí v našem souboru proti populaci zvýšená, je ale velká sledovanost (69,6 % dětí) v odborných poradnách. Tělesná výška a hmotnost je v normě, růst je v souladu s dědičným růstovým potenciálem, poněkud větší je obvod hlavy (0,43 SD, p<0,001).
Závěry:
Děti počaté po ICSI mají proti populaci vyšší výskyt strukturálních vrozených vad a častěji navštěvují odborné poradny. Nemocností a tělesným vývojem se od české dětské populace významně neliší.
Klíčová slova:
ICSI, děti, vrozené vývojové vady, zdravotní stav, somatický vývoj
ÚVOD
Poruchy plodnosti postihují ve vyspělých zemích 10-20 % párů ve fertilním věku. Pomocí asistované reprodukce (AR) lze u celé řady z nich dosáhnout početí a narození dítěte. Dětí narozených po AR je nyní ve světě více než 3 miliony [2]. U nás se rodí asi 3 % dětí po mimotělním oplodnění, z nich 50-60 % po intracytoplazmatické injekci spermie (ICSI). Metoda ICSI byla zavedena v roce 1991 [22], u nás o něco později. Proti konvenční IVF je sice ICSI podstatně invazivnější, umožňuje ale dosáhnout těhotenství i u párů s některými jinak neléčitelnými příčinami neplodnosti.
Bezpečnost metody a možná rizika pro zdraví a budoucí plodnost takto počatých dětí stojí v popředí odborného zájmu [2, 10, 17, 19, 23, 24, 25, 28, 32 a další].
Výskyt vývojových vad je u dětí počatých po ICSI proti spontánnímu početí (SC) patrně vyšší [3, 5, 12, 13, 14, 27]. Vysvětlením jsou zejména rodičovské faktory neplodnosti a ne metoda ICSI jako taková [18].
Běžná nemocnost dětí počatých po ICSI je v mnoha ohledech srovnatelná s běžnou populací [3, 24, 25]. Někteří autoři ale uvádějí po ICSI i po konvenční IVF u dětí častější zdravotní problémy [7 a další].
Méně je známo o postnatálním somatickém vývoji jak u dětí počatých po ICSI, tak i po konvenční IVF [8, 9, 19, 29]. Ukázalo se, že ve věku 17 měsíců je výška a hmotnost dětí počatých po ICSI obdobná jako u spontánně počatých [31]. V jiné studii byla sice výška 18 měsíců starých dětí též v mezích populační normy, ale proti počatým po konvenční IVF významně nižší (v průměru o 1,1 cm) [36]. Výsledky mohou být zatíženy metodickou chybou. Tělesná výška nebyla vyjádřena ve skóre směrodatné odchylky, tím by mohly uniknout případné odchylky v porovnání se spontánně počatými dětmi. Stejný problém se vyskytuje při porovnání tělesné výšky, hmotnosti a obvodu hlavy u 5letých dětí počatých po ICSI s běžnou populací [7]a u dětí 8letých [3].
Dětí narozených po IVF a ICSI významně přibývá, jejich porovnání s běžnou populací je proto nepochybně významné. Nově založený Národní registr údajů o asistované reprodukci (AR) je zatím neúplný a v současné době neumožňuje porovnat naše výsledky s konvenční IVF.
Cílem sdělení je zjištění výskytu vrozených vývojových vad, rozbor zdravotního stavu, somatického vývoje dětí počatých po ICSI a porovnání s běžnou českou dětskou populací.
SOUBOR A METODIKA
Sledovaná skupina
V otevřené průřezové klinické studii doplněné longitudinálními anamnestickými daty a standardizovaným dotazníkem bylo v projektu podpořeném IGA MZČR 8118-4 NR v období let 2004–2006 vyšetřeno 135 dětí ve věku 0,3–9,5 roků (medián 5,9). Děti se narodily po ICSI ze 114 gravidit 110 rodičovským párům. Základní charakteristiku souboru uvádí tabulka (tab. 1).
Všechny rodičovské páry se léčily v jednom centru asistované reprodukce (Sanatorium Pronatal, Praha). Jedná se o děti z jedno - i dvoučetných těhotenství, kritériem pro zařazení do studie bylo použití gamet vlastních rodičů při ICSI.
Jednorázové vyšetření proběhlo na Pediatrické klinice FN Motol a 2. LF UK, Praha. Výzkumný tým tvořili pediatr, genetik, antropolog a odborník pro reprodukční medicínu. Součástí studie bylo i psychologické a neurologické vyšetření, výsledky jsou publikovány jinde.
Metodika – protokol studie
V úvodním pohovoru vyplnil pediatr s rodiči strukturovaný dotazník a provedl základní somatické vyšetření dětí. Údaje o zdravotním stavu a vývoji dítěte byly získány ze Zdravotního a očkovacího průkazu dítěte a mladistvého, v případě potřeby doplněny od rodičů a upřesněny z vyžádané zdravotnické dokumentace.
Sledované okruhy podle standardizovaného dotazníku uvádíme v tabulce (tab. 2).

Klasifikace vrozených vývojových vad (VV) byla provedena podle poslední úpravy MKN 10 [21]. Při antropometrickém vyšetření byly použity standardizované metody měření.
Kontrolní skupina
K porovnání s českou populací jsme použili údaje z Národních zdravotních registrů Ústavu zdravotnických informací a statistiky ČR [35]. Vývojové vady jsme porovnali s údaji v Národním registru vrozených vad (NRVV) [35] a s referenčními daty za celou ČR za období 1995–1999 a 2000–2005 [33].
Základní sledované antropometrické ukazatele byly porovnány s referenčními daty Celostátního antropologického výzkumu z roku 2001 pomocí SD skóre [4]. Vyjádření v SD skóre ukazuje normalizované hodnoty, o kolik směrodatných odchylek se jednotliví probandi liší od normy a umožňuje současně hodnotit soubor dětí různého věku. Další parametry podrobněji popisující tělesné složení a habitus pacienta byly analyzovány u dětí starších než 5 let, pro něž jsme vytvořili kontrolní soubor zdravých dětí stejného věku a pohlaví [30].
Studie byla schválena etickou komisí, rodiče probandů vyjádřili s účastí písemný informovaný souhlas.
Statistické metody
Pro srovnaní dvou výběrů byl použit t-test pro spojité veličiny, χ2 test pro srovnání dvou multinomických rozložení a F-test na srovnání dvou Poissonových rozložení chí kvadrát test dobré shody byl použit na srovnání výběru s populací.
VÝSLEDKY
Vrozené vývojové vady
Celkem jsme zjistili 21 vývojových vad u 18(13,3 %) dětí (11 dívek, 7 chlapců), z nich jedenáct je z jednočetných a sedm z dvoučetných těhotenství (tab. 3). Proti běžné populací (4,6 %) [33, 35] bylo strukturálních vývojových vad v našem souboru významně více (p<0,05). U 3 dětí se vyskytly 2 různé vývojové vady. Dva páry monozygotních dvojčat mají stejnou VV (perzistence foramen ovale u dvojčat-dívek a hemangiomy u dvojčat-chlapců). Ostatní dvojčata s VV mají zdravého sourozence-dvojče. Nenašli jsme významnou závislost mezi počtem spermií a výskytem VV.
Vady řazené mezi „major defects“ se vyskytly u 10 dětí (7,3 %), „minor defects“ u 8 případů (6 %). V iniciální fázi dvou gravidit byla matka vystavena rizikovým faktorům (tab. 3). Z dvoučetné gravidity rentgenové laborantky se narodil chlapec s vrozenou srdeční vadou (defekt komorové přepážky)a skrotální hypospadií, jeho sestra-dvojče je zdravá.
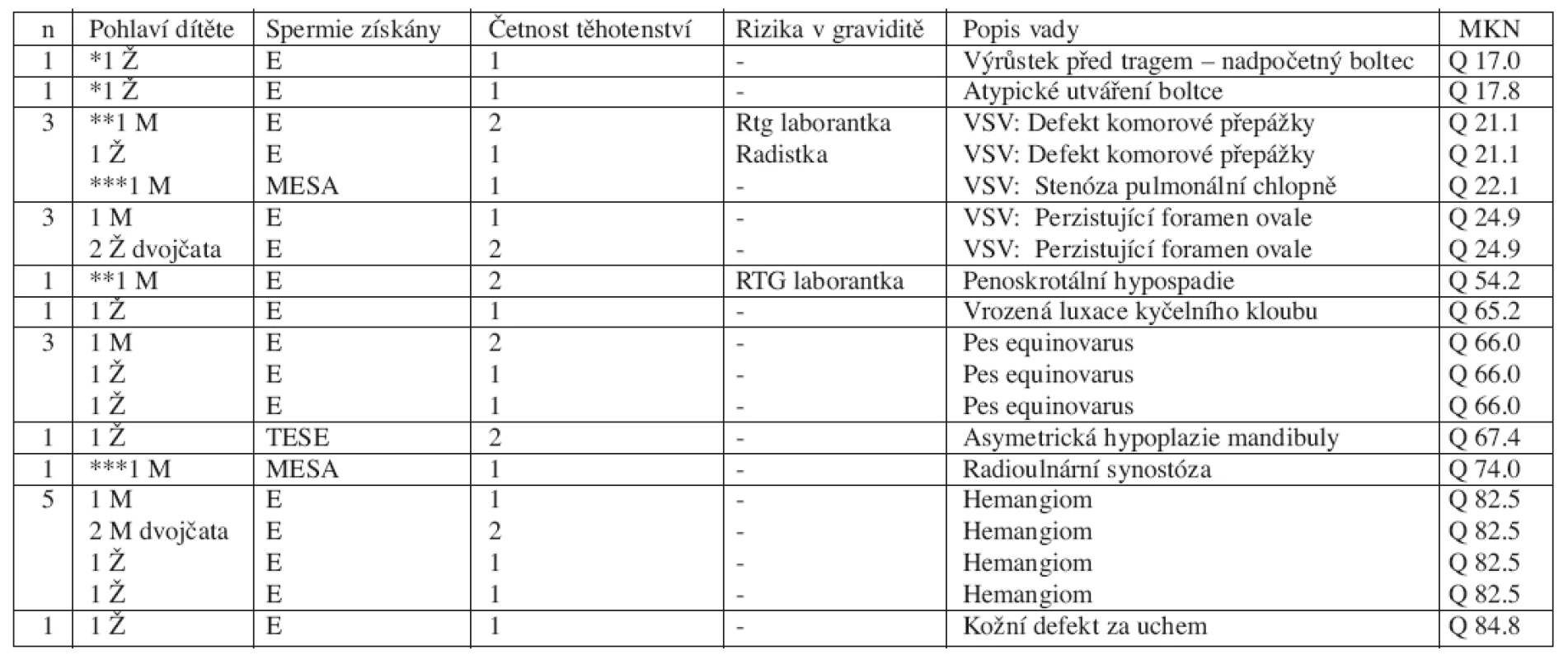
Z jednočetného těhotenství radistky se narodila dívka s vrozenou srdeční vadou (stenóza plicnice). Kromě 2 případů byly v ostatních těhotenstvích s narozením dítěte s VV použity spermie získané z ejakulátu. Z těhotenství po testikulární extrakci (TESE) se narodila dívka s kraniofaciální dysmorfií (její dvojče-bratr je zdráv). Po použití spermie získané aspirací z nadvarlete (MESA) je narozen chlapec s kombinovanou vadou (stenóza plicnice a radioulnární synostóza). Jeho starší sestra z jiného těhotenství počatého po ICSI je zdravá.
Zdravotní stav dětí
Přehled vybraných sledovaných zdravotních problémů a hospitalizací ukazuje tabulka (tab. 4).
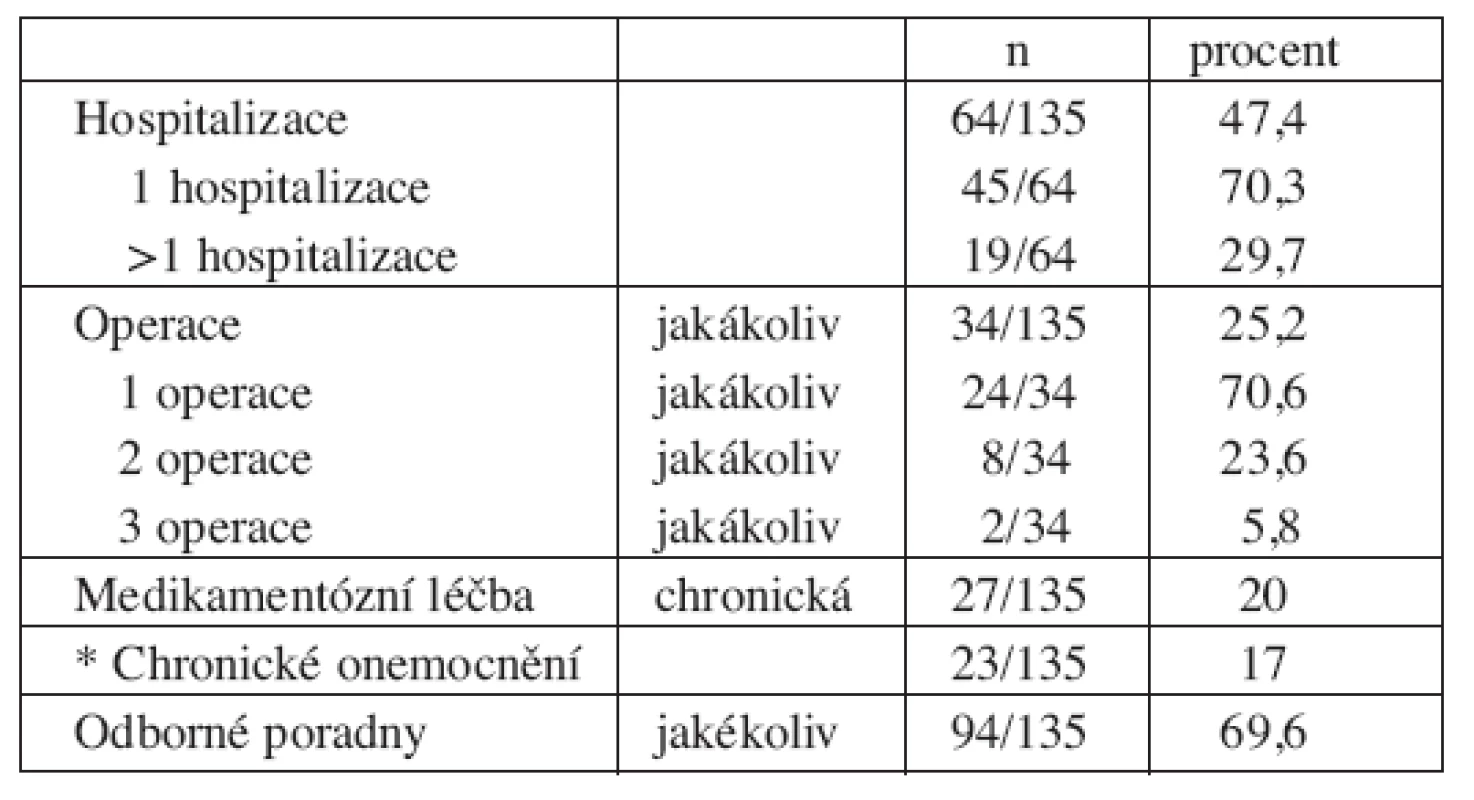
Téměř polovinu hospitalizací tvoří pobyty k plánované operaci, některé z nich spíše „z preventivních důvodů – k observaci“. Adenotomii (s hospitalizací) mělo 27/135 dětí, více než v běžné populaci (s ohledem na velikost populačního vzorku; p<0,001) [35]. V našem souboru byla proti dětské populaci častěji provedena i operace tříselné nebo pupeční kýly (7/135 dětí; p<0,01) [35]. Hypospadie (penoskrotální) byla důvodem k operaci jen u jednoho chlapce.
V průběhu života byl proveden chirurgický operační zákrok u 34/135 dětí (25,2 %), v několika případech více než jedna operace (tab. 4).
Dalším důvodem k hospitalizaci byla zejména akutní onemocnění dýchacích cest a akutní infekční onemocnění trávicího ústrojí. V ojedinělých případech se jednalo o diagnostický pobyt (epilepsie, celiakie).
Porovnání nemocnosti s běžnou populací je obtížné, protože není k dispozici dostatek srovnatelných referenčních údajů.
Zvýšenou nemocnost (více než 3 léčená akutní onemocnění za 1 rok) mělo v našem souboru v kojeneckém období 9,6 % dětí, v batolecím věku 15,2 %, v předškolním období 21,1 % a ve školním věku 9,1 %. Obdobně jako v běžné populaci převažovaly akutní infekty dýchacích cest a záněty středního ucha. Výskyt respiračních infektů stoupal s nástupem do mateřské školy, podobně jako u běžné populace. Vyšší výskyt těchto akutních onemocnění měla v našem souboru dvojčata (54,8 % proti 36,6 % jednočetných gravidit; p<0,05).
Děti z jednočetných gravidit byly kojené déle (9,1Ī8,8 proti 6,2Ī7,9 měsíců u dvojčat; p<0,05). Neprokázali jsme vztah mezi délkou kojení a četností akutních onemocnění v kojeneckém nebo pozdějším období.
Akutní infekční onemocnění trávicího ústrojí a infekce močových cest nebyly u našeho souboru proti referenčnímu souboru častější.
V péči odborných poraden bylo nebo dosud je 69,6 % dětí (graf 1). V kojeneckém věku bylo nejčastější sledování neurologem, fyzioterapeutem a ortopedem. Převažují děti z dvoučetných gravidit (42,9 % proti 12,9 % dětí z jednočetných gravidit; p<0,001). Hlavním důvodem jsou zdravotní problémy pokračující z novorozeneckého období. V našem souboru vyžadovalo intenzivní novorozeneckou péči a sledování pro poruchu adaptace 54,8 % dětí z dvojčat a 21,5 % dětí z jednočetných ICSI těhotenství (p<0,0001).
Další navštěvované poradny uvádí graf (graf 1). V nich naopak převažují děti z jednočetných gravidit (36,6 % proti 16,7 % dětí z dvojčat; p<0,05).

Proti běžné populaci jsou probandi častěji dispenzarizováni pro nemoci dýchací soustavy (p=0,011) [35].
U vybraných chronických onemocnění (tab. 4) převažuje alergie a atopie (18/23 dětí), méně časté je astma bronchiale (n=2). Výskyt těchto onemocnění se od běžné české dětské populace neliší. V našem souboru mají dvě děti epilepsii a jedno dítě má celiakii. Některé děti mají současně více chronických obtíží.
Z dalších onemocnění a zdravotních problémů, která se v souboru dětí počatých po ICSI vyskytovaly častěji, bychom vyzdvihli více poruch ze skupiny nemocí nervové a smyslové soustavy (32 dětí; proti populaci p<0,001), především se jedná o zrakové vady (9/135 dětí). Častější jsou též nemoci oběhové soustavy (9/135 dětí; proti populaci p<0,001) a poruchy přeměny látek - zejména obezita (14/135 dětí; proti populaci p<0,001). Častější byly i vrozené deformity kyčle v kojeneckém období (3/135; proti populaci p=0,008).
Somatický vývoj
Podle anamnestických longitudinálních dat probíhal postnatální vývoj tělesné délky, výšky a hmotnosti mezi 3. měsícem a 3. rokem bez významných rozdílů proti běžné populaci. Po prvém roce života měly děti počaté po ICSI proti referenčnímu souboru tendenci k vyšším hodnotám, což bylo patrné zvláště u chlapců. Výsledky průřezového antropometrického vyšetření v době studie a porovnání s běžnou populací ukazuje tabulka (tab. 5).
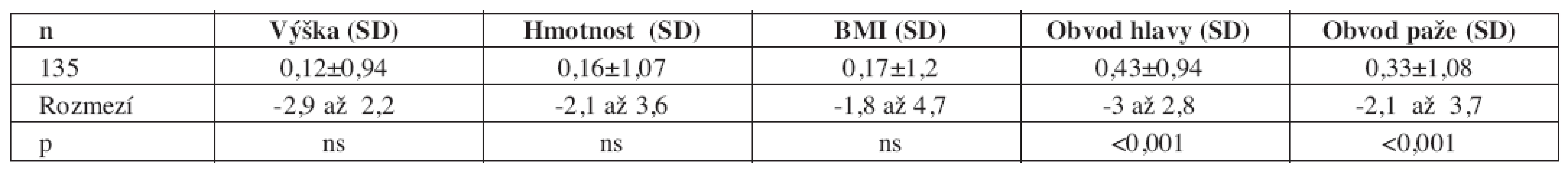
Tělesná výška, hmotnost i BMI se významně neliší od normy. Podváha pod 10. percentilem byla zjištěna u 8 dětí (5,9 %), nadváha nad 90. percentilem u 19 dětí (14 %). Obvod paže je u dětí počatých po ICSI větší proti normě. To svědčí pro dobrý vývoj svalové hmoty, neboť tloušťka kožních řas je celkově naopak spíše nižší. Nejvýrazněji se liší od referenčního souboru obvod hlavy, který je relativně velký. Významnou makrocefalii nad +2 SD jsme ale zjistili pouze u 4 dětí (3 %), mikrocefalii u 1 dítěte.
Tyto výsledky potvrdilo a upřesnilo podrobnější srovnání s kontrolním souborem dětí starších 5 let. Děti počaté po ICSI mají tendenci spíše k vyšší tělesné výšce, což je v souladu s jejich dědičným růstovým potenciálem. Mají větší obvod paže a lýtka a méně podkožního tuku, větší obvod hlavy a poněkud nižší cefalický index, který však podobně jako u kontrolních dětí zůstává v průměru v pásmu mezocefalie.
Větší obvod hlavy mají probandi z jednočetných těhotenství, s vyšším BMI (graf 2), větším obvodem paže a tloušťkou kožních řas. Věk ani pohlaví dětí neměly vliv na zjištěné odchylky od normy. Rozdíly mezi dvojčaty a dětmi z jednočetných těhotenství však přetrvávají i v době studie. Přitom děti z jednočetných těhotenství jsou vzhledem k referenční populaci spíše nadprůměrné, dvojčata naopak mají nižší výšku i hmotnost, obvod hlavy odpovídá normě.

Celkově lze říci, že většina dětí narozených po ICSI se vyvíjí normálně a jejich růstové parametry odpovídají zdravé dětské populaci.
DISKUSE
Dětí narozených po ICSI i u nás přibývá. Sledování výskytu vrozených vývojových vad, zdravotního stavu, somatického vývoje a porovnání s dětmi spontánně počatými je proto nejen zajímavé, ale i významné. Porovnání výstupů této studie s konvenční IVF u nás neumožňuje současný stav nově založeného Národního registru údajů o asistované reprodukci.
Vrozené strukturální vady jsme zjistili u 13,3 % probandů (18 z 135), ve třech případech se jedná o kombinovanou strukturální vadu. V porovnání s 4,6 % VV v populaci České republiky v období 2000–2005 je v našem souboru výskyt VV významně vyšší (p<0,05) [33]. I jiní autoři uvádějí více VV u dětí počatých po ICSI [7, 12, 13, 37]. Souhrn výsledků vyšetření 618 dětí narozených po ICSI ukazuje výskyt VV v 17,15 % případů proti 9,66 % dětí (z 787 vyšetřených) spontánně počatých (SC) [1, 6, 28, 31]. Vyšší výskyt „major“ malformací uvádí u souboru 8letých proti SC také Belva [3]. Porovnání jednotlivých studií ztěžují rozdílná kritéria pro zařazení dětí do registru VV, velikost souborů a nejednotný přístup při klasifikaci vad „major defect“ a „minor defect“ [19 a další]. Jednotná klasifikace dosud neexistuje (problémy jsou například pro zařazení hemangiomů, hydrokély, retence testes, pes equinovarus a dalších). Vývojové vady označované jako „major defect“ se vyskytly v našem souboru u 10 dětí (7,3 %), „minor defect“ u 8 případů (6 %). U některých dětí (s hemangiomy) byla vrozená vada diagnostikována až po novorozeneckém období. Naši probandi byli pečlivě vyšetřeni s ohledem na výskyt všech VV, zatímco v běžné populaci pravděpodobně řada menších defektů zřejmě uniká současné evidenci. Rozdíl mezi výskytem VV v novorozeneckém období a při přehodnocení později v dětství (vyšetření provedeno zejména na základě klinických obtíží) uvádí například Bonduelle [7]. U novorozenců se „major defect“ u spontánně počatých dětí, po IVF a ICSI významně nelišily, při přehodnocení během prvních 5 let života ale bylo zjištěno více specifických „major defect“ malformací u ICSI s převahou chlapců (zejména VV urogenitálního systému). „Minor“ malformací bylo u novorozenců počatých po ICSI a IVF proti spontánně počatým více (15 % ICSI a IVF proti 8 % u SC) [7]. I při přehodnocení u 5letých byly „minor“ malformace u ICSI a IVF dětí stále častější než u spontánně počatých (29 % ICSI, 31 %IVF, 20 % SC; p<0,001). Obdobně jako v naší studii neměla oligozoospermie (<20 milionů/ml) vliv na přítomnost „major“ nebo „minor“ malformací.
Při klinickém vyšetření dětí jsme nepojali podezření na žádnou chromozomální aberaci, proto jsme neindikovali vyšetření karyotypu. Kromě toho u 49% těhotenství byla provedena amniocentéza (zejména s ohledem na věk matky), stanoven karyotyp plodu a vyloučeny vrozené chromozomální aberace. Dalším důvodem je skutečnost, že náš soubor je poměrně malý a při výskytu chromozomální aberace u 0,6–0,8 % novorozenců je pravděpodobnost výskytu chromozomální aberace maximálně v jednom případě.
Za důležitý faktor při vzniku vrozené vady je nutno považovat věk rodičů, který je v našem souboru vyšší než v běžné populaci (tab. 1). I naše sledování vrozených vad udává vyšší výskyt vrozených vad s přibývajícím věkem matky [32, 33]. Na vzniku vrozených vad se ale mohou podílet i další faktory vedoucí u rodičů k poruše plodnosti.
Děti počaté po IVF a ICSI vyžadují proti spontánně počatým zvýšenou zdravotní péči a jsou častěji hospitalizované [6, 7, 11, 15, 16, 24, 25]. Ve shodě s jinými autory [24] jsme zjistili častější potřebu zdravotní péče u dětí narozených po ICSI z vícečetných těhotenství. Při adjustaci na četnost těhotenství lze ale soudit, že nemocnost a počet hospitalizací dětí z vícečetných těhotenství je po IVF, ICSI i po spontánním početí srovnatelná [24]. Spektrum nemocí je u IVF, ICSI a SC obdobné, většinou se jedná o „banální“ lehká onemocnění. Zdravotní péče je nicméně u dětí z IVF/ICSI gravidit proti spontánně počatým ekonomicky náročnější, zejména díky vyššímu počtu vícečetných porodů [16]. Cílem by tedy mělo být snížení počtu vícečetných těhotenství po IVF a ICSI. Vyšší nemocnost, více provedených operací, častější potřebu medikamentózní léčby a vyšší počet hospitalizací během 5 let života u ICSI skupiny proti běžné populaci uvádí Bonduelle [7]. Odlišnosti v těchto ukazatelích naopak neshledává v průběhu života u 8letých dětí Belva a spoluautoři [3]. Náš soubor se od Belva et. al. [3] neliší s ohledem na hospitalizaci dětí. Počet operovaných, chronicky nemocných a dětí s chronickou medikací je u naší skupiny ale nižší. Proti české dětské populaci je v našem souboru více sledovaných pro zrakové vady, oběhové poruchy a vrozené deformity kyčle. Sledovanost pro alergii, astma bronchiale a ekzém se od běžné populace neliší. Velký počet dispenzarizovaných dětí svědčí o větším soustředění pozornosti ze strany lékařů a rodičů. Příkladem toho je počet dětí sledovaných pro obezitu: dispenzarizováno je 73,7 % dětí s BMI nad 90.P., zatímco v běžné populaci hraniční obezita většinou uniká pozornosti.
Většina dětí narozených po ICSI roste a vyvíjí se normálně, jak ukazují dílčí studie [1, 3, 20, 26, 31, 36] i průřezové multicentrické evropské studie [7, 37]. Tomu odpovídají i naše výsledky. Nepotvrdili jsme nižší hmotnost a délku, na kterou ukazovaly některé studie [9, 15]. Naopak, naši probandi jsou poněkud vyšší ve srovnání s kontrolním souborem a vyšší postavy jsou i jejich rodiče. Poněkud příznivější tělesné složení, to je méně podkožního tuku a poněkud lepší rozvoj svalstva našich probandů si můžeme vysvětlovat větším důrazem na zdravý životní styl v rodinách s vytouženým dítětem. Jediným výraznějším rozdílem od normy je větší obvod hlavy. S tímto nálezem jsme se jinde v literatuře nesetkali s výjimkou dočasného rozdílu u 3 měsíčních dětí v dánské studii [20]. Naši probandi se však lišili od referenčního souboru v průměru pouze o 6 mm, nechceme proto tento rozdíl přeceňovat. Můžeme tedy říci, že růst pacientů je v normě, v souladu s dědičným růstovým potenciálem a růstový vzorec odpovídá české dětské populaci.
ZÁVĚR
- Výskyt strukturálních vad je u dětí počatých po ICSI významně vyšší než v běžné populaci.
- Nemocnost je z celkového pohledu srovnatelná s běžnou populací. Děti počaté po ICSI jsou ale častěji sledované v různých odborných poradnách. Jedním z vysvětlení by mohla být zvýšená pozornost ze strany rodičů a lékařů. Potřeba zdravotní péče je vyšší u dětí z dvoučetných gravidit, zejména v útlém dětství.
- Růst a vývoj většiny dětí narozených po ICSI je srovnatelný s normální populací. Tělesná výška je v souladu s dědičným růstovým potenciálem a růstový vzorec odpovídá české dětské populaci. Probandi mají poněkud větší obvod hlavy a paže a menší tloušťku kožních řas.
- Mezioborová spolupráce pediatrů a odborníků pro reprodukční medicínu přináší důležité poznatky o dětech počatých po asistované reprodukci. Další rozšiřování znalostí o této rostoucí skupině v dětské populaci je nezbytné.
Studie byla podpořena projektem IGA MZČR 8118-4 NR.
Poděkování
Autoři děkují Ústavu zdravotnických informací a statistiky ČR (ÚZIS) a Mgr. D. Slováčkové (Katedra antropologie, PřF UK, Praha) za poskytnutí údajů k porovnání výsledků s populační normou.
Doc. MUDr. Marta Šnajderová, CSc.
Pediatrická klinika 2. LF UK a FN Motol
V Úvalu 84
150 06 Praha 5 – Motol
e-mail marta.snajderova@lfmotol.cuni.cz
Zdroje
1. Agarwal, P., Loh, SK., Lim, SB., et al. Two-year neurodevelopmental outcome in children conceived by intracytoplasmic sperm injection: prospective cohort study. BJOG, 2005, 112, p. 1376–1383.
2. Andersen, AN., Gianaroli, L., Felberbaum, R., et al. The European IVF-monitoring programme (EIM), European Society of Human Reproduction and Embryology (ESHRE). Assisted reproductive technology in Europe, 2001. Results generated from European registers by ESHRE. Hum Reprod, 2005, 20, 5, p. 1158-1176.
3. Belva, F., Henriet, S., Liebaers, I., et al. Medical outcome of 8-year-old singleton ICSI children (born >or=32 weeks‘ gestation) and a spontaneously conceived comparison group. Hum Reprod, 2007, 22, 2, p. 506-515.
4. Bláha, P., Vignerová, J., Riedlová, J., et al. Celostátní antropologický výzkum dětí a mládeže 2001, Česká republika. SZÚ Praha, 2005.
5. Bonduelle, M., Liebaers, I., Deketelaere, V., et al. Neonatal data on a cohort of 2889 infants born after ICSI (1991-1999) and of 2995 infants born after IVF (1983-1999). Hum Reprod, 2002, 17, 3, p. 671-94.
6. Bonduelle, M., Bergh, C., Niklasson A., et al. Medical follow-up study of 5-year-old ICSI children. Reprod Biomed Online, 2004, 9, 1, p. 91-101.
7. Bonduelle, M., Wennerholm, UB., Loft, A., et al. A multi-centre cohort study of the physical health of 5-year-old children conceived after intracytoplasmic sperm injection, in vitro fertilization and natural conception. Hum Reprod, 2005, 20, 2, p. 413-419.
8. Bowen, JR, Gibson, FL, Leslie, GI, Saunders, DM. Medical and developmental outcome at 1 year for children conceived by intracytoplasmic sperm injection. Lancet, 1998, 351, p. 1529-1534.
9. Brandes, JM., Scher, A., Itzkovits, J., et al. Growth and development of children conceived by in vitro fertilization. Pediatrics, 1992, 90, p. 424–429.
10. De Kretser, DM. The potential of intracytoplasmic sperm injection (ICSI) to transmit genetic defects causing male infertility. Reprod Fertil Dev, 1995, 7, 2, p. 137-141; discussion 141-142.
11. Ericson, A., Nygren, KG, Olausson, O., Källén, B. Hospital care utilization of infants after IVF. Hum Reprod, 2002, 17, p. 929-932.
12. Hansen, M., Kurinczuk, JJ., Bower, C., et al. The risk of major birth defects after intracytoplasmic sperm injection and in vitro fertilization. N Engl J Med, 2002, 346, p. 725-730.
13. Hansen, M., Bower, C., Milne, E., et al. Assisted reproductive technologies and the risk of birth defects – a systematic review. Hum Reprod, 2005, 20, p. 328–338.
14. Katalinic, A., Rösch, C., Ludwig, M., and German ICSI Follow-Up Study Group. Pregnancy course and outcome after intracytoplasmic sperm injection: a controlled, prospective cohort study. Fertil Steril, 2004, 81, 6, p. 1604-1616.
15. Koivurova, S., Hartikainen, AL., Sovio, U., et al. Growth, psychomotor development and morbidity up to 3 years of age in children born after IVF. Hum Reprod, 2003, 18, p. 2328–2336.
16. Koivurova, S., Hartikainen, AL., Gissler, M., et al. Post-neonatal hospitalization and health care costs among IVF children: a 7-year follow-up study. Hum Reprod, 2007, 22, 8, p. 2136-2141.
17. Kurinczuk, J. Safety issues in assisted reproduction technology. Hum Reprod, 2003, 18, 5, p. 925-931.
18. Ludwig, M. Development of children born after IVF and ICSI.Reproductive BioMedicineOnline, on web 11 May 2004 www.rbmonline.com/Article/1365.
19. Mau, C., Juul, A., Main, KM, Loft, A. Children conceived after intracytoplasmic sperm injection (ICSI): is there a role for paediatrician? Acta Paediatr, 2004, 93, p. 1238-1244.
20. Mau Kai, C., Main, KM., Andersen, AN., et al. Serum insulin-like growth factor i (igfi) and growth in children born after assisted reproduction. J Endocrinol Metab, 2006, 91, 11, p. 4352-4360.
21. MKN-10. Mezinárodní statistická klasifikace nemocí a přidružených zdravotních problémů. Desátá revize-abecední seznam. WHO-ÚZIS, ČR.
22. Palermo, GD., Joris, H., Devroey, P., Van Steirteghem, AC. Pregnancies after cytoplasmic injection of single spermatozoon into oocyte. Lancet, 1992, 340, p. 17-18.
23. Patrizio, P. Intracytoplasmic sperm injection (ICSI): potential genetic concerns. Hum Reprod, 1995, 10, p. 2520-2523.
24. Pinborg, A., Loft, A., Schmidt, L., Nyboe Andersen, A. Morbidity in Danish cohort of 742 IVF/ICSI twins non-IVF/ICSI twins and 634 IVF/ICSI singletons: health-related and social complications for the children and their families. Hum Reprod, 2003, 18, 6, p. 1234-1243.
25. Pinborg, A., Lidegaard, O., la Cour, FN., Andersen, AN. Consequences of vanishing twins in IVF/ICSI pregnancies. Hum Reprod, 2005, 20, p. 2821–2829.
26. Place, I., Englert, Y. A prospective longitudinal study of the physical, psychomotor, and intellectual development of singleton children up to 5 years who were conceived by intracytoplasmic sperm injection compared with children conceived spontaneously and by in vitro fertilization. Fertil Steril, 2003, 80, p. 1388–1397.
27. Sanchez-Albisua, I., Borell-Kost, S., Mau-Holzmann, UA., et al. Increased frequency of severe major anomalies in children conceived by intracytoplasmic sperm injection. Dev Med Child Neurol, 2007, 49, 2, p. 129-134.
28. Silber, SJ., Repping, S. Transmision of male infertility to future generations: lessons from the Y chromosome. Hum Reprod, 2002, 8, 3, p. 217-229.
29. Saunders, K., Spensley, J., Munro, J., Halasz, G. Growth and physical outcome of children conceived by in vitro fertilization. Pediatrics, 1996, 97, p. 688–692
30. Slováčková, D. Vývoj některých antropometrických charakteristik a svalového tonu u českých dětí. Diplomová práce. Univerzita Karlova v Praze, Přírodovědecká fakulta. Katedra antropologie a genetiky člověka, Praha 2006.
31. Sutcliffe, AG., Taylor, B., Saunders, K., et al. Outcome in the second year of life after in-vitro fertilisation by intrycytoplasmic serm injection: a UK case-control study. Lancet, 2001, 357, p. 2080-2084.
32. Šípek, A., Gregor, V., Horáček, J., et al. Stav dětí narozených po asistované reprodukci v ČR. Čes Gynek, 2004, 69, Suppl., s. 42-46.
33. Šípek, A., Gregor, V., Horáček J. Vrozené vady v české republice v období 1994-2005-perinatologická data. Čes Gynek, 2007, 72, 2, s. 103-109.
34. Šnajderová, M., Mardešić, T., Zemková, D., et al. Děti narozené po intracytoplazmatické injekci spermie (ICSI): faktory neplodnosti, průběh těhotenství a porodu, perinatální období. Čes Gynek, 2008, 1. s. 16–21.
35. Ústav zdravotnických informací a statistiky ČR (ÚZIS). Národní registr hospitalizovaných, Národní registr novorozenců, Národní registr vrozených vad, Roční výkaz o činnosti ZZ - dětský a dorostový ČSÚ.
36. Van Golde, R., Boada, M., Veiga, A., et al. A retrospective follow-up study on intracytoplasmic sperm injection. J Assist Reprod Genet, 1999, 16, p. 227–232.
37. Wennerholm, UB., Bergh, C., Hamburger, L., et al. Incidence of congenital anomalies in children born after ICSI. Hum Reprod, 2000, 15, p. 944-948.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2008 Číslo 1
-
Všechny články tohoto čísla
- Rodičovské postoje a socioemoční vývoj dětí počatých po ICSI
- Děti narozené po intracytoplazmatické injekci spermie: Faktory neplodnosti, průběh těhotenství a porodu, perinatální období
- Vrozené vývojové vady, zdravotní stav a somatický vývoj dětí narozených po intracytoplazmatické injekci spermie
- Náplň předporodních kurzů z hlediska přípravy ke kojení
- Ochorenia štítnej žľazy matky a vrodené vývojové chyby plodu
- Psychomotorický a kognitivní vývoj dětí narozených po mimotělním oplodnění metodou intracytoplazmatické injekce spermie
- Ochorenia štítnej žľazy matky a hypotrofia plodu
- Abdominální sakrokolpopexe – jednoduchá a stále aktuální metoda léčby prolapsu poševního pahýlu?
- Nádor ovaria jako komplikace diagnostiky extraintestinálního gastrointestinálního stromálního tumoru – dvě kazuistiky
- Syndrom kaudální regrese – dvě kazuistiky
- Doporučený postup vaginální estrogenní terapie
- Volby výboru Sekce gynekologie dětí a dospívajících České gynekologické a porodnické společnosti ČLS JEP (září 2007)
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Syndrom kaudální regrese – dvě kazuistiky
- Abdominální sakrokolpopexe – jednoduchá a stále aktuální metoda léčby prolapsu poševního pahýlu?
- Vrozené vývojové vady, zdravotní stav a somatický vývoj dětí narozených po intracytoplazmatické injekci spermie
- Ochorenia štítnej žľazy matky a hypotrofia plodu
