Případ peritoneální tuberkulózy: diagnostika pomocí PET/CT a laparoskopie
A case report of peritoneal tuberculosis: the diagnostic role of PET/CT and laparoscopy
Objective:
We present a case of peritoneal tuberculosis of young woman with focus on difficult diagnosis of this low incidence disease in developed countries.
Design:
Case report.
Setting:
Department of Gynaecology and Obstetrics, Faculty Hospital, Olomouc. Department of Obstetric and Gynaecology, Nový Jičín Hospital. Department of Pulmonary Diseases and Tuberculosis, Faculty Hospital, Olomouc. Department of Pathology nad Molecular Medicine, Faculty Hospital, Olomouc. Department of Micobiology, Faculty Hospital, Olomouc.
Case report:
Peritoneal tuberculosis is an uncommon site of extrapulmonary infection caused by Mycobacterium tuberculosis. Diagnosis is often difficult and because of its nonspecific clinical, laboratory and radiological findings, the disease may be mistaken as ovarian malignancy. We present a case of 28 years old woman with ascites, enlarged lymphonodes, elevated Ca 125 and unusuall adnexal masses on PET/CT in ovarian locality. The diagnosis of tuberculosis in our case was made by laparoscopy and cultivation of Mycobacterium tuberculosis.
Conclusion:
In women with ascites and Ca 125 elevation, the posibility of TB infection should be, despite the low incidence of this disease in developed countries, still considered.
Keywords:
tuberculosis, elevation of Ca 125, ascites
Autoři:
H. Macháčková 1,2; R. Pilka 1; S. Losse 3; M. Žurková 3; V. Lošťáková 3; T. Tichý 4; Y. Lovečková 5
Působiště autorů:
Porodnicko-gynekologická klinika FN a LF UP, Olomouc, přednosta prof. MUDr. R. Pilka, Ph. D.
1; Gynekologicko-porodnické oddělení Nemocnice Nový Jičín, a. s., primář MUDr. P. Bartoš, Ph. D., MMED
2; Klinika plicních nemocí a tuberkulózy FN, Olomouc, přednosta prof. MUDr. V. Kolek, DrSc.
3; Ústav klinické a molekulární patologie FN, Olomouc, přednosta prof. MUDr. Z. Kolář, CSc.
4; Ústav mikrobiologie FN, Olomouc, přednosta prof. MUDr. M. Kolář, Ph. D.
5
Vyšlo v časopise:
Ceska Gynekol 2017; 82(4): 300-307
Souhrn
Cíl studie:
Prezentujeme případ peritoneální tuberkulózy u mladé pacientky a poukazujeme na obtíže diagnostiky tohoto onemocnění v prostředí jeho nízkého výskytu ve vyspělých zemích.
Typ práce:
Kazuistika.
Název a sídlo pracoviště:
Porodnicko-gynekologická klinika FN Olomouc. Gynekologicko-porodnické oddělení Nemocnice Nový Jičín a.s. Klinika plicních nemocí a tuberkulózy FN Olomouc. Ústav klinické a molekulární patologie FN Olomouc. Ústav mikrobiologie FN Olomouc.
Vlastní pozorování:
Peritoneální tuberkulóza je neobvyklým projevem extrapulmonální infekce způsobené Mycobacterium tuberculosis. Diagnóza bývá často obtížná pro její nespecifické klinické, laboratorní i radiologické nálezy a onemocnění může být zaměněno za ovariální malignitu. Prezentujeme případ 28leté ženy s ascitem, hraniční velikostí lymfatických uzlin, elevací Ca 125, minimálním nálezem na plicích a nejasným nálezem na PET-CT v oblasti ovarií. Diagnóza tuberkulózy byla v našem případě stanovena na základě laparoskopického nálezu a kultivace Mycobacterium tuberculosis.
Závěr:
V diferenciální diagnóze ascitu s elevací Ca 125 je třeba zvažovat možnost TBC infekce, navzdory její nízké incidenci ve vyspělých zemích, a podle toho upravit management a léčbu.
Klíčová slova:
tuberkulóza, elevace Ca 125, ascites
ÚVOD
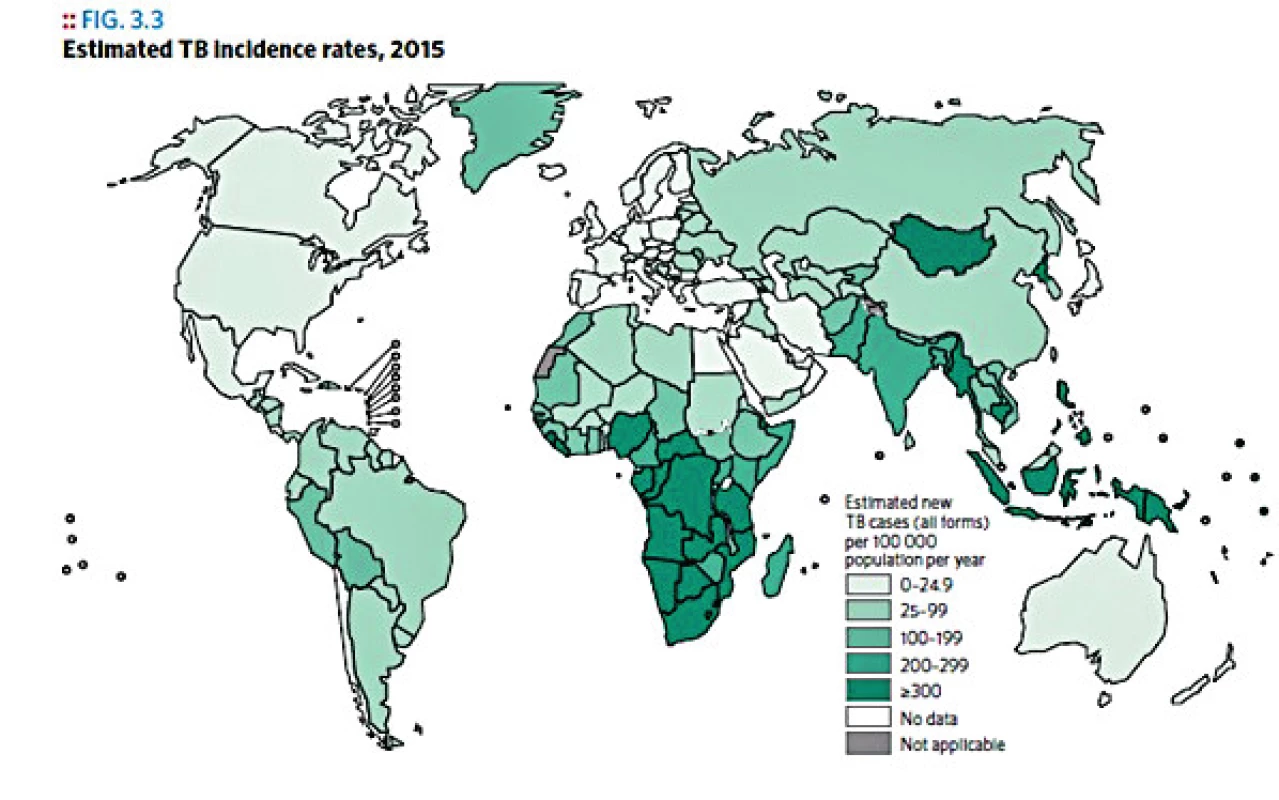
Tuberkulóza (TBC) je infekční onemocnění vyvolané mikroorganismy Mycobacterium tuberculosis komplex. V současnosti se jedná o druhou nejčastější smrtící infekční chorobu světa (po AIDS). Světová zdravotnická organizace udává, že na tuberkulózu ročně umírá 1,3 milionu lidí. Infikovaných pacientů je 1,9 miliardy [14]. Povinné plošné očkování proti tuberkulóze bylo v Československu zahájeno v roce 1953, ukončeno pak 1. 11. 2010. V roce 2015 bylo hlášeno v České republice celkem 67 onemocnění mimoplicní formou tuberkulózy, přičemž z tohoto počtu se tuberkulóza močové a pohlavní soustavy vyskytovala u sedmi pacientů, tuberkulóza střev, pobřišnice a mezenteriálních lymfatických uzlin u jednoho pacienta [29]. Česká republika tak patří s celkovou incidencí tuberkulózy všech forem – 5,2 případů na 100 tisíc obyvatel – k zemím s nejnižší incidencí tohoto onemocnění na světě (celkem 508 případů v roce 2015) (obr. 1) [30].
Průkaz tuberkulózy se opírá o mikroskopické a kultivační vyšetření Mycobacterium tuberculosis (klasickou či urychlenou metodou) (obr. 2), PCR a eventuálně histologické vyšetření. Podpůrnými metodami mohou být IGRA testy (detekce indukce tvorby interferonu z krve nemocných), tuberkulinový kožní test a zobrazovací metody.

Inkubační doba se pohybuje od čtyř týdnů do dvou let. Nejčastější způsob přenosu tuberkulózy je inhalační cesta (infikovaným aerosolem z dýchacích cest), méně často perorální cesta (v minulosti zvláště mlékem infikovaného skotu), přímou inokulací do kůže či pohlavím stykem. Z míst primárního ložiska tuberkulózy se pak bacily šíří lymfogenně, hematogenně či přímým šířením (např. z infikovaných vejcovodů). Dojde-li k pozření infekčního materiálu, bakterie jsou v tenkém střevě pohlceny makrofágy a šíří se lymfatickým systémem do přilehlých mezenteriálních lymfatických uzlin, kde perzistují. Oslabení organismu hostitele (např. diabetes mellitus, malnutrice, imunosupresivní onemocnění – HIV) zvyšuje riziko aktivace onemocnění [21]. Tuberkulóza dýchacího ústrojí představuje 85 % všech případů, zbývajících 15 % tvoří mimoplicní formy [3]. Ty mohou postihnout kterýkoliv orgán nebo tkáň. Bývají to mízní uzliny, gastrointestinální trakt, genitourinální trakt, kůže, kosti, klouby, CNS, vzácněji nadledviny, oči nebo játra. Může dojít také k závažné peritonitidě s tvorbou exsudátů s převahou lymfocytů a s tendencí k fibrotizaci. V literatuře se uvádí, že abdominální tuberkulóza postihuje hlavně mladé pacienty [24, 26]. Průměrný věk se pohybuje mezi třiceti až čtyřiceti lety [11].
Peritoneální tuberkulóza se vyskytuje u 1–2 % případů [31] a častěji postihuje ženy [2]. Jedná se o formu abdominální tuberkulózy, která může zahrnovat intestinální trakt, játra, slezinu, ženské pohlavní orgány, omentum, parietální i viscerální peritoneum [7]. Více než 90 % pacientů s peritoneální tuberkulózou má ascites [16], dalšími klinickými projevy mohou být bolesti břicha, abdominální distenze, ztráta váhy, průjmy, nauzea či zvracení. Mortalita neléčené tuberkulózní peritonitidy je 47–49 %, ale s léčbou ji lze snížit až na 5 % [9].
V diferenciální diagnostice peritoneální tuberkulózy s ascitem lze k odlišení od nádorového onemocnění použít kultivační, cytologické, histologické vyšetření, CT, ultrazvukové a rentgenologické vyšetření, eventuálně nově i PET/CT.
V léčbě tuberkulózy se v současné době používá standardizovaný protokol využívající kombinaci antituberkulotik – dva měsíce čtyřkombinaci (izoniazid, rifampicin, pyrazinamid, etambutol), následně čtyři měsíce dvojkombinaci (izoniazid, rifampicin) [19, 32, 34].
V této práci představujeme případ vzácné peritoneální a genitální tuberkulózy u mladé ženy s podezřením na maligní proces dutiny břišní, řešený laparoskopicky a demonstrující poprvé v české literatuře možnost využití PET/CT v diagnostice tohoto onemocnění.
VLASTNÍ POZOROVÁNÍ
Prezentujeme případ 28leté ženy vietnamského původu s peritoneální formou tuberkulózy. Pacientka s nevýznamnou osobní anamnézou, v anamnéze jeden spontánní porod, neguje kontakt s infekčním onemocněním včetně tuberkulózy, naposledy navštívila Vietnam před čtyřmi lety. Dva měsíce pozoruje zvětšování břicha, nedokáže ležet na zádech a udává citlivost v pravém podžebří. O měsíc později se přidává mírný neproduktivní kašel a ranní pocení. Jiné obtíže popírá.
Na provedeném CT břicha a malé pánve dominuje nález ascitu, je přítomen drobný fluidotorax vpravo, zesílení stěny tenkých kliček a hraniční velikost lymfatických uzlin při velkých cévách. Rentgenový snímek plic bez pozoruhodností. V laboratoři je přítomna elevace onkomarkerů (hodnota Ca 125 je 2389 kIU/l, Ca 15-3 je 86 kIU/l, beta-2 mikroglobulin 2,4 kIU/l), elevace CRP (51,4 mg/l), bez leukocytózy. Provedlo se gastroskopické vyšetření s nálezem chronického difuzního zánětu Helicobacter pylori. Provedená diagnostická paracentéza byla bez nálezu maligních buněk, hodnocena jako spontánní bakteriální peritonitida, pročež je pacientka empiricky přeléčena antibiotiky. Kultivační vyšetření ascitu je negativní. Vzhledem k laboratornímu nálezu hypoalbuminémie, hypergamaglobulinémie, koagulopatie a nálezu kongesce žaludku s ascitem je vysloveno podezření na jaterní cirhózu, avšak na zobrazovacích metodách nejsou nalezeny známky cirhotické přestavby. V rámci dalšího pátrání po příčině pacientčiných obtíží se provádí PET/CT vyšetření. Nalezena je zvýšená akumulace 18F-FDG (18-fluordeoxyglukózy) ve viscerálním i parietálním peritoneu, v obou ovariích, v lymfatických uzlinách v jaterním hilu, v lymfatických uzlinách v mediastinu – paratracheálně vpravo, infrakarinálně, parasternálně vlevo, v perikardiálním tuku ventrálně, v ložisku před pravým jaterním lalokem a dále ve třech ložiscích na pleuře (obr. 3). Přítomen oboustranný fluidotorax (vpravo do 70 mm, vlevo do 44 mm) (obr. 4) a ascites. V pravé plíci je nalezena drobná nodulace velikosti 4 mm, která je však pod rozlišovací schopností PET/CT. V diferenciální diagnóze je zvažována tuberkulóza, sarkoidóza či maligní onemocnění.
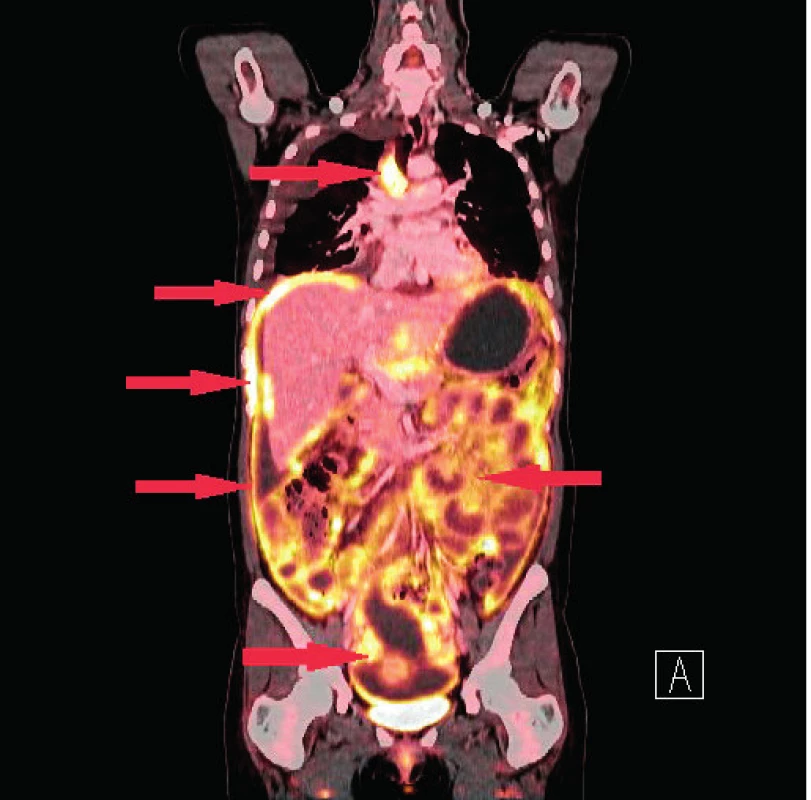
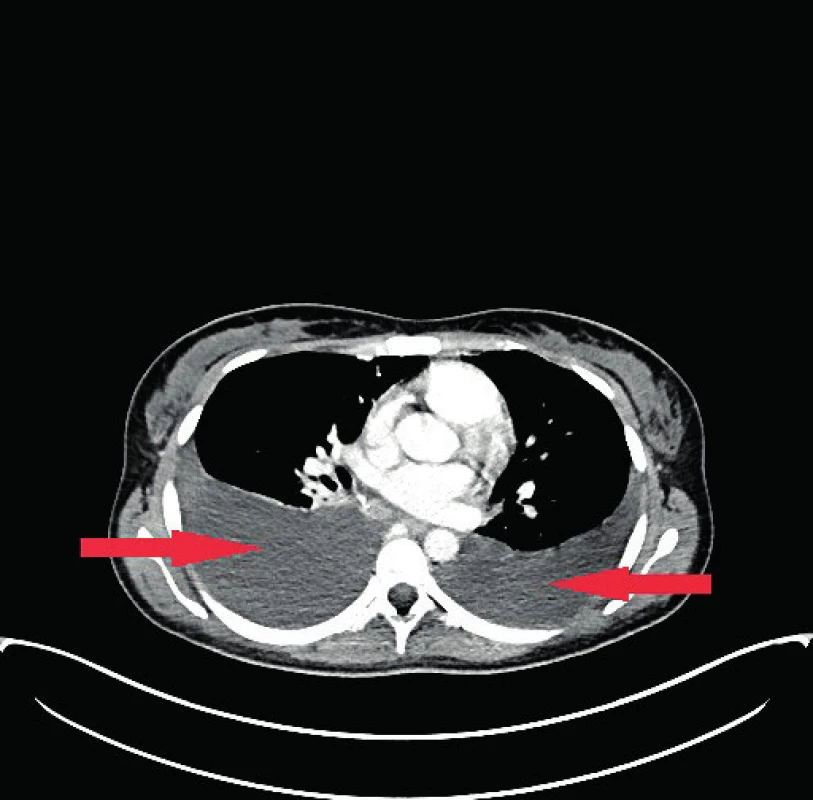
Pacientka byla odeslána na plicní ambulanci, kde byl zjištěn pozitivní IGRA test QFT (Interferon gamma release assays, QuantiFERON TB GOLD – krevní test, který je schopen detekovat produkci interferonu paměťovými buňkami s infekcí Mycobacterium tuberculosis, ovšem nerozliší infekci aktivní od latentní). Kožní tuberkulinový test (Mantoux II) byl rovněž pozitivní – indurace 15 mm. Je opakován rentgenový snímek plic s nálezem drobného zastínění o velikosti 6 mm v horním plicním poli, bilaterálně bazálně pleurální tekutina. Doplněna je pleurální punkce: cytologicky lymfocytárně – mezoteliální výpotek, acidorezistentní tyčinky nenalezeny, průkaz DNA Mycobacterium tuberculosis komplex negativní. Kultivace je taktéž negativní. V rámci dalšího došetřování je proveden EBUS (endobronchiální ultrazvuk – endoskopické vyšetření průduškového stromu flexibilním bronchoskopem, který je zakončen ultrazvukovou sondou) s punkcí mediastinálních PET/CT pozitivních lymfatických uzlin a bronchoalveolární laváží. Dále je odebrána i biopsie pleury, nic nenasvědčuje aktivně probíhající infekci Mycobacterium tuberculosis. Nález uzavřen jako latentní tuberkulóza a je indikována profylaktická léčba Nidrazidem 300 mg/den.
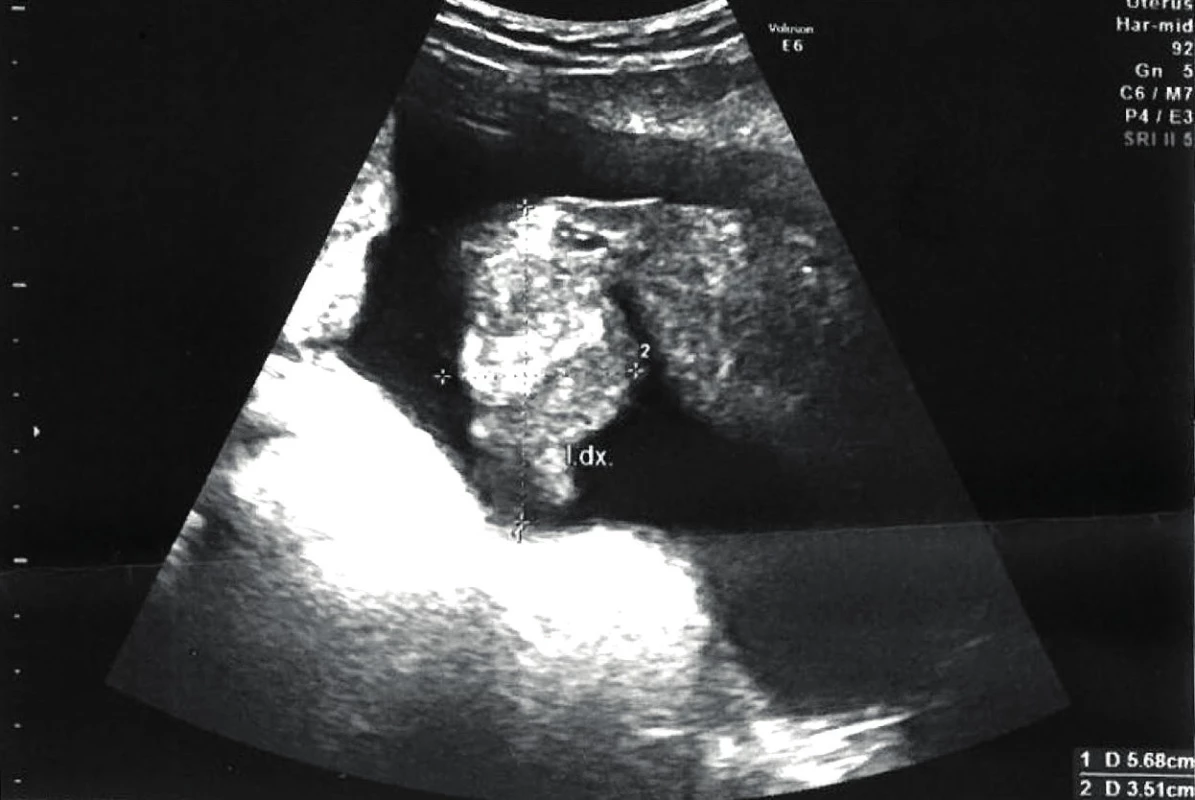
V pleurálním punktátu, provedeném na plicní klinice, v odběrech moči, stolice, výtěru z pochvy a ascitu nebyly nalezeny acidorezistentní tyčinky, PCR Mycobacterium tuberculosis rovněž negativní. Vzhledem k nadále nejasnému celkovému nálezu je doplněno gynekologické vyšetření – obraz oboustranně ztluštělých vejcovodů, volné tekutiny v malé pánvi a zhrubění peritonea (obr. 5, 6, 7). U pacientky s neprokázanou manifestní formou tuberkulózy a nevyloučeným maligním procesem, elevací onkomarkerů, ascitem, nálezem na PET/CT vyšetření a nálezem při gynekologickém vyšetření je indikována laparoskopie s evakuací ascitu a biopsií.


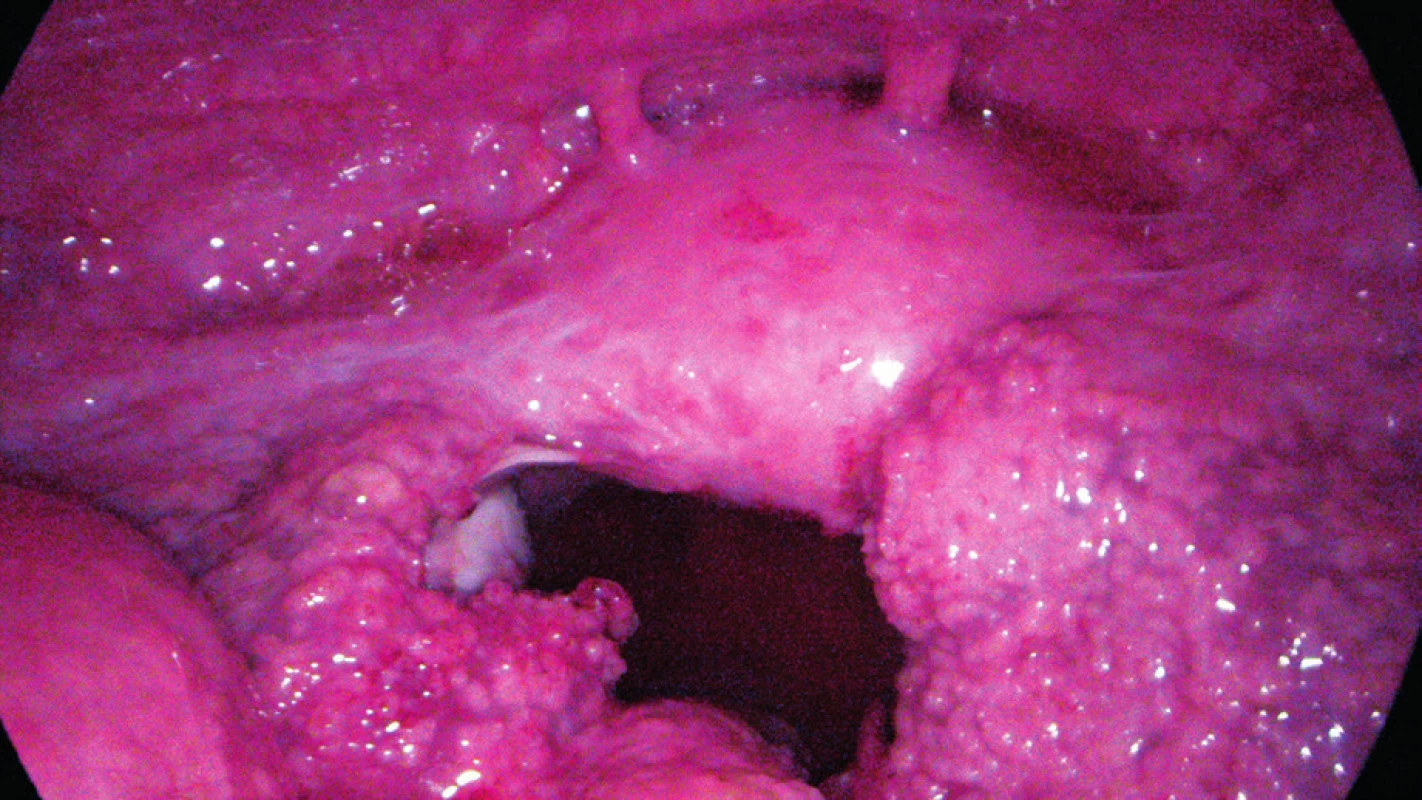
Operace byla provedena 21. 12. 2016, peroperačně vizualizováno: na peritoneu, děloze, adnexech a střevních kličkách miliární rozsev, výrazně dilatovány vejcovody, přítomen ascites (obr. 8) – nález neimponuje jako diseminovaný zhoubný novotvar vaječníku, vzhledem k předchozím vyšetřením (i přes negativní kultivační vyšetření) je vysloveno silné podezření na tuberkulózu peritonea a seróz. Ascites je odebrán na mikrobiologické a cytologické vyšetření, provedena pravostranná salpingektomie. Pro laparoskopický nález je nasazena kombinace antituberkulotik (HRZE – izoniazid, rifampicin, pyrazinamid, etambutol).
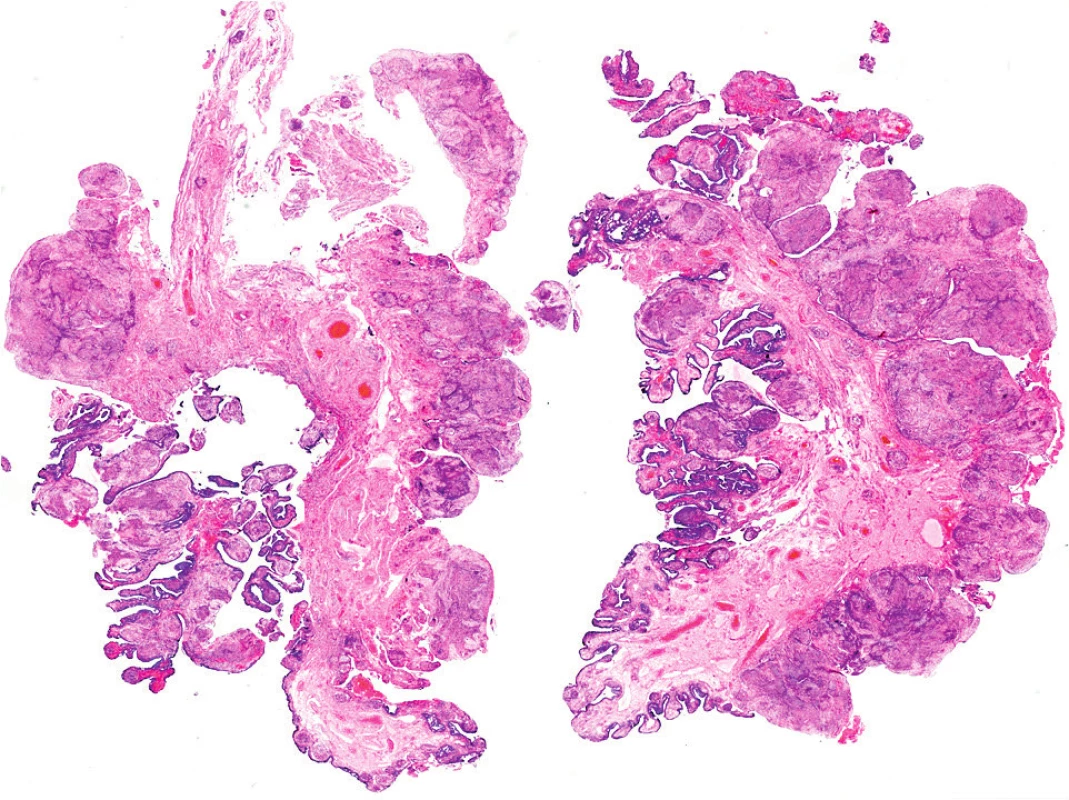
Histologické vyšetření vejcovodu odebraného při laparoskopii prokazuje rozsáhlý granulomatózní zánět, v okolí granulomů edém a lymfocytární infiltrát, ojediněle drobná nekróza (obr. 9, 10, 11). V diferenciální diagnóze je zvažována také sarkoidóza, séromarkery sarkoidózy jsou velmi vysoké. Infektologický screening (hepatitidy, HIV, syfilis) je negativní. Na peroperačně získaném vzorku tkáně 21. 12. 2016 je tentýž den provedena přímá mikroskopie (barvení podle Ziehla-Neelsena) s negativním výsledkem. Současně je založena klasická i urychlená kultivace (automat Bactec MGIT960 s automatickým monitoringem). Dne 6. 1. 2017 je detekována pozitivita vzorku v automatickém systému Bactec MGIT 960 (tj. po 16 dnech kultivace), klasická kultivace je pozitivní po 28 dnech. Izolát byl identifikován v laboratoři pro mykobakterie ZÚ v Ostravě jako Mycobacterium tuberculosis. Rovněž byla stanovena jeho citlivost na antituberkulotika, jednalo se o plně citlivý kmen na streptomycin, izoniazid, rifampicin, etambutol, pyrazinamid.
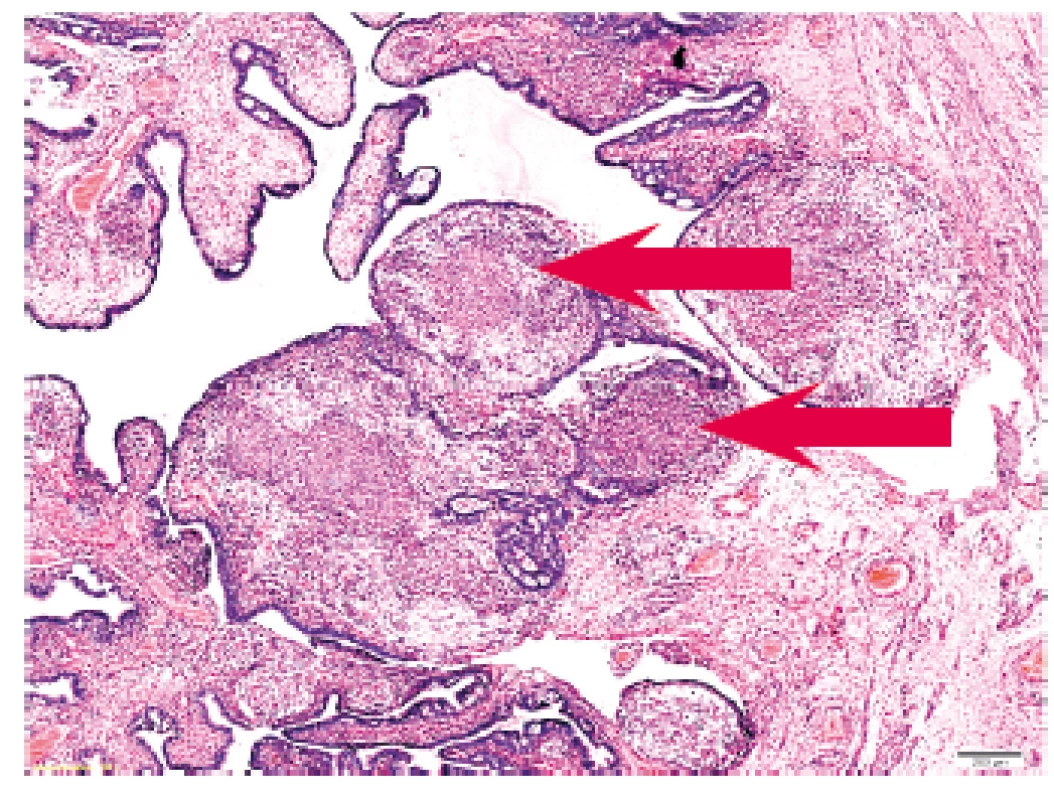
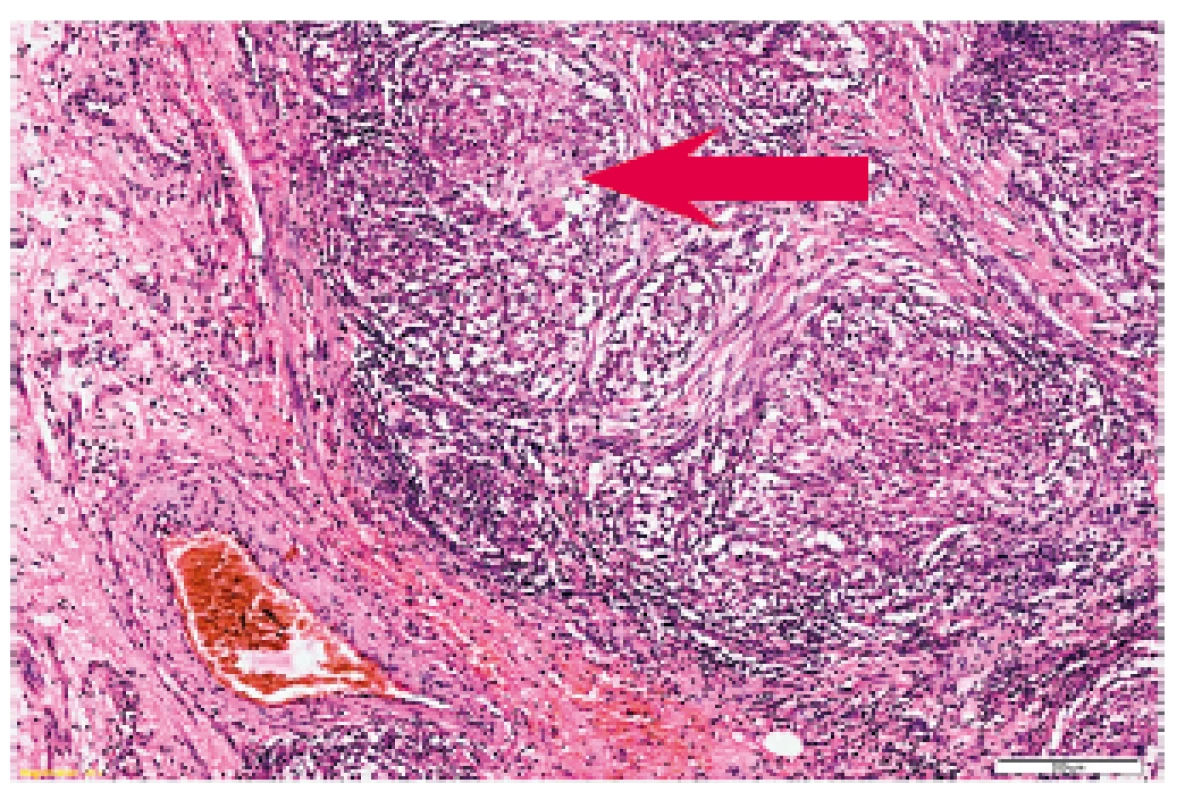
Stav pacientky je uzavřen jako tuberkulóza peritonea, střev, salpingů, lymfatických uzlin a pleury. Pacientka je adekvátně zaléčena a odeslána do Odborného léčebného ústavu TRN Jevíčko (specializované zdravotnické zařízení pro léčbu mimoplicních forem tuberkulózy).
DISKUSE
Námi prezentovaný případ vzácného výskytu peritoneální tuberkulózy v České republice ukazuje na možná úskalí diferenciální diagnostiky při přítomnosti ascitu, elevaci Ca 125 a podezření na zhoubné onemocnění u mladé ženy. Zdůrazňujeme nutnost brát do úvahy i toto onemocnění se zcela odlišným léčebným managementem.
Tuberkulóza představuje celosvětový zdravotnický problém, a to zejména v rozvojových krajinách. Dá se předpokládat, že s rostoucí mírou migrace bude vzrůstat šíření tuberkulózy i v evropských zemích, kde je aktuálně její incidence velmi nízká. Diagnóza peritoneální tuberkulózy je často obtížná pro její nespecifické klinické a laboratorní nálezy, včetně zobrazovacích metod. Do diferenciální rozvahy můžeme zahrnout diseminovaný ovariální karcinom, peritoneální karcinomatózu, zhoubné onemocnění gastrointestinálního traktu a Crohnovu chorobu. Definitivní diagnóza je pro obtížný průkaz tohoto onemocnění pomocí kultivace často založena až na operačním zákroku s odběrem biopsie [12]. Téměř 70 % pacientů má příznaky onemocnění více než čtyři měsíce před tím, než je stanovena správná diagnóza [5]. Mimoto je abdominální tuberkulóza známá svými rozmanitými projevy, které mohou napodobovat mnohá jiná onemocnění. Může probíhat jako chronická, akutní či se může jednat o zcela náhodný nález [21]. Přibližně 30 % pacientů má systémové projevy, jako je zvýšená teplota, letargie, malátnost, noční poty a ztráta váhy. Tyto příznaky jsou častější u ascitického typu tuberkulózy a ulcerujících lézí na střevě [11].
Ascites může mít mnoho příčin, může se jednat o peritonitidu (bakteriální, TBC), portální přetlak (např. trombóza portální žíly, cirhóza, chronická hepatitida, jaterní tumor, Buddův-Chiariho syndrom atd.), onemocnění srdce a perikardu, poruchy odtoku lymfy, nefrotický syndrom, maligní tumory, Meigsův syndrom (tumor ovaria s ascitem a hydrotoraxem), pankreatitidu, trauma [6]. U tří případů peritoneální tuberkulózy publikovaných v českém písemnictví byl rovněž v popředí symptomatický ascites v množství 1,5–2,5 l [4, 20, 28].
Ca 125 je nespecifický marker karcinomu vaječníků, doprovázející přítomnost ascitu. Nicméně jeho zvýšení nacházíme také u jiných stavů, jako jsou infekce, endometrióza, Meigsův syndrom, hyperstimulace vaječníků a u řady jiných negynekologických onemocnění, např. u aktivní hepatitidy, akutní pankreatitidy, perikarditidy, pneumonie, tuberkulózy atd. [8]. V české literatuře byly od roku 1989 publikovány tři případy peritoneální tuberkulózy a ve všech byly zaznamenány mimořádně vysoké hladiny Ca 125 v rozmezí od 600 do 2622 kIU/l [4, 20, 28]. V našem případě jsme zaznamenali hladinu Ca 125 2389 kIU/l, což je v souladu s výše publikovanými údaji (norma se pohybuje do 35 kIU/l).
Ultrazvukové vyšetření se často užívá u pacientek s abdominálním dyskomfortem, bolestí či při podezření na ascites. U gastrointestinální tuberkulózy lze vidět dilatované kličky tenkého střeva a zesílení střevní stěny. Podezření na zánět je při ztluštění větším než 5 mm se zachováním struktur stěny. Tento nález a zvýšení echogenity v mezenteriu s mezenteriální lymfadenopatií jsou charakteristickými známkami časné břišní tuberkulózy, stejně jako zhrubění peritonea a tvorba uzlíků. Rovněž můžeme prokázat tvorbu ascitu. Lze využít i barevné dopplerometrické zobrazení, pomocí něhož můžeme (intenzitou barevného signálu a analýzou dopplerovských křivek s měřením indexu rezistence) usuzovat na hypervaskularizaci zánětem postiženého střeva [2]. V našem případě bylo taktéž provedeno ultrazvukové vyšetření s průkazem ascitu, ztluštěním peritonea a výraznou patologií na vejcovodech (obr. 5, 6, 7).
Počítačová tomografie (CT) je schopna hodnotit patologii střevní stěny, zbytnění mezenteria a břišní lymfadenopatii, ascites, případně fluidotorax a lézi na plicích. CT známky peritoneální tuberkulózy zahrnují zesílení stěny peritonea, ascites (s jemnými septy), lymfadenopatie a zhrubění omenta. Tato zobrazovací metoda má samozřejmě větší senzitivu a specificitu než ultrazvukové vyšetření [2], ale nedokáže spolehlivě odlišit malignitu.
PET CT vyšetření bývá u pacientek s tuberkulózou pozitivní díky tomu, že aktivované zánětlivé buňky (hlavně lymfocyty a makrofágy) vykazují zvýšenou akumulaci 18F-FDG, neboť je fagocytózou stimulován hexózo-monofosfátový shunt. Je však obtížné rozpoznat peritoneální tuberkulózu od ovariálního karcinomu [15]. Při tuberkulózním postižení je nejčastěji vizualizováno zvětšené omentum, peritoneální ložiska, postižení subdiafragmatické oblasti a pánve [25], což bylo zaznamenáno i v našem případě. Nejčastější lokalizace ascitu bývá v pravém subdiafragmatickém prostoru v důsledku negativního nitrohrudního tlaku a také díky tomu, že levý parakolický sulkus je mělčí než pravý, a ascites tak může lépe putovat do této lokalizace. Proto jsou také pravá podbrániční oblast a pánev místa s častějším výskytem lézí implantovaných zde díky ascitu. Právě tato distribuce peritoneálního postižení je signifikantní známkou peritoneálního karcinomu se senzitivitou 78,4 % a specificitou 72 %. Naopak rovnoměrné peritoneální postižení je signifikantní známkou tuberkulózní peritonitidy se 72% senzitivitou a 94,1% specificitou [25]. Mezi další PET/CT známky svědčící pro tuberkulózu patří korálkovité pruhy a hladké uniformní zesílení peritonea. Peritoneální karcinom se vyznačuje nerovnoměrným zesílením peritonea, jeho zahuštěním a tvorbou lézí v pravém podbráničním prostoru a pánvi [25]. Maligní peritoneální proces vykazuje také signifikantně vyšší SUVmax než benigní léze, nicméně tuberkulózní postižení má rovněž vysoké SUVmax, a díky tomu jej lze za malignitu zaměnit [23].
Vzhledem k obtížnému průkazu tuberkulózy běžně užívanými laboratorními testy a kultivačním vyšetřením, jejichž negativní výsledek nemůže tuberkulózu vyloučit [27], je diagnóza často stanovena až na základě biopsie při operačním zákroku. K diagnóze poté vede histologický průkaz granulomů s kazeózní nekrózou, průkaz acidorezistentních tyčinek nebo PCR Mycobacterium tuberculosis, či pozitivní kultivační vyšetření z odebrané tkáně. Podle turecké studie Koce a kol. byla z 1826 žen s klinickými známkami ovariální malignity u 22 pacientek (1,2 %) diagnostikována peritoneální tuberkulóza. Dvěma pacientkám byla tuberkulóza zjištěna již před operací, jedenácti byla provedena exploratorní laparotomie, osmi diagnostická laparoskopie a v jednom případě byla laparoskopie konvertována na laparotomii [13]. U tří pacientek publikovaných v české literatuře byla po neúspěšných pokusech nakonec tuberkulóza potvrzena při operačním zákroku (dvakrát laparotomie, jednou laparoskopie), kdy byla ve dvou případech provedena adnexektomie, z toho v jednom případě u velmi mladé ženy [4, 20, 28]. U naší pacientky jsme k diagnóze došli rovněž na základě biopsie při laparoskopii s jednostrannou salpingektomií pro devastující nález na tomto orgánu.
Ačkoli je laparotomie nejlepší metodou k získání tkáně na histologické a mikrobiologické vyšetření, je zatížena signifikantní morbiditou a potenciálně vysokou mortalitou a představuje problém zejména u pacientů s komorbiditami. Méně invazivní a pravděpodobně tak bezpečnější alternativou je laparoskopie. Je to ideální metoda pro časnou diagnózu tuberkulózy s přesností 95 % [22]. Historicky je dokonce prokázáno, že opakovaná insuflace CO2 při laparoskopii do dutiny břišní příznivě ovlivňuje léčbu tuberkulózní peritonitidy [33]. Typický je nález tuberkulomů pokrývajících peritoneum, omentum, játra a slezinu, adheze a slámově žlutý ascites [22]. Je nezbytné odebrat makroskopicky abnormální tkáň a vzorek tekutiny (je-li přítomna) na analýzu. Pozitivní kultivace ascitu však bývá pouze ve 35 % podle Islama a kol. [10], ve 23 % podle Menziese a kol. [17] a v 16 % podle Nafeha a kol. [18]. Laparoskopii je však nutno indikovat uváženě, jelikož i ta má své komplikace. Navíc tuberkulóza se projevuje překrvenými a drolivými povrchy tkání, které lze jen těžko separovat. Často jsou přítomny adheze (až v 52 % případů) [1], které si mohou vyžádat konverzi na laparotomii. K predikci přítomnosti adhezí lze využít ultrazvukové vyšetření.
Ačkoli v České republice není onemocnění tuberkulózou časté, je třeba, a to zvláště u žen, které mají v anamnéze kontakt s tuberkulózou či se vyskytovaly v zemích s vysokým výskytem tohoto onemocnění, zvažovat v diferenciální diagnóze ascitu s elevací Ca 125 možnost infekce tuberkulózou a podle toho upravit management a léčbu.
ZÁVĚR
Přes nízkou incidenci ve vyspělých zemích může tuberkulóza dutiny břišní představovat úskalí v diferenciální diagnóze ascitu a zvýšených hladin nádorových markerů. Toto onemocnění může postihovat, tak jako v našem případě, i mladé ženy s neukončenou reprodukcí. Podle našeho názoru je proto vhodné při stanovení definitivní diagnózy pomocí operačního výkonu využití minimálně invazivního přístupu (laparoskopie) se snahou o maximální zachování reprodukčních funkcí ženy.
MUDr. Hana Macháčková
Gynekologicko-porodnické oddělení
Nemocnice Nový Jičín a.s.
Purkyňova 2138/16
741 01 Nový Jičín
e-mail: hana.machackova1@seznam.cz
Zdroje
1. Al-Mulhim, AA. Laparoscopic diagnosis of peritoneal tuberculosis. Surg Endosc, 2004, 18, p. 1757–1761.
2. Badea, R., Chiorean, L., Matei, D., et al. Ileocecal, colonic, and peritoneal tuberculosis: role of imaging in diagnosis. A case report and literature review. J Med Ultrasonic, 2014, 41, p. 77–82.
3. Bártů, V. Tuberkulóza ve světle 21. století. Praha: Medical Tribune, 2010.
4 Blšťák, I. Ženská genitální tuberkulóza – příčina diagnostických rozpaků, Gynekolog, 1999, 8(5), s. 235.
5. Gitt, S., Haddad, F., Levenson, S. Tuberculous peritonitis: an overlooked diagnosis. Hosp Pract (Off Ed), 1992, 27, p. 224.
6. Hehlmann, A. Leitsymptome. München: Urban & Fischer, 2007, S. 39.
7. Hopewell, PC. Overview of clinical tuberculosis. In Blom, B. (ed), Tuberculosis, pathogenesis, protection and control. 1st ed. Washington (DC): American Society for Microbiology, 1994, p. 25–46.
8. Chavhan, GB., Hira, P., Rathod, K., et al. Female genital tuberculosis: hysterosalpingographic appearances. Br J Radiol, 2004, 77, p. 164–169.
9. Chow, KM., Chow, VC., Hung, LC., et al. Tuberculous peritonitis – associated mortality is high among patients waiting for the results of mycobacteria cultures of ascitis fluid samples. Clin Infect Dis, 2002, 35(4), p. 409–413.
10. Islam, J., Clarke, D., Thomson, SR., et al. A prospective audit of the use of diagnostic laparoscopy to establish the diagnosis of abdominal tuberculosis. Surg Endosc, 2014, 28, p. 1895–1901.
11. Kapoor, VK. Abdominal tuberculosis. Postgrad Med J, 1998, 74, p. 459–467.
12. Khan, R., Abid, S., Jafri, W., et al. Diagnostic dilema of abdominal tuberculosis in non HIV patients: an ongoing challenge of physicians. World J Gastroenterol, 2006, 12, p. 6371–6375.
13. Koce, S., Beydilli, G., Tulunay, G., et al. Peritoneal tuberculosis mimicking advanced ovarian cancer: A retrospective review of 22 cases. Gynecol Oncol, 2006, 103, p. 565–569.
14. Kolek, V., Kašák, V., Vašáková, M., a kol. Pneumologie, 2. vyd. Praha: Maxdorf, 2014, s. 223–243.
15. Louis, J., Khaldoun, K., Cematte, S., et al. Peritoneal tuberculosis revealed by carcinomatosis on CT scan and uptake at FDG-PET. BJOG, 2003, 110, p. 1129–1131.
16. Manohar, A., Simjee, AE., Haffejee, AA., Pettengell, KE. Symptoms and investigative findings in 145 patients with tuberculous peritonitis diagnosed by peritoneoscopy and biopsy over a five year period. Gut, 1990, 31, p. 1130.
17. Menzies, RI., Alsen, H., Fitzgerald, JM., Mulpeter, K. Laparoscopic diagnosis of ascites in Lesotho. BMJ, 1985, 291, p. 473–475.
18. Nafeh, MA., Madhat, A., Abdul-Hameed, AG., et al. Tuberculous peritonitis in Egypt: the value of laparoscopy in diagnosis. Am J trop Med Hyg, 1992, 47(4), p. 470–477.
19. Nahid, P., Dorman, SE., Apipanah, NM., et al. Official American Thoracic Society / Centers for disease control and prevention / Infectious diseases society of America clinical practise guidelines: Threatment of drug-susceptible tuberculosis. Clin infect Dis, 2016, 63(7), p. 853–867.
20. Neumayer, J., Havlas, R., Urbanec, M. Tuberkulóza peritonea imitující ovariální karcinom – kazuistika. Gynekolog, 2012, 21, s. 94.
21. Pattanayak, S., Behuria, S. Is abdominal tuberculosis a surgical problem? Ann R Coll Surg Engl, 2015, 97, p. 414–419.
22. Rasheed, S., Zinicola, R., Watson, D., et al. Intra-abdominal and gastro-intestinal tuberculosis. Colorectal Dis, 2007, 9, p. 773–783.
23. Ruohua, C., Yumei, C., Liu, L., et al. The role of 18F-FDG PET/CT in the evaluation of peritoneal thickening of undetermined origin. Medicine, 2016, 95(15).
24. Sharma, MP., Bhatia, V. Abdominal tuberculosis. Indian J Med Res, 2014, 120, p. 305–315.
25. Shao-Bo Wang, MD., Yan-Hai Ji, MB., Hu-Bing Wu, MD., et al. PET/CT for differentiating between tuberculous peritonitis and peritoneal carcinomatosis. Medicine, 2017, 96, p. 2.
26. Tanrikulu, AC., Aldemir, M., Gurkan, F., et al. Clinical review of tuberculous peritonitis in 39 patients in Diayarbakir, Turkey. J Gastroenterol Hepatol, 2005, 20, p. 906–909.
27. Terras Alexandre, A., Raimundo, S., Pinto, C. Peritoneal tuberculosis – a rare diagnosis. Rev Port Pneumol, 2017, 23(3), p. 172–173.
28. Tichý, M., Hanousek, L., Rothröckel, P. Abdominální forma tuberkulózy imitující zhoubné onemocnění ovarií. Gynekolog, 2005, 14(6), s. 270.
29. Ústav zdravotnických informací a statistiky ČR, Registr tuberkulózy, Praha.
30. World health organisation. Global tuberculosis report 2016, Geneva: WHO Library Cataloguing-in-Publication Data, 2016, p. 38.
31. Yazdani, SH., Sadeghi, M., Alijanpour, A., Naemirad, M. A case report of peritoneal tuberculosis with multiple miliary peritoneal deposits mimicking advanced ovarian carcinoma. Caspian J intern Med, 2016, 7(1), p. 61–63.
32. Yew, WW., Lange, C., Leung, CC. Threatment of tuberculosis: update 2010. Eur Resp J, 2011, 37(2), p. 441–462.
33. Zábranský, F. Cesta za světlem. Praha: Grada, 2016, s. 144.
34. Zatloukal, P., Kos, S., Vašáková, M. Tuberkulóza dospělých (standard léčebného plánu). Sekce pro tuberkulózu ČPFS, 2016.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2017 Číslo 4
-
Všechny články tohoto čísla
- Editorial
- Laparoskopická a robotická sakropexe: retrospektivní studie zkušeností z learning curve a následného follow-up
- Rekonstrukce defektu zadního a středního kompartmentu pomocí kotveného implantátu Prolift Posterior: kohortová studie s pětiletým follow-up
- Řešení sestupu tří kompartmentů pomocí syntetického implantátu a sakrospinózní fixace: kohortová prospektivní studie s délkou follow-up pěti let
- Zachování fertility u žen s karcinomem prsu před gonadotoxickou léčbou
- Současné trendy v psychosociální a etické problematice dárcovství gamet
- Případ peritoneální tuberkulózy: diagnostika pomocí PET/CT a laparoskopie
- Katameniální pneumotorax – kazuistiky a literální přehled
- Exstirpace suburetrální pásky z důvodu chronických bolestí
- Rozsáhlý hematom – časná komplikace po antiinkontinentní operaci transobturátorovým přístupem
- Tuboovariální absces ve 39. týdnu gravidity (kazuistika)
- Informovanost rodiček v oblasti primární a sekundární prevence poruch pánevního dna po porodu
- Seriál o EET
- XXVI. konference Sekce gynekologické endoskopie ČGPS ČLS JEP 2017 se zahraniční účastí
-
Workshop
Základy robotické operativy v gynekologii 2017
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Katameniální pneumotorax – kazuistiky a literální přehled
- Rozsáhlý hematom – časná komplikace po antiinkontinentní operaci transobturátorovým přístupem
- Exstirpace suburetrální pásky z důvodu chronických bolestí
- Laparoskopická a robotická sakropexe: retrospektivní studie zkušeností z learning curve a následného follow-up
