Mozková žilní trombóza po císařském řezu
Cerebral venous thrombosis after caesarean section
Objective: Case report of a patient with cerebral venous thrombosis after caesarean section. Case report: We present a case of a 22-year-old patient after an acute caesarean section, which was complicated by cerebral venous thrombosis. The etiology of the thrombosis was multifactorial. Diagnosis was determined using imaging methods once the neurological symptoms were expressed. Follow-up care for the patient included comprehensive care in the intensive care unit, including a temporary decompresive craniectomy. Conclusion: Cerebral venous thrombosis is a rare disease with a varied clinical manifestation whose development is affected by a number of acquired and congenital factors. The incidence is increased in women in the puerperium, but we can also see it in gynecological practice in young contraception users. Contextual knowledge is essential in early diagnosis as well as using a correct treatment strategy with a multidisciplinary approach and interdisciplinary collaboration.
Keywords:
caesarean section – headache – cerebral venous thrombosis – laparotomy dehiscence
Autoři:
Drábková Lucie
Působiště autorů:
Gynekologicko-porodnické oddělení, Nemocnice Ivančice, p. o.
Vyšlo v časopise:
Ceska Gynekol 2021; 86(5): 339-342
Kategorie:
Kazuistika
doi:
https://doi.org/10.48095/cccg2021339
Souhrn
Cíl: Prezentace případu mozkové žilní trombózy po císařském řezu. Vlastní pozorování: Prezentujeme případ 22leté pacientky po akutním císařském řezu, který byl komplikován mozkovou žilní trombózou. Etiologie trombózy byla multifaktoriální. Diagnóza byla stanovena pomocí zobrazovacích metod již při vyjádřené neurologické symptomatice. Následná péče o pacientku zahrnovala komplexní péči na jednotce intenzivní péče, vč. přechodné odlehčující kraniektomie. Závěr: Mozková žilní trombóza je vzácné onemocnění s pestrou klinickou manifestací, na jehož vzniku se podílí řada získaných i vrozených faktorů. Výskyt je zvýšen u žen v puerperiu, ale můžeme se s ní setkat i během gynekologické praxe u mladých uživatelek antikoncepce. Znalost těchto souvislostí může být zásadní při včasné diagnostice a správné léčebné strategii využívající multidisciplinární přístup a mezioborovou spolupráci.
Klíčová slova:
císařský řez – mozková žilní trombóza – dehiscence laparotomie – cefalea
Úvod
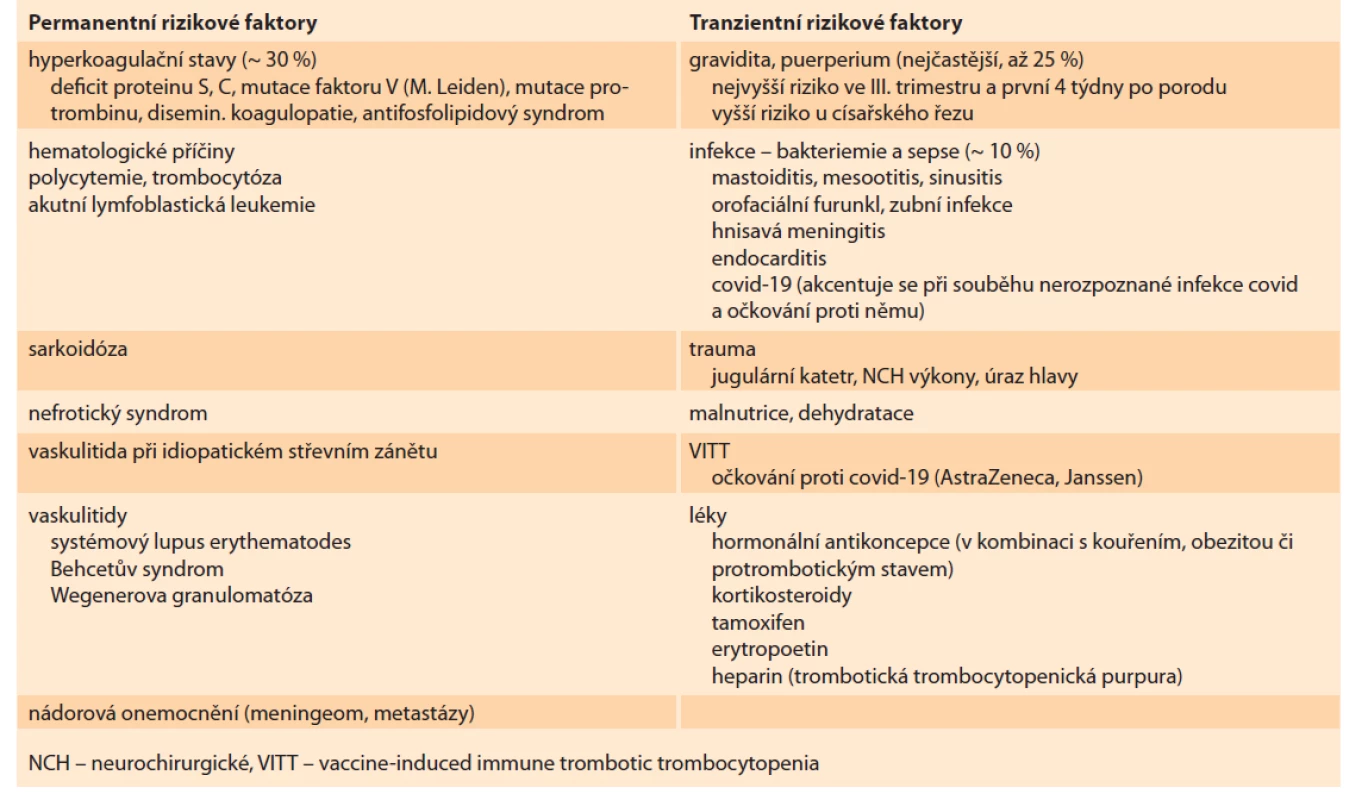
Mozková žilní trombóza (MŽT) je trombotické onemocnění mozkových žil a splavů. Jedná se o velmi vzácné, ale závažné a život ohrožující onemocnění. Představuje 1 % cévních onemocnění mozku [1], častější výskyt je u žen, nejčastěji ve třetí dekádě. Výskyt MŽT u mladých žen je zvýšen především v poporodním období, při užívání hormonální antikoncepce a při trombofilních stavech [2]. Incidence je 1–2/100 000 obyvatel/rok [3]. Jedná se o multifaktoriální onemocnění. Na jeho vzniku se může podílet velmi široké spektrum rizikových faktorů, ty můžeme dělit z několika pohledů na lokální vs. celkové, podle aplikace antibiotické léčby na aseptické vs. septické, dále na tranzientní vs. permanentní (tab. 1) [4–7]. V 10–15 % není zjištěn žádný z rizikových faktorů. Klinické projevy jsou důsledkem nitrolební hypertenze, event. parenchymové léze. Jsou pestré a nespecifické.
Tab. 1. Overview of risk factors.
Mezi typické projevy patří tato triáda:
- bolest hlavy;
- epileptický záchvat;
- fokální neurologický nález.
Cefalea se projevuje u 75–95 % případů, jako izolovaný symptom může být až u jedné třetiny pacientů. Typicky progreduje během několika dnů. Trvalá, tupá a difuzní bolest hlavy se zhoršuje v předklonu, dále při Valsalvově manévru, kašli a defekaci. Bývá provázena nauzeou a zvracením. Mezi lokalizací bolesti a místem trombózy nebyla zjištěna příčinná souvislost [1]. Epileptické záchvaty (u 40 %) bývají často s fokálním začátkem a Toddovou hemiparézou. Ložiskový nález nacházíme asi u 50 % pacientů a odpovídá postiženému splavu. Náhlé zhoršení ložiskové symptomatologie může být důsledkem zakrvácení do ischemie. Mezi další příznaky patří kvantitativní a kvalitativní poruchy vědomí, poruchy zorného pole, městnání na očním pozadí, okohybné poruchy s diplopií [1,4]. Variabilita klinického průběhu a rozptýlenost rizikových faktorů mohou z počátku činit diagnózu tohoto onemocnění obtížnou [3].
Vyšetření prokoagulačních stavů je standardní součástí etiologického pátrání (tab. 2). Nejčastěji dochází k elevaci D-dimerů a fibrinogenu, a to se senzitivitou 98 % [8]. Falešnou negativitu pozorujeme u izolované bolesti hlavy a při prolongovaném průběhu. Pro diagnostiku je rozhodující zobrazovací vyšetření. Vyšetření mozku výpočetní tomografií (CT) a v současné době také doplněné o CT angiografii je sice rychlé a široce dostupné, ale přímé nebo nepřímé známky MŽT odhalí jen v 60–70 %. Zlatým standardem ke stanovení diagnózy MŽT je magnetická rezonance (MR), zejména TOF MR venografie a T2 vážené obrazy. MR zaujímá dominantní postavení i při sledování vývoje a průběhu onemocnění [9]. Časná fáze léčby zahrnuje monitoring a komplexní péči na jednotce intenzivní péče. Akutní medikamentózní léčbou jsou antikoagulancia. Iniciální léčba heparinem v plné terapeutické dávce je následně převedena na kumariny. Délka léčby warfarinem jako časná sekundární prevence závisí na etiologii MŽT a na rizikových faktorech, může trvat od několika měsíců až po terapii dlouhodobou, bez časového omezení. Alternativní metodou léčby je lokální trombolýza, event. mechanická rekanalizace [1]. Při poruše zraku je indikována dekomprese optického nervu a při závažné progredující intrakraniální hypertenzi je indikována dekompresní kraniektomie.
Tab. 2. Overview of laboratory tests.

Prognóza onemocnění, pokud je včas diagnostikováno a léčeno, je dobrá. K úplné úpravě stavu dochází u 79 % pacientů, mortalita je 8,3 %, riziko rekurence je 2,2 % [6]. Nepříznivé prognostické faktory shrnuje tab. 3 [10].
Tab. 3. Adverse prognostic factors.
Vlastní pozorování
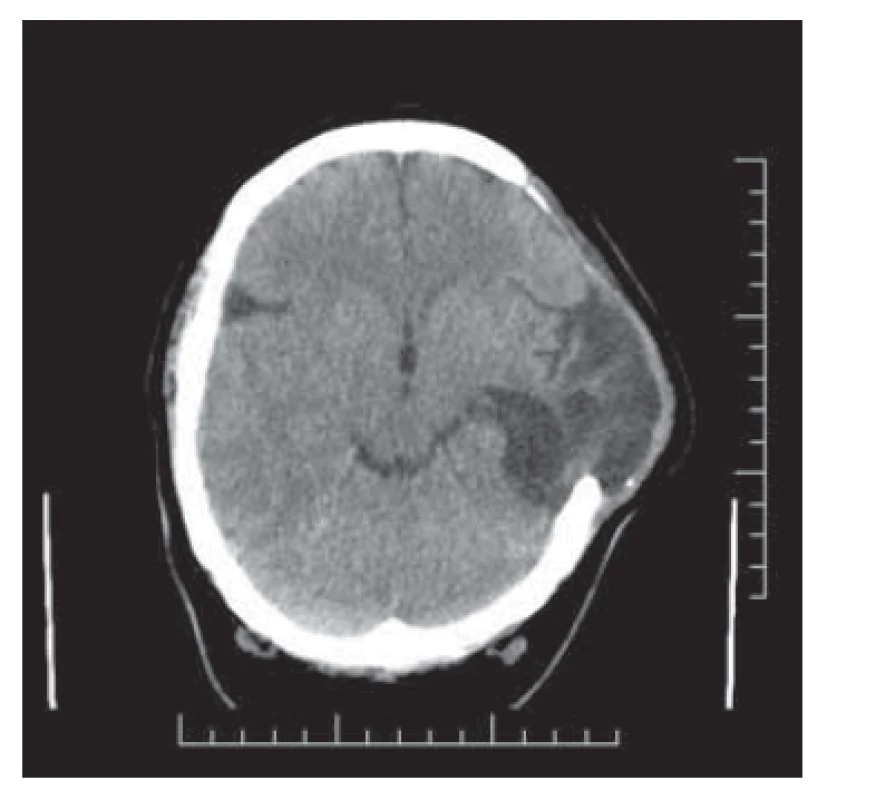
Secundigravida/primipara (22 let) byla přijata na porodní sál k preindukci porodu v grav. hebd. 40+4 pro stav po předchozím císařském řezu a nově zjištěnou gestační hypertenzi. Dosavadní průběh těhotenství byl nekomplikovaný, ultrazvukové screeningy v normě, orální glukózový toleranční test ani screening na preeklampsii neproveden. Dosud zdravá, z anamnestických dat pouze pozitivní abúzus nikotinu, a to 15 cigaret/den v graviditě (40 cigaret/den před graviditou), a obezita III. stupně (body mass index 50 kg/m2). Předchozí gravidita v roce 2018 ukončena ve 37. týdnu pro akutní hypoxii plodu, hojení per primam. Hormonální antikoncepci v minulosti neužívala. Verbální komunikace s pacientkou limitovaná, nízký socioekonomický status, malhygiena. Vzhledem k nepřipraveným porodním cestám provedena preindukce porodu Dilapany. Druhý den pokračováno v indukci porodu prostaglandiny. Porod pro akutní hypoxii plodu ukončen císařským řezem v celkové anestezii. Operace byla pro morbidní obezitu pacientky technicky obtížná, avšak bez komplikací, krevní ztráta 500 ml. Porozena eutrofická dívka o hmotnosti 2 960 g, skóre dle Apgarové 10-10-10. Následovala standardní pooperační péče, nízkomolekulární hepariny jsme aplikovali v profylaktické dávce, hypertenze korigována metyldopou. Čtvrtý pooperační den je pacientka febrilní, laparotomická rána infiltrovaná s masivní zánětlivou sekrecí. V laboratorních hodnotách nalézáme elevaci zánětlivých markerů (leukocyty 15,5; C-reaktivní protein (CRP) 351). Empiricky nasazena betalaktamová antibiotika v parenterální formě. Následující den již pacientka subfebrilní, klinický nález chudý, pouze přechodně cefalea, laboratorně nacházíme extrémní elevaci zánětlivých parametrů (leukocyty 14,0; CRP 477). Parenterálně aplikována antibiotika v dvojkombinaci. Kultivace z rány s nálezem Enterococcus faecalis a Proteus mirabilis s citlivostí na aplikovanou antibiotickou terapii. Pacientka je od 7. pooperačního dne již afebrilní, denní péče o dehiscentní laparotomickou ránu. Při zavedené terapii dochází k poklesu zánětlivé aktivity a 10. pooperační den je pacientka propuštěna do ambulantního ošetřování. Třináctý den po sectio caesarea je partnerem přivedena pro akcentaci únavy, trvalou cefaleu, dysartrii a nestabilní chůzi. Při přijetí dochází k rychlému zhoršování stavu, pacientka je somnolentní s rozvíjející se pravostrannou hemiparézou. Za hospitalizace je provedeno CT vyšetření mozku s nálezem expanzivní léze temporookcipitálně vlevo o velikosti 9 × 4 cm s četnými hemoragiemi a edémem (obr. 1). Pacientka je urgentně přeložena na neurochirurgickou kliniku FN Brno, kde je doplněno MR mozku a MR angiografie. U pacientky je diagnostikována trombóza sinus transversus a sinus sigmoideus vlevo, dále jako vedlejší nález i mastoiditida a mediootitida vlevo. Vzhledem k progresi intrakraniální hypertenze je indikována akutní dekompresní kraniektomie vlevo. Po výkonu pokračuje intenzivní péče o pacientku v kritickém stavu. Třetí den po neurochirurgickém výkonu je provedeno kontrolní CT vyšetření se stacionárním nálezem, již bez stranového přetlaku. Pacientka extubována, oběhově stabilní, spontánně ventilující, chůze samostatná, s postupnou regredující neurologickou symptomatologií. Sedmý pooperační den je pacientka přeložena na gynekologicko-porodnické oddělení okresní nemocnice k následné péči. Avšak pro prosak likvoru v ráně na hlavě je nutná rehospitalizace na neurochirurgické klinice. Zde byla provedena resutura laparotomie plastickým chirurgem. V dalším průběhu dochází k postupnému ústupu neurologické symptomatologie, přetrvává lehce zpomalené psychomotorické tempo a lehký organický psychosyndrom. Kontrolní CT vyšetření s odstupem zobrazuje postmalatické změny temporálně vlevo, bez známek hydrocefalu (obr. 2). Vyšetření hematologem odhalilo hyperkoagulační stav – deficit proteinu C, pacientka na dlouhodobé antikoagulační terapii, s odstupem převedena na nová perorální antikoagulancia. Odloženě provedena replantace kostní ploténky. Pacientka dispenzarizována odbornými specialisty, a to hematologem, neurologem, psychiatrem a neurochirurgem. Její stav je stabilizovaný, zůstává sebeobslužná a s dopomocí zvládá péči o dvě nezletilé děti.
Fig. 1. Raft thrombosis with hemorrhagic
pain temporally to the left and
a marked mass effect.
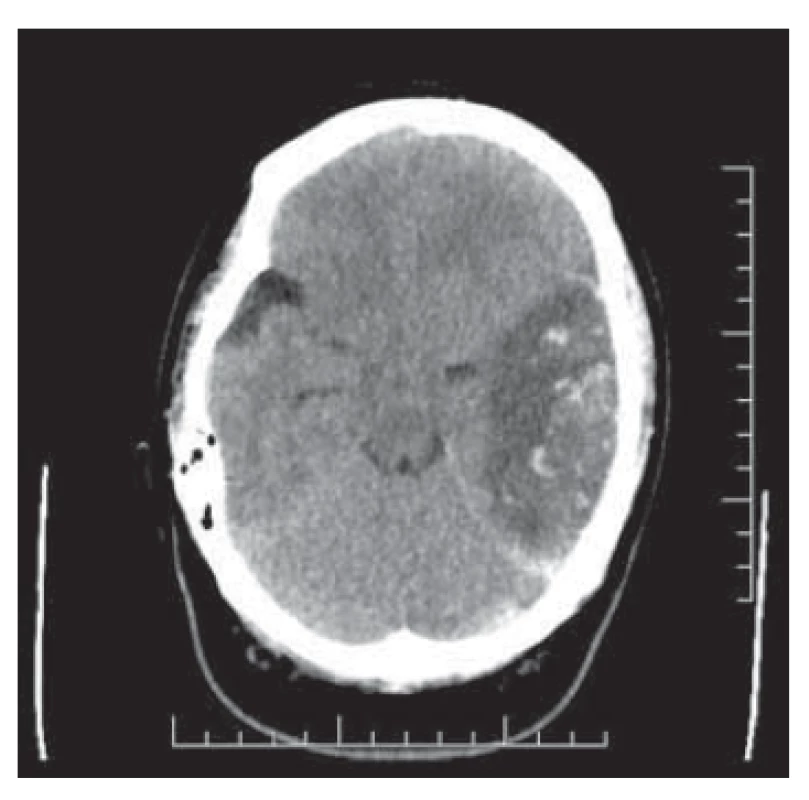
Fig. 2. Postmalatic area with compensatory
left ventricular enlargement
and with precarious cortical atrophy.
Diskuze
V naší kazuistice se jednalo o multifaktoriální etiologii MŽT – puerperium, pooperační stav, sepse, ranná infekce, mediootitida, mastoiditida a následně potvrzený primární hyperkoagulační stav. Dalšími rizikovými faktory byly nikotinizmus a extrémní obezita pacientky. V pátrání po primární etiologii zůstává otázka, zda MŽT vznikla šířením per continuitatem při asymptomatické mastoiditidě a mediootitidě, nebo spíše septickou embolizací při probíhající infekci v laparotomické ráně po císařském řezu. Prvním příznakem nemoci byla izolovaná cefalea. Promptní rozvoj neurologického deficitu vedl k diagnostice pomocí CT vyšetření, které bylo voleno pro jeho dostupnost. Následná kaskáda laboratorních a zobrazovacích metod probíhala na specializovaném pracovišti.
Etiologické faktory shodné s naší kazuistikou nacházíme i v aktuální studii publikované Bajkem et al z roku 2021, který uvádí retrospektivní analýzu 88 pacientů s MŽT, z nichž deset bylo v puerperiu. Devět šestinedělek udávalo bolest hlavy, u třech z nich byla cefalea izolovaná. U šesti případů se vyskytl epileptický záchvat. Pět pacientek porodilo císařským řezem, u dvou byl pozitivní abúzus nikotinu a dvě byly léčeny pro infekční onemocnění. U pěti pacientek probíhala MŽT akutně, u dalších pěti subakutně, chronický průběh nebyl zaznamenán u žádné pacientky v puerperiu [7].
V akutní fázi léčby je doporučována antikoagulační terapie heparinem v plné terapeutické dávce. V naší kazuistice byla léčba pro současný krvácivý stav zahájena střední dávkou nízkomolekulárních heparinů. Po stabilizaci stavu byla dávka navýšena na terapeutickou. Po 4 měsících byla převedena na nová perorální antikoagulancia, jedná se o léčbu dlouhodobou, časově neohraničenou [1].
Taquet et al v roce 2021 uvádí studii, která upozorňuje na mnohonásobně vyšší pravděpodobnost vzniku MŽT po prodělané infekci covid-19 a toto onemocnění zařazuje do rizikových faktorů [11]. Vzhledem k tomu, že naše pacientka byla dlouhodobě hospitalizována v době pandemie nemoci covid-19, byla i opakovaně testována na toto onemocnění, a to vždy s negativním výsledkem.
V literatuře zabývající se prognózou MŽT nacházíme pouze zvýšené riziko spontánních abortů, ostatní komplikace v následující graviditě po MŽT jsou vzácné. Další gravidita tudíž není kontraindikována. Riziko rekurence je nízké [6,10]. U naší pacientky vzhledem k závažnému klinickému průběhu, primárnímu hyperkoagulačnímu stavu a reziduálnímu neurologickému deficitu není nyní gravidita doporučována.
Závěr
Mozková žilní trombóza je vzácné onemocnění s pestrou klinickou manifestací, na jehož vzniku se podílí řada získaných i vrozených faktorů. Výskyt je zvýšen u žen v puerperiu, ale můžeme se s ní setkat i během gynekologické praxe u mladých uživatelek antikoncepce. Znalost těchto souvislostí může být zásadní při včasné diagnostice. Ke správné léčebné strategii je potřeba multidisciplinární přístup a mezioborová spolupráce.
Doručeno/Submitted: 5. 9. 2021
Přijato/Accepted: 8. 9. 2021
MUDr. Lucie Drábková
Gynekologicko-porodnické oddělení
Nemocnice Ivančice, p. o.
Široká 390/16
664 91 Ivančice
Zdroje
1. Neumann J, Roubec M, Školoudík D et al. Trombóza mozkových žil a splavů. In: Školoudík D, Šaňák D et al (eds). Rekanalizační terapie akutní ischemické cévní mozkové příhody. Praha: Maxdorf 2013 : 217–230.
2. Smetanskyi V, Šefčíková A, Dörr A. Mozková žilní trombóza v těhotenství. Ceska Gynekol 2018; 83 (2): 123–126.
3. Štětkářová I et al. Moderní farmakoterapie v neurologii. Praha: Maxdorf 2017.
4. Tomek A. Neurointenzivní péče. Edice postgraduální medicíny. 3. vyd. Praha: Mladá fronta 2018 : 352–357.
5. Furie KL, Cushman M, Elkind MS et al. American Heart Association/American Stroke Association Stroke Council Leadership. Diagnosis and management of cerebral venous sinus thrombosis with vaccine-induced immune thrombotic thrombocytopenia. Stroke 2021; 52 (7): 2478–2482. doi: 10.1161/STROKEAHA.121.035564
6. Ferro JM, Canhão P, Stam J et al. Prognosis of cerebral vein and dural sinus thrombosis: results of the International Study on Cerebral Vein and Dural Sinus Thrombosis (ISCVT). Stroke 2004; 35 (3): 664–670. doi: 10.1161/01.STR.0000117571.76197.26.
7. Bajko Z, Motataianu A, Stoian A et al. Postpartum cerebral venous thrombosis – a single-center experience. Brain Sci 2021; 11 (3): 327. doi: 10.3390/ brainsci11030327.
8. Meng R, Wang X, Hussain M et al. Evaluation of plasma D-dimer plus fibrinogen in predicting acute CVST. Int J Stroke 2014; 9 (2): 166–173. doi: 10.1111/ijs.12034.
9. Neumann J, Pouzar J, Macko J et al. Mozková žilní trombóza u mladých žen. Med praxi 2015; 12 (2): 92–94.
10. Barboza MA, Chiquete E, Arauz A et al. A practical score for prediction of outcome after cerebral venous thrombosis. Front Neurol 2018; 9 : 882. doi: 10.3389/fneur.2018.00882.
11. Taquet M, Husain M, Geddes JR et al. Cerebral venous thrombosis and portal vein thrombosis: a retrospective cohort study of 537,913 COVID-19cases. EClinicalMedicine 2021; 39 : 101061. doi: 10.1016/j.eclinm.2021.101061.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2021 Číslo 5
-
Všechny články tohoto čísla
- Udělení čestného členství České gynekologické a porodnické společnosti ČLS JEP
- Perinatologické výsledky u těhotenství komplikovaných eklampsií – analýza případů z let 2008–2018
- Porovnání kvality života žen podstupujících farmakologické a chirurgické ukončení gravidity na vlastní žádost
- Do vody, nebo na souši? Hodnocení porodnických a neonatologických výsledků porodů do vody u nízkorizikových rodiček
- Těhotenství žen s diabetes mellitus 1. typu – vliv prekoncepční přípravy na perinatální výsledky. Deset let zkušeností
- Pigmentované léze vulvy – přehledová práce a kazuistika zaměřená na pigmentovaný bazocelulární karcinom
- Cushingův syndrom vyvolaný adrenálním adenomem v těhotenství
- Tržná rána dělohy – vzácný případ poporodní hemoperitonea
- Mozková žilní trombóza po císařském řezu
- Konzervatívne možnosti ovplyvnenia syndrómu PCOS – význam výživy
- Endokanabinoidy a těhotenství
- Epidurální horečka
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Těhotenství žen s diabetes mellitus 1. typu – vliv prekoncepční přípravy na perinatální výsledky. Deset let zkušeností
- Pigmentované léze vulvy – přehledová práce a kazuistika zaměřená na pigmentovaný bazocelulární karcinom
- Do vody, nebo na souši? Hodnocení porodnických a neonatologických výsledků porodů do vody u nízkorizikových rodiček
- Konzervatívne možnosti ovplyvnenia syndrómu PCOS – význam výživy
