Hyperlipidémie v těhotenství
Hyperlipidaemia in pregnancy
Objective:
We investigated the degree of pregnancy - induced hyperlipidaemia in normal and complicated pregnancies. Under the „stress of pregnancy“ supraphysiologic increase in lipid and lipoprotein levels may delevop (similar to changes in carbohydrate metabolism).
Design:
Clinical study.
Setting:
Department of Obstetrics and Gynaecology, Regional Hospital Pardubice, Faculty of Health Studies, University of Pardubice.
Methods:
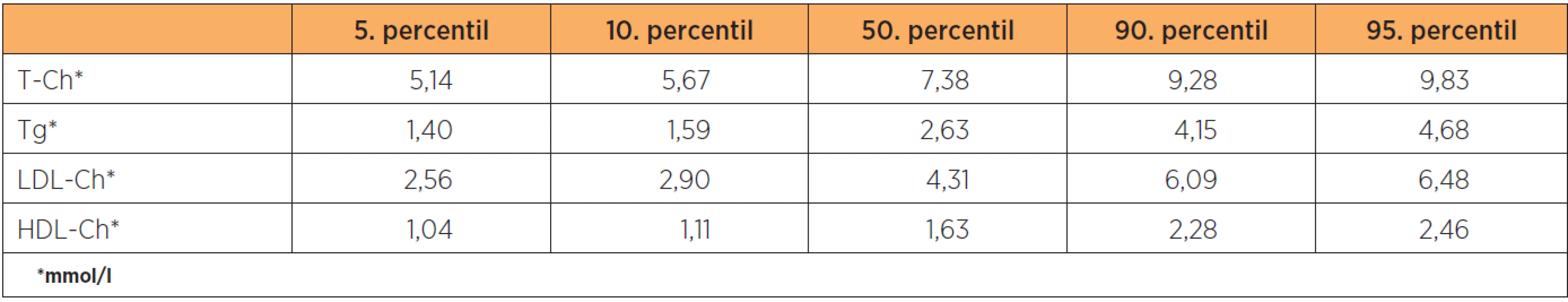
Fasting plasma lipid and lipoprotein levels were studied in 26 healthy pregnant women, in 30 women with high risk pregnancy and in 30 nonpregnant healthy controls. The results were compared to reference values given in percentiles to find those exceeding the 95th percentile of the reference values for the third trimester.
Results:
Two subjects (3.6%) with supraphysiologic increase in plasma lipids in late pregnancy were identified among the 56 women studied. The details are reviewed in the study as well as the rare forms of extreme hyperlipoproteinaemia during pregnancy in women with pre-existing disorder of lipid metabolism.
Conclusion:
The measurement of lipid and lipoprotein levels cannot be recommended in all pregnant women in late pregnancy. Hovewer, in subjects with family history of dyslipidaemia or premature atherosclerosis in the first - degree relatives and without hyperlipidaemia outside pregnancy, supraphysiologic increase in lipid and lipoprotein levels developed under the „stress of pregnancy“ might indentify women at risk of dysli-pidaemia in future life.
Keywords:
supraphysiologic hyperlipidaemia – lipid disorders – pregnancy
Autoři:
Z. Kokrdová; M. Košťál
Působiště autorů:
Fakulta zdravotnických studií, Univerzita Pardubice, děkan prof. MUDr. A. Pellant, DrSc.
; Gynekologicko-porodnická klinika, Pardubická krajská nemocnice, a. s., přednosta doc. MUDr. M. Košťál, CSc.
Vyšlo v časopise:
Ceska Gynekol 2013; 78(2): 150-156
Souhrn
Cíl studie:
Práce přináší výsledky prospektivní studie mapující stupeň těhotenské hyperlipidémie v průběhu fyziologického i vysoce rizikového těhotenství. Během zátěže v průběhu těhotenství může dojít ve třetím trimestru k vývoji suprafyziologické hyperlipidémie (změny podobné změnám v metabolismu cukrů).
Typ studie:
Původní práce.
Název a sídlo pracoviště:
Gynekologicko-porodnická klinika, Pardubická krajská nemocnice, a.s., Fakulta zdravotnických studií, Univerzita Pardubice.
Metodika:
Ve studii byly vyšetřovány hladiny lipidů a lipoproteinů v průběhu těhotenství a po porodu u 26 zdravých těhotných žen, u 30 žen s rizikovým těhotenstvím a u 30 zdravých netěhotných kontrol. Hodnoty získané ve třetím trimestru byly porovnávány s referenčními hodnotami. Za suprafyziologickou hyperlipidémii byl považován takový vzestup lipidů a lipoproteinů, který byl rovný nebo vyšší než 95. percentil referenčních hodnot.
Výsledky:
Mezi 56 vyšetřovanými ženami byly odhaleny dvě těhotné (3,6 %) se suprafyziologickým vzestupem krevních tuků ve třetím trimestru. V práci jsou tyto případy rozebrány spolu s několika vzácnými případy extrémní těhotenské hyperlipidémie u žen s vrozenou poruchou lipidového metabolismu.
Závěr:
Rutinní vyšetřování lipidů a lipoproteinů v pozdním těhotenství nelze doporučit. Přesto u žen bez dyslipidémie mimo těhotenství, ale s pozitivní rodinnou anamnézou dyslipidémie nebo předčasné aterosklerózy u příbuzných v první linii by suprafyziologická hyperlipidémie zjištěná v pozdním těhotenství mohla identifikovat ženy s rizikem hyperlipidémie v pozdějším životě.
Klíčová slova:
suprafyziologická hyperlipidémie – porucha lipidového metabolismu, těhotenství
ÚVOD
Těhotenství je provázeno řadou změn v mateřském organismu s cílem zajistit správný vývoj a růst plodu. Tyto změny se týkají mimo jiné i metabolismu cukrů a tuků a jsou podmíněny placentárními hormony, především 17beta estradiolem, progesteronem a placentárním laktogenem. Pozdní těhotenství je provázeno zvýšením inzulinové rezistence, kdy je účinek inzulinu v periferních tkáních snížen o 50–70 % a zároveň stoupá o 16–30 % endogenní bazální produkce glukózy. Tyto změny v glycidovém metabolismu vedou u predisponovaných žen ke vzniku gestačního diabetu, který obvykle po porodu mizí [5]. V metabolismu tuků dochází v časném těhotenství k hromadění tukových zásob, které je následováno katabolismem v tukové tkáni a hyperlipidémií. Od 12. týdne těhotenství stoupá celkový cholesterol, LDL-cholesterol, HDL-cholesterol i triacylglyceroly. Hladiny těhotenských lipidů a lipoproteinů dosahují svého vrcholu mezi 34. až 36. týdnem. Tím, že matka využívá jako alternativního zdroje energie tukovou tkáň, jsou zachovány glukóza a aminokyseliny pro plod. Cholesterol je jednou z důležitých součástí buněčných membrán a je ho třeba jako stavební jednotky pro růst plodu. Cholesterol je rovněž prekurzorem žlučových kyselin a steroidních hormonů [7]. U žen s gestačním diabetes mellitus existuje 17–63% riziko, že se u nich v průběhu dalších 5–16 let po porodu vyvine diabetes mellitus 2. typu [4]. Cílem této práce bylo odhalit závažné formy těhotenské hyperlipidémie, která se objeví v posledním trimestru těhotenství a po porodu vymizí (analogie s gestačním diabetes mellitus). Dyslipidémie je závažným rizikovým faktorem kardiovaskulárního onemocnění (KVO). Podle ÚZIS zemřelo v roce 2010 v České republice na nemoci oběhové soustavy 55,9 % žen. Ve studii jsme proto vyšetřovali zdravé těhotné ženy i ženy s rizikovým těhotenstvím za účelem odhalit těhotné se suprafyziologickým vzestupem některé složky lipidového spektra, u kterých se analogicky může předpokládat vývoj dyslipidémie v pozdějším životě. Suprafyziologická hyperlipidémie byla definována jako takový vzestup některé složky lipidového spektra, který je roven nebo vyšší než 95. percentil referenčních hodnot pro 3. trimestr.
SOUBOR A METODIKA
Vyšetřovaný soubor tvořily pacientky, které od července 2007 do března 2012 prošly poradnou pro rizikové těhotenství Gynekologicko-porodnické kliniky Pardubické krajské nemocnice, a.s., a které později na klinice porodily. Podmínkou pro zařazení do studie bylo vyšetření těhotné v poradně pro rizikové těhotenství před 12. týdnem těhotenství a nepřítomnost dyslipidémie před vstupem do těhotenství. Těhotné během studie neměnily svůj životní styl, pouze u čerstvě zjištěných diabetiček byla nasazena diabetická dieta.
Stanovovali jsme celkový cholesterol (T-Ch), triacylglyceroly (Tg), LDL-cholesterol (LDL-Ch) a HDL-cholesterol (HDL-Ch). Odběry se prováděly po 9–12hodinovém lačnění v gestačních týdnech 12 a 32 až 34 a dále 6 a 24 měsíců po porodu. Při každém odběru krve na stanovení krevních tuků byl měřen krevní tlak, a to u sedící pacientky asi po desetiminutovém období v klidu. Měření obvodu pasu v netěhotném stavu bylo prováděno krejčovským metrem na holém těle u stojící pacientky. Při porovnávání body mass indexu (BMI) mezi jednotlivými skupinami jsme vycházeli z hodnoty vypočítané na začátku gravidity. Délka těhotenství se počítala podle poslední menstruace a upravovala v indikovaných případech podle ultrazvuku. Studii dokončilo, tj. alespoň tři odběry absolvovalo, 56 těhotných žen a 30 netěhotných kontrol. Vyšetření bylo provedeno u 26 zdravých těhotných žen, u 11 žen s gestačním diabetem, u 10 žen s DM 1. typu a 9 žen s metabolickým syndromem (MS).
Skupiny těhotných žen byly definovány následovně. Skupina zdravých těhotných žen (skupina 1) byla skupinou žen neužívajících kromě vitaminů žádnou medikaci. Skupina žen s gestačním diabetes mellitus (skupina 2) byla oddělena ze skupiny zdravých těhotných žen na základě patologického orálního glukózotolerančního testu (o-GTT) provedeného mezi 24. a 28. týdnem. U tří těhotných byl z důvodu gestačního diabetu v předchozím těhotenství proveden o-GTT mezi 12. a 17. týdnem. Ve skupině žen s DM 1. typu (skupina 3) činila průměrná délka trvání diabetu 14 let v rozmezí 3 až 27 let, prostá diabetická retinopatie a diabetická neuropatie se vyskytovaly u pěti a dvou těhotných žen této skupiny. Důraz se kladl na dobrou kompenzaci diabetu, která byla ověřována hodnotami glykovaného hemoglobinu (HbA1c). Podle Internatiol Federation of Clinical Chemistry and Laboratory Medicine (IFCC) se pro dobře kompenzovaný diabetes uvádí hodnota HbA1c v rozmezí 43–53 mmol/mol. Podezření na metabolický syndrom (MS) (skupina 4) bylo vysloveno již během prenatální péče. O definitivním zařazení pacientky do skupiny 4 bylo rozhodnuto na základě vyšetření 6 měsíců po porodu. Vycházeli jsme z doporučení Českého institutu pro metabolický syndrom [15]. Kontrolní skupinu tvořily zdravé netěhotné ženy odpovídajícího věku a BMI bez hormonální antikoncepce (skupina 5). Hladiny krevních tuků, stanovené ve 3. trimetru, byly porovnávány s referenčními hodnotami uváděnými polskými autory Wieslawem Piechotou a Andrzejem Staszewskim [13]. Vyšetřovanou skupinou totiž byli také Slované nám geograficky nejblíže. Referenční hodnoty těchto autorů jsou pro jednotlivé trimestry uvedeny v percentilech a nebylo nutné je přepočítávat (tab. 1). Pacientky potvrdily svoji účast ve studii podpisem informovaného souhlasu. Práce byla schválena etickou komisí Pardubické krajské nemocnice, a.s.
Triacylglyceroly a celkový cholesterol byl stanovován na analyzátoru Dimension RxL MAX (fy Siemens), šlo o enzymové fotometrické stanovení. LDL-cholesterol byl stanovován přímo na analyzátoru Cobas Integra 400 (fy Roche Diagnostics). HDL-cholesterol byl stanovován na přístroji Dimension RxL MAX (fy Siemens), k blokaci non-HDL částic bylo užito polyaniontů a polymerů.
Výsledné hodnoty lipidů a lipoproteinů u jednotlivých skupin těhotných žen a netěhotných kontrol jsou uvedeny jako průměr se směrodatnou odchylkou.
VÝSLEDKY
Ze skupiny padesáti šesti těhotných žen jsme u dvou z nich (3,6 %) prokázali suprafyziologický vzestup celkového cholesterolu nebo triacylglycerolů ve 3. trimestru.
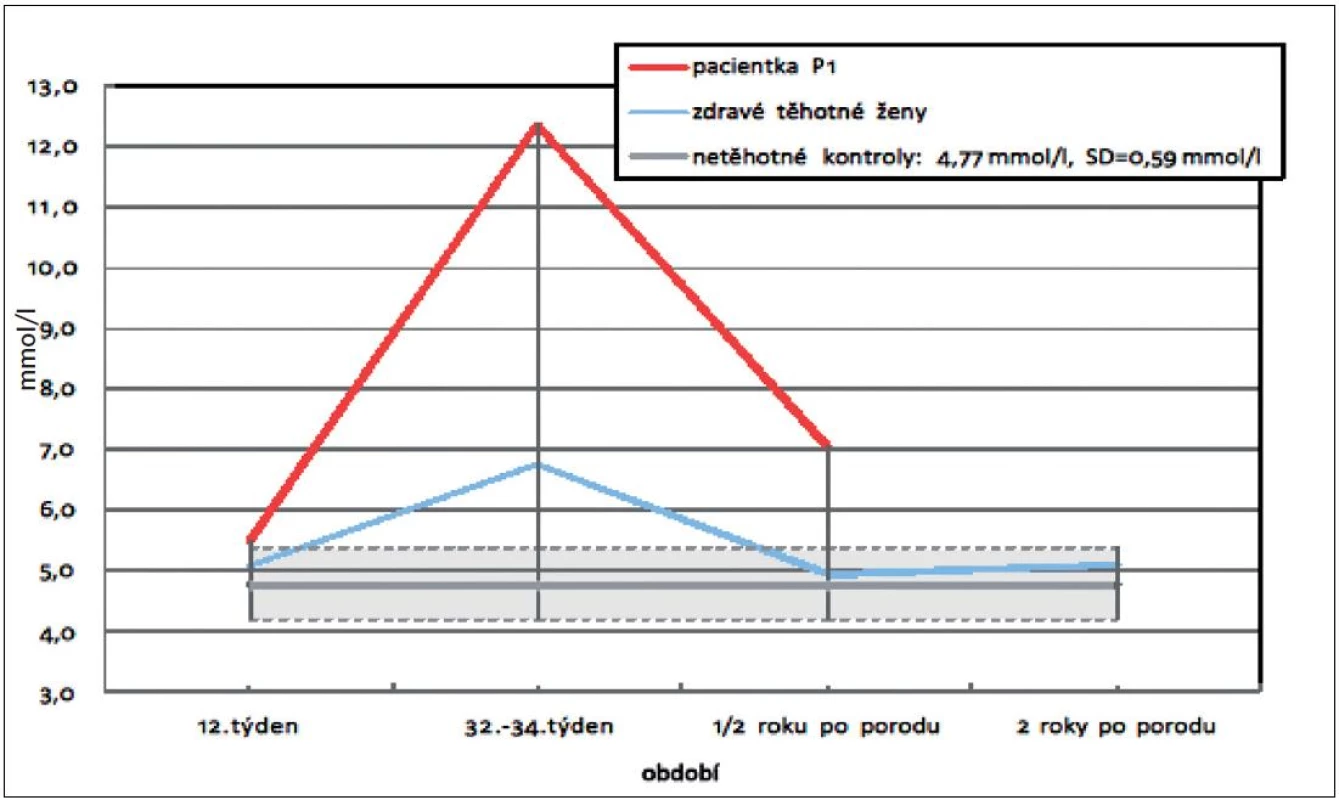
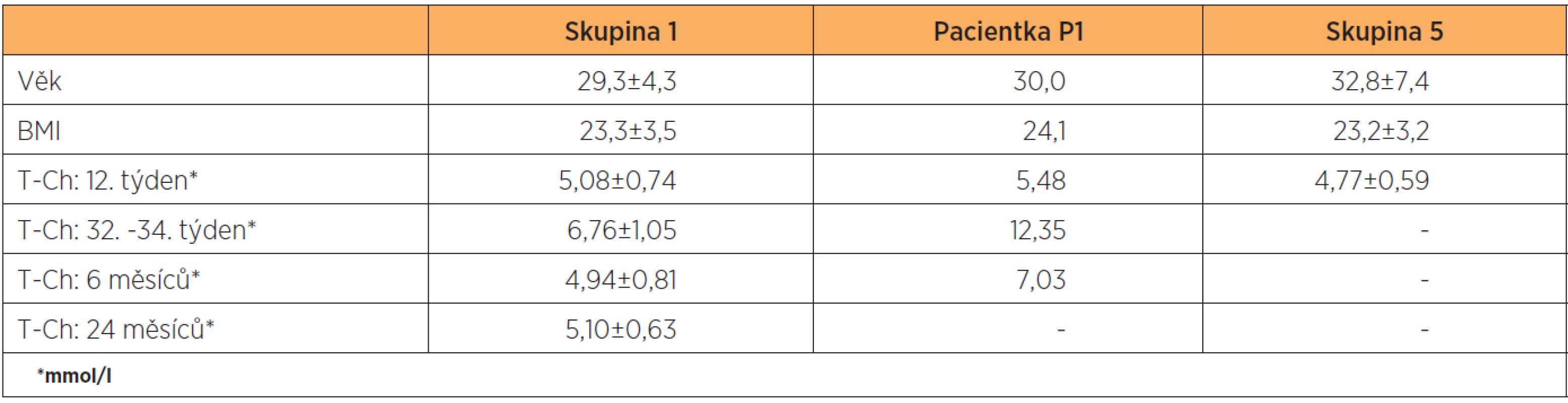
U první pacientky (P1) ze skupiny zdravých těhotných žen (skupina 1) byla ve třetím trimestru těhotenství diagnostikována suprafyziologická hypercholesterolémie (tab. 2). Šlo o třicetiletou primiparu s BMI 24,1 na počátku gravidity. Tato žena spontánně otěhotněla a v termínu vaginálně porodila dítě o hmotnosti 3090 g. Polskými autory byla pro celkový cholesterol ve třetím trimestru definována hodnota 95. percentilu: 9,83 mmol/l. Z obrázku 1 je patrné, že hodnota celkového cholesterolu zůstává u naší pacientky nad výchozí hodnotou z počátku gravidity ještě půl roku po porodu (T-Ch: 5,48…12,35…7,03 mmol/l). V době publikace této práce není známa hodnota T-Ch za dva roky po porodu. Spolu se zvýšením celkového cholesterolu došlo i k suprafyziologickému zvýšení LDL-cholesterolu (LDL-Ch: 3,63…8,61…4,58 mmol/l). Hodnota triacylglycerolů se u dané pacientky blížila ve 3. trimestru těhotenství 50. percentilu referenčních hodnot. Otec rodičky je léčen pro hypercholesterolémii statinem. V rodině se nevyskytuje klinická manifestace předčasné aterosklerózy v podobě ICHS nebo CMP.
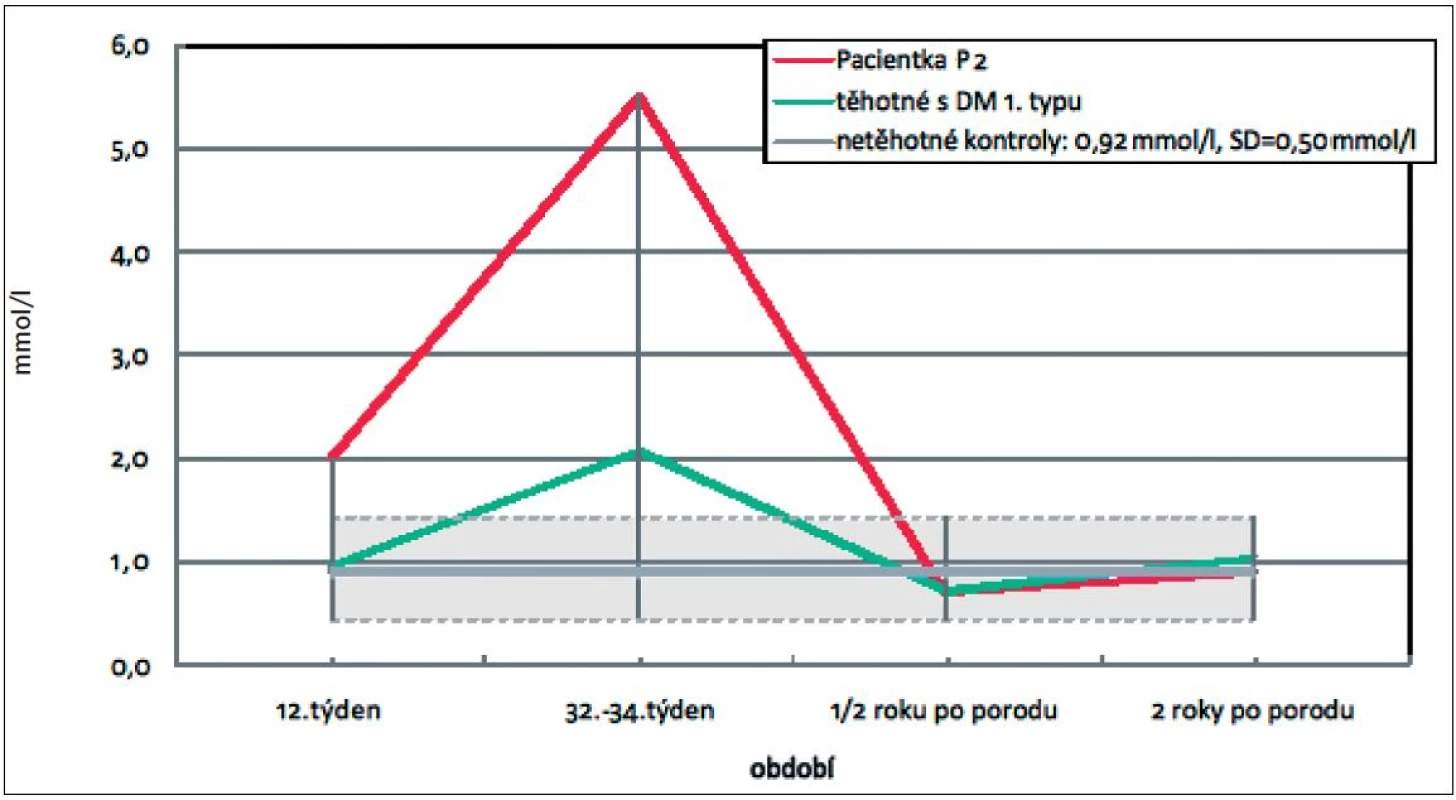
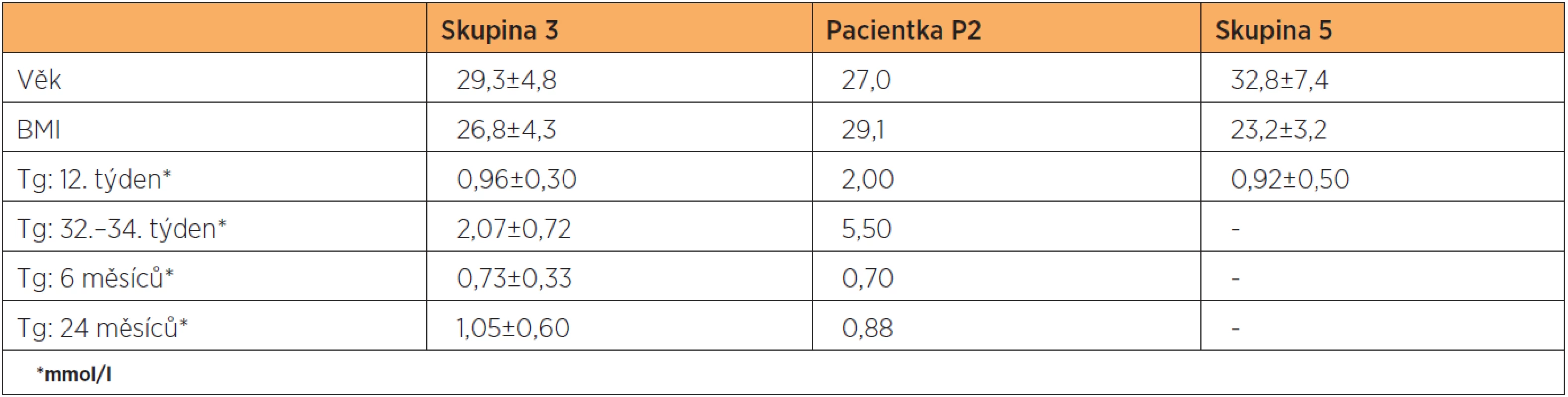
U pacientky (P2) ze skupiny těhotných žen s DM 1. typu (skupina 3) byl diagnostikován suprafyzio-logický vzestup Tg (tab. 3). Šlo o dvacetisedmiletou těhotnou se 17 let trvajícím DM 1. typu (tj. od 10. roku věku) na inzulinové pumpě s prostou diabetickou retinopatií. Žena otěhotněla spontánně a hodnota glykovaného hemoglobinu (HbA1c) činila ve třetím trimestru 33 mmol/mol podle IFCC. Celková substituční dávka činila před porodem 95 jednotek inzulinu. Těhotenství bylo ukončeno pro makrosomii plodu (4160 g) ve 38. týdnu plánovaným císařským řezem a ve svém závěru nebylo komplikováno preeklampsií. Polskými autory byla pro Tg ve třetím trimestru definována hodnota 95. percentilu: 4,68 mmol/l. Z obrázku 2 vyplývá, že půl roku po porodu došlo k normalizaci hodnot Tg (Tg: 2,00…5,50…0,70…0,88 mmol/l). Hodnota T-Ch se u dané pacientky blížila ve 3. trimestru těhotenství 80. percentilu referenčních hodnot.
DISKUSE
Pacientky s elevací některé složky lipidového spektra v těhotenství mohou být rozděleny do dvou skupin. První skupinu tvoří pacientky se suprafyzio-logickou hyperlipidémií, tj. hyperlipidémií vyšší než 95. percentil referenčních hodnot. Druhou skupinu tvoří ženy se vzácným onemocněním lipidového metabolismu, kdy dochází v těhotenství k vývoji extrémní hyperlipidémie.
První skupina žen se suprafyziologickou hyperlipidémií má mimo těhotenství normální hladiny lipidů nebo lipoproteinů a zvýšení celkového cholesterolu, triacylglycerolů nebo LDL-cholesterolu v pozdním těhotenství je odhaleno náhodně nebo během studie [11]. Pokud vyloučíme sekundární dyslipidémii (intrahepatální cholestázu těhotných žen, nefrotický syndrom, hypotyreózu atd.) nacházíme u těchto žen pomalý pokles parametrů lipidového spektra po porodu a popřípadě poruchu lipidového metabolismu u příbuzných v první linii. U naší pacientky P1 ze skupiny zdravých těhotných žen je pravděpodobnou poruchou polygenní hypercholesterolémie, nejčastější příčina zvýšené hladiny cholesterolu v populaci. Náchylný genotyp bývá u této poruchy ovlivňován dalšími faktory, kterými jsou: nadměrný příjem saturovaných tuků a cholesterolu, obezita a sedavý způsob života. Za těchto okolností dochází v játrech k down regulaci LDL receptorů. Ještě nebyly odhaleny geny odpovídající za toto onemocnění. Polygenní hypercholesterolémie je spojena se zvýšeným rizikem ischemické choroby srdeční (ICHS). Této mladé ženě bylo po porodu doporučeno kontrolní vyšetření lipidogramu a nasazení statinu, pokud se hladina cholesterolu nevrátí do fyziologického rozmezí.
Druhé těhotné (P2), ze skupiny těhotných žen s DM 1. typu, jsme ve 3. trimestru diagnostikovali těhotenskou hypertriacylglycerolémii přesahující 95. percentil. I když hodnota glykovaného hemoglobinu dosahovala ve 3. trimestru hodnoty 33 mmol/mol, tj. byla nižší než doporučované rozmezí pro dobře kontrolovaný diabetes mellitus (43–53 mmol/mol, IFCC), šlo o labilní diabetes. Důsledkem zvýšené inzulinové rezistence u těhotných diabetiček stoupá ve třetím trimestru lipolýza v tukové tkáni. Byla prokázána pozitivní korelace mezi hladinami mateřských triacylglycerolů a porodní hmotností plodů těchto matek [8]. To platí i pro naši pacientku, která i přes dobrou kompenzaci diabetu porodila v gestačním stáří 37+1 makrosomní plod vážící 4160 g. Náš nález dále potvrzuje hypotézu, že změny v metabolismu lipidů představují riziko pro vývoj makrosomie u těhotenství diabetických matek spíše než hyperglykémie [8]. Dyslipidémie se v důsledku nedostatku inzulinu vyvíjí u DM 1. typu velmi rychle. Jde o zvýšení hladiny Tg při nedostatečně potlačené lipolýze v tukové tkáni a snížení aktivity inzulin senzitivní lipoproteinové lipázy odbourávající lipoproteiny bohaté na triacylglyceroly. Půl roku a dva roky po porodu se hodnoty triacylglycerolů pohybovaly u pacientky P2 v normálním rozmezí pro netěhotnou populaci. Bylo prokázáno, že je diabetes mellitus spojený s dvou - až pětinásobným vzestupem rizika ICHS ve srovnání s nediabetickou populací [9]. S ohledem na tuto skutečnost je třeba případné dyslipidémie u diabetu včas léčit, a proto bylo této pacientce doporučeno opakované vyšetření lipidogramu po porodu.
Ve skupinách 2 a 4, tj. ve skupině žen s gestačním DM a v nejrizikovější skupině žen s metabolickým sydromem, jsme proti očekávání suprafyziologickou hyperlipidémii nezaznamenali.
U těhotných žen s extrémní hyperlipidémií může být vyvolávající příčinou defekt lipoproteinové lipázy (primární hyperchylomikronémie), familiární hypercholesterolémie a nebo familiární dysbetalipoproteinémie.
U primární hyperchylomikronémie jde o defekt lipoproteinové lipázy (LPL) nebo vzácně jejího kofaktoru, apolipoproteinu C-II. Lipoproteinová lipáza je enzym uložený na povrchu endotelu a je odpovědný za metabolismus triacylglycerolů. Defekt LPL vede k nahromadění chylomikronů a k mírnému zvýšení lipoproteinů o velmi nízké hustotě (VLDL). Jde o onemocnění s autozomálně recesivním typem dědičnosti a s prevalencí 1 : 1 000 000 obyvatel. Toto onemocnění je třeba zvažovat u dětí pokrevních příbuzných, u jedinců s eruptivními xantomy a u jedinců s anamnézou v dětství se opakujících nejasných bolestí břicha. U nedia-gnostikovaných a špatně léčených onemocnění může být těhotenství těchto žen komplikováno akutní pankreatitidou z důvodů nahromadění triacylglycerolů. Léčba spočívá pouze v dietě, kdy by podíl tuků na celkovém energetickém příjmu neměl přesahovat 15 % nebo 20–30 g/den. Cílem léčby je udržet hladiny triacylglycerolů pod 10–15 mmol/l [20]. V literatuře se vyskytují sporadické zprávy o úspěšném podávání fibrátů v těhotenství, a to i v průběhu organogeneze [18].
U familiární hypercholesterolémie (FH) dochází během těhotenství k extrémnímu zvýšení celkového cholesterolu i LDL-cholesterolu. Podkladem tohoto autozomálně dominantně dědičného onemocnění je mutace genu pro LDL-receptor, jenž odstraňuje z cirkulace LDL částice nebo mutace apolipoproteinu B, který je součástí LDL částice a odpovídá za její vazbu k receptoru. Zatímco homozygotní forma familiární hypercholesterolémie je vzácná (1 : 1 000 000), heterozygotní forma FH se v populaci vyskytuje s frekvencí 1 : 500 obyvatel. Mimo těhotenství jsou lékem volby statiny, které snižují celkovou úmrtnost i úmrtnost na kardiovaskulární onemocnění [14]. Ženám s familiární hypercholesterolémií, které si přejí otěhotnět, je pro riziko poškození plodu doporučeno vysadit statin 3 měsíce před plánovanou koncepcí. Podle FDA patří statiny mezi léky kategorie X [19]. Některé lipofilní statiny (lovastatin a simvastatin) jsou spojovány s vývojem skeletálních malformací [14]. Cholestyramin a colesevelan, hypolipidemika vázající žlučové kyseliny a nepronikající do systémové cirkulace, jsou proto jedinými léky přípustnými v graviditě [6]. Sporadické publikace popisují úspěšné provedení LDL-aferézy u těhotných žen s homozygotní formou familiární hypercholesterolémie [1].
Familiární dysbetalipoproteinémie (FD) je další z vrozených poruch lipidového metabolismu, která je charakterizována výskytem mutantního genu pro apolipoprotein E. Apolipoprotein E se vyskytuje ve třech izoformách, které jsou kódovány třemi alelami označovanými e2, e3 a e4. V normální populaci se vyskytuje nejčastěji alela e3. Výskyt alel e2 a e4 je spojován s poruchami metabolismu lipoproteinů. U FD vede výskyt alely e2 v homozygotní formě ke snížení afinity těchto apolipoproteinů k příslušným receptorům. Postižení jedinci vykazují zvýšené hladiny triacylglycerolů i cholesterolu a dochází u nich k manifestaci předčasné aterosklerózy. Těhotenství opět zvyšuje již zvýšené hladiny lipidů s rizikem vzniku pankreatitidy při hypertriacylglycerolémii [3].
Zvýšení hladiny cholesterolu a triacylglycerolů v průběhu těhotenství vede k obavě, že gravidita může vést k urychlení vývoje aterosklerotických změn. Bylo popsáno rozšíření intimální vrstvy (IMT, intima media thickness) jako důsledek přerušení léčby statinem u žen s familiární hypercholesterolémií v průběhu těhotenství a kojení [10]. Ve zdravé populaci není vztah multiparity a aterosklerózy přesvědčivě prokázán [12].
Existují i opačné obavy, že vystavení plodu vysokým hladinám cholesterolu může zvyšovat kardiovaskulární riziko daného jedince. Náchylnost ke kardiovaskulárnímu onemocnění, diabetu i k nádorovému onemocnění jedince může být částečně výsledkem naprogramování plodu („fetal programming“) v souvislosti se změnami ve výživě v době intrauterinního života [17]. Barker a spolupracovníci prokázali mimo jiné u plodů s intrauterinní růstovou retardací a menším obvodem bříška (nepřímé měření velikosti jater) změny v jaterních funkcích, které vedly postnatálně k vzestupu koncentrací celkového a LDL cholesterolu [2].
ZÁVĚR
Ve vyšetřovaném souboru těhotných žen jsme diagnostikovali pouze dvě těhotné se suprafyziologickou hyperlipidémií a z toho ani jedna nepatřila do nejvíce rizikové skupiny těhotných žen s metabolickým syndromem. Z důvodu malého počtu zachycených pacientek nemůžeme rutinní vyšetřování lipidů a lipoproteinů v pozdní graviditě doporučit. Toto vyšetření by ale mohlo být přínosné u žen s rodinnou anamnézou dyslipidémie nebo předčasné aterosklerózy u příbuzných první linie.
V literatuře se množí důkazy o tom, že porodnické komplikace, jako je preeklampsie, gestační diabetes, intrauterinní růstová retardace a předčasný porod, zvyšují u matky riziko kardiovaskulárních komplikací v pozdějším životě [16]. Tyto údaje o porodnických komplikacích včetně suprafyziologické hyperlipidémie by v budoucnosti mohly být součástí osobní anamnézy, která by pomáhala internistům zacílit na ženy s vyšším rizikem kardiovaskulárního onemocnění.
MUDr. Zuzana Kokrdová
Gynekologicko-porodnická klinika
Pardubická krajská nemocnice, a.s.
Kyjevská 44
534 32 Pardubice
e-mail: zuzana.kokrdova@nemocnice-pardubice.cz
Zdroje
1. Anedda, S., Mura, S., Marcello, C., Pitus, P. Help LDL-apheresis in two cases of familial hypecholesterolemic pregnant women. Transfus Apher Sci, 2011, 44(1), p. 21–24.
2. Barker, DJP. Fetal programming of coronary heart disease. Trends Endocrinol Metab, 2002, 19(9), p. 364–368.
3. Basaran, A. Pregnancy-induced hyperlipoproteinemia: review of the literature. Reprod Sci, 2009, 16(5), p. 431–437.
4. Ben-Haroush, A., Yogev, Y., Hod, M. Epidemiology of gestational diabetes mellitus and its association with type 2 diabetes. Diabet Med, 2004, 21, p. 103–113.
5. Butte, NF. Carbohydrate and lipid metabolism in pregnancy: normal compared with gestational diabetes mellitus. Am J Clin Nutr, 2000, 71, p. 1256S–1261S.
6. Eapen, DJ., Valiani, K., Reddy, S., Sperling, L. Management of familial hypercholesterolemia during pregnancy: case series and discussion. J Clin Lipidol, 2012, 6(1), p. 88–91.
7. Ghio, A., Bertolotto, A., Resi, V., et al. Triglyceride metabolism in pregnancy. Adv Clin Chem, 2011, 55, p. 133–153.
8. Herrera, E., Ortega-Senovilla, H. Disturbances in lipid metabolism in diabetic pregnancy – Are these the cause of the problem? Best Pract Res Clin Endocrinol Metab, 2010, 24(4), p. 515–525.
9. Kengne, AP., Turnbull, F., MacMahon, S. The Framingham Study, diabetes mellitus and cardiovascular disease: turning back the clock. Prog Cardiovasc Dis, 2010, 53(1), p. 45–51.
10. Kusters, DM., Homsma, SJM., Huttenk, BA., et al. Dilemmas in treatment of women with familial hypercholesterolaemia during pregnancy. Neth J Med, 2010, 68(1), p. 299–303.
11. Montes, A., Walden, CE., Knopp, RH., et al. Physiologic and supraphysiologic increases in lipoprotein lipids and apoproteins in late pregnancy and postpartum. Possible markers for the diagnosis of “prelipemia”. Arteriosclerosis, 1984, 4, p. 407–417.
12. Parikh, NI., Cnattingius, S., Dickman, PW., et al. Parity and risk of later-life maternal cardiovascular disease. Am Heart J, 2010, 159(2), p. 215–221.
13. Piechota, W., Staszewski, A. Refecence ranges of lipids and apolipoproteins in pregnancy. Europ J Obstet Gynecol Reprod Biol, 1992, 45, p. 27–35.
14. Robinson, JG., Goldberg, AC. Treatment of adults with familial hypercholesterolemia and evidence for treatment: Recommendations from the national Lipid Association Expert panel on Familial hypercholesterolemia. J Clin Lipidol, 2011, 5, p. S18–S29.
15. Rybka, J. Trnitá cesta metabolického syndromu prosadit se v praxi. Vnitř Lék, 2010, 56(7), s. 727–735.
16. Sattar, N., Greer, IA. Pregnancy complications and maternal cardiovascular risk: opportunities for intervention and screening? BMJ, 2002, 325, p. 157–160.
17. Sohi, G., Revesz, A., Hardy, DB. Permanent implications of intrauterine growth restriction on cholesterol homeostasis. Semin Reprod Med, 2011, 29(3), p. 246–256.
18. Sunman, H., Canpolat, U., Sahiner, L., et al. Use of fenofibrate during the first trimester of unplanned pregnancy in a patient with hypertriglyceridemia. Ann Pharmacother, 2012, 46(2), p. e5.
19. Thorogood, M., Seed, M., De Mott, K., Guideline development group. Management of fertility in women with familial hypercholesterolaemia: summary of NICE guidance. BJOG, 2009, 116(4), p. 478–479.
20. Watts, GF., Morton, K., Jackson, P., et al. Management of patients with severe hypertriglyceridaemia during pregnancy: report of two cases with familial lipoprotein lipase deficiency. Br J Obstet Gynaecol, 1992, 99, p. 163–166.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2013 Číslo 2
-
Všechny články tohoto čísla
- … předvolební a povolební rybníček
- Doporučení k provádění prevence RhD aloimunizace u RhD negativních žen
- Pravidelná ultrazvuková vyšetření v průběhu prenatální péče –doporučený postup
- Ultrazvuková vyšetření v průběhu prenatální péče o vícečetná těhotenství – doporučený postup
- Péče o těhotenství s intrauterinní růstovou retardací plodu –doporučený postup
-
Vedení porodu u těhotné s císařským řezem v anamnéze
Ultrazvukové vyšetření před stanovením taktiky vedení porodu – doporučený postup - Těhotenství a roztroušená skleróza – analýza výsledků z let 2003–2011
- Hyperlipidémie v těhotenství
-
Psychosociální klima porodnice očima rodiček I.
Výsledky celorepublikového průzkumu spokojenosti s perinatální péčí v ČR u reprezentativního souboru 1195 rodiček -
Kmenové buňky a karcinom ovaria
Charakteristika, význam a potenciální aplikacev klinické praxi - Selektivní modulátory progesteronového receptoru a jejich terapeutické využití
- L-arginin v prevenci a léčbě preeklampsie
- Systémová enzymoterapie v léčbě recidivující vulvovaginální kandidózy
- Význam stanovení proteinu p16 v managementu prekanceróz děložního hrdla
- Opakované potrácení – přehledový článek
- Retroperitoneálna lymfangioleiomyomatóza – kazuistiky
- Transfusion-related acute lung injury (TRALI) – přehledový článek
- Blokáda vápníkových kanálů – perspektiva mužské antikoncepce?
- Moje zkušenosti z ENTOG exchange, Estonsko, 2012
- Atlas gamét a embryí niektorých živočichov a človeka
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Transfusion-related acute lung injury (TRALI) – přehledový článek
- Opakované potrácení – přehledový článek
- Význam stanovení proteinu p16 v managementu prekanceróz děložního hrdla
- Hyperlipidémie v těhotenství
