Incidence, etiologie a klinický význam trombocytopenie v graviditě
Occurence, etiology and clinical significanceof trombocytopenia in pregnancy
Objective:
The principal objective of the study is to compare results from the experimental group of pregnant women suffering from thrombocytopenia in pregnancy with results from the control group of pregnant women with normal physiologic blood platelet count.
Setting:
Department of Obstetrics and Gynaecology of the Tomas Bata Regional Hospital Zlín, Obstetrics and Gynaecology Clinic, Haematology and Oncology Clinic of the Palacky University Teaching Hospital and Medical School in Olomouc, Obstetrics and Gynaecology Clinic of the Ostrava Teaching Hospital.
Methodology:
A group of 200 pregnant women suffering from thrombocytopenia underwent thorough medical tests. The level of platelets, presence of anti-platelets agents, liver function (LFT), anti-phospholipid antibodies, complete blood count with differential, specific antibodies for hepatitis B and C, Lyme borreliosis and cytomegalovirus were determined from venous blood using the EIA, ELISA methods.
Results:
Medical articles and books about thrombocytopenia divide the causes for thrombocytopenia as follows: 79.5% benign gestational thrombocytopenia, 16% preeclampsia, 2.5% HELLP syndrome, 1% immune thrombocytopenia, 1% HVC. The number of women who developed physiological anaemia in pregnancy and were overweight is identical in the experimental group of pregnant women suffering from thrombocytopenia and in the control group of pregnant women with normal physiologic blood platelet count, and the proportion of the different age groups in the two groups of pregnant women is also identical.
Conclusion:
32% of pregnancies in the experimental group ended in a caesarean section, of which 13.5% in a group of 127 pregnant women suffering from mild thrombocytopenia, 17.5% in a group of 71 pregnant women suffering from moderate thrombocytopenia and 1% in a group of 2 pregnant women suffering from severe thrombocytopenia. 20.5% pregnancies in the control group ended in caesarean section.
Keywords:
thrombocytopenia – pregnancy – management of labour
Autoři:
P. Brychtová 1; M. Procházka 2,5; V. Lattová 2; M. Lubušký 2; J. Procházková 3; L. Slavík 3; J. Úlehlová 3; O. Šimetka 4
Působiště autorů:
Porodnicko-gynekologické oddělení, Krajská nemocnice T. Bati, a. s., Zlín, přednosta MUDr . Z. Adamík, Ph. D.
1; Porodnicko-gynekologická klinika FN a LF UP, Olomouc, přednosta prof. MUDr. R. Pilka, Ph. D.
2; Hematologicko-onkologická klinika FN a LF UP, Olomouc, přednosta prof. MUDr. K. Indrák, DrSc.
3; Porodnicko-gynekologická klinika FN, Ostrava, přednosta doc. MUDr. V. Unzeitig, CSc.
4; Ústav porodní asistence FZV UP, Olomouc, přednostka Mgr. V. Vránová, Ph. D.
5
Vyšlo v časopise:
Ceska Gynekol 2013; 78(6): 560-565
Kategorie:
Původní práce
Souhrn
Cíl studie:
Práce přináší výsledky vyšetřovaného souboru gravidních žen s trombocytopenií, které jsou srovnány s kontrolním souborem žen s fyziologickým počtem krevních destiček.
Název a sídlo pracoviště:
Porodnicko-gynekologické oddělení, Krajská nemocnice T. Bati, a.s., Zlín, Porodnicko-gynekologická klinika, Hemato-onkologická klinika FN a LF UP Olomouc, Porodnicko-gynekologická klinika FN Ostrava.
Metodika:
Soubor 200 těhotných s trombocytopenií jsme kompletně vyšetřili. Z venózní krve jsme stanovili hladinu trombocytů, přítomnost protilátek proti trombocytům, JAS, antifosfolipidové protilátky, krevní obraz včetně diferenciálního rozboru, stanovení specifických protilátek pro hepatitidu B, C, boreliózu a cytomegalovirus metodami EIA, ELISA.
Výsledky:
V souladu s literaturou bylo rozdělení příčin trombocytopenie následující: 79,5 % benigní gestační trombocytopenie, l6 % preeklampsie, 2,5 % HELLP syndrom, 1 % imunitní trombocytopenie, 1 % HVC. Počet žen v souboru s trombocytopenií a v souboru s fyziologickým počtem krevních destiček, které měly diluční anémii a nadváhu, je stejný, identické je i zastoupení věkových kategorií gravidních žen.
Závěr:
Ve vyšetřovaném souboru bylo ukončeno císařským řezem 32 % gravidit. Ve skupině 127 žen s lehkou trombocytopenií to představuje 13,5 %, ve skupině 71 žen se středně závažnou trombocytopenií 17,5 % a 2 ženy s těžkou trombocytopenií 1 % císařských řezů. U kontrolního souboru rodiček bylo provedeno 20,5 % císařských řezů.
Klíčová slova:
trombocytopenie – gravidita – vedení porodu
ÚVOD
Trombocytopenie je hned po anémii druhou nejčastější hematologickou abnormalitou v těhotenství a nacházíme ji u 7–10 % těhotných žen [10]. Jde o snížené množství funkčně zdatných krevních destiček, a to v počtu pod 150 × 109 v litru periferní krve. Etiologicky je výskyt některých trombocytopenií spojen jen s graviditou, ta pak klade zvýšené nároky na diagnostiku a rozhodování o léčebném postupu [14]. Trombocytopenie u těhotných žen mívá obvykle benigní průběh, malou část však tvoří klinicky velmi závažné stavy, které mohou ohrozit život matky i plodu. Znalost různých příčin trombocytopenie a diagnostických kritérií je v moderním porodnictví nutností, neboť tento stav komplikuje jinak rutinní situace (krvácení v těhotenství, porodnické krvácení, indikace k epidurální a spinální analgezii a anestezii a císařskému řezu) [11]. Množství150–100 × 109/l považujeme za mírnou trombocytopenii, 100–50 × 109/l za středně závažnou. Závažná trombocytopenie s počtem trombocytů nižším než50 × 109/l se objevuje u méně než 0,1 % všech těhotných. Tři čtvrtiny případů nižšího počtu krevních destiček v graviditě představuje benigní gestační trombocytopenie. Většinou začíná ve třetím trimestru a obvykle nezpůsobuje u matky ani plodu komplikace. Množství destiček bývá150–100 × 109/l, většinou neklesá pod 80 × 109/l. Pokles destiček se objevuje obvykle ve třetím trimestru, anamnéza trombocytopenie před těhotenstvím a vyšetření na specifické autoprotilátky proti destičkovým glykoproteinům je negativní. Příčina gestační trombocytopenie není zcela jasná, zvažuje se hemodiluce nebo zvýšený obrat imunitní nebo neimunitní etiologie. Léčba není indikována, postpartálně se počet destiček normalizuje. Další příčinou trombocytopenie u 16 % všech trombocytopenických gravidit je preeklampsie [7]. Destičky jsou obvykle v množství nad 50 × 109/l, pouze u 5 % případů jejich počet klesá pod tuto hodnotu a nemusí být spojen se změnami v koagulaci. Trombocytopenie bývá často první příznak preeklampsie [13]. Příčinou je zvýšený obrat nebo destrukce destiček díky jejich adhezi na aktivovaná nebo poškozená místa endotelu včetně vystupňovaného odstraňování destiček potažených protilátkami elementy retikuloendotelového systému. Diagnosticky může dojít k záměně s imunitní trombocytopenií, a tím k odložení ukončení gravidity. Těžká preeklamsie může být komplikována HELLP syndromem, který se však může objevit i jako samostatná jednotka a je vždy spojen s určitým stupněm diseminované intravaskulární koagulopatie [8, 9, 15, 16, 17]. Trombocytopenie je markerem probíhající konzumpce, tento parametr musí být tedy sledován, stejně jako klinický stav těhotné. Další dvě onemocnění, která mohou během těhotenství napodobovat preeklampsii a HELLP syndrom, jsou trombotická trombocytopenická purpura (TTP) a hemolyticko-uremický syndrom (HUS) [4, 5]. Zařazují se s nimi do skupiny trombotických mikroangiopatií. Příčinou 3–5 % trombocytopenií v graviditě je imunitní trombocytopenie [2, 3]. U těhotných nacházíme specifické destičkové protilátky, a to již před graviditou, trombocytopenie bývá prokazatelná již v prvním trimestru. U většiny pacientek je průběh onemocnění asymptomatický, ke krvácení ve formě hemoragické diatézy dochází až při poklesu trombocytů pod 20–30 × 109/l [12]. Terapie je indikována při poklesu trombocytů pod tuto hodnotu. Závažná fetální trombocytopenie je popsána v 10 % případů. Mateřskou trombocytopenii mohou vyvolat mnohé virové a bakteriální infekce bez přímé souvislosti s graviditou. Příkladem mohou být infekce cytomegalovirové, virus Epsteina-Barrové, hepatitida B a C, borelióza. U 10 % HIV pozitivních pacientek může trombocytopenie představovat první klinický příznak. Léky vyvolaná trombocytopenie je ve většině případů vyvolaná imunitní reakcí a může ji vyvolat široké spektrum léků [1, 6]. Typicky se polékové trombocytopenie objevují 1–2 týdny po zahájení léčby novým lékem nebo po jednotlivé dávce léku, který byl v minulosti podáván přerušovaně. Počet destiček se začne normalizovat obvykle 1–2 dny po ukončení léčby. Pseudotrombocytopenie je falešně nízký počet počet trombocytů zjištěný in vitro, neodpovídající skutečnému počtu in vivo. Jsou známy dva typy. Shlukování krevních destiček in vitro po použití antikoagulačního činidla EDTA. Do této skupiny patří také chladová aglutinace trombocytů a tvorba rozet kolem leukocytů. Nepravá trombocytopenie je klinicky nevýznamná. Vyloučíme ji mikroskopickým odečtením počtu trombocytů v nátěru nebo ze vzorku odebraného do jiného antikoagulačního činidla. Ve studii jsme vyšetřovali 200 těhotných žen s trombocytopenií, které porodily na našem pracovišti v letech 2009–2012. Rodičky byly rozděleny do skupin podle etiologie trombocytopenie, byl sledován stupeň závažnosti poklesu trombocytů a následně pak způsob porodu. Získané údaje jsme srovnali s výsledky uváděnými v literatuře.
METODIKA A SOUBOR PACIENTEK
Soubor tvořilo 200 pacientek, které byly sledovány v poradně pro fyziologické gravidity, v poradně pro rizikové gravidity a v hematologických ambulancích Baťovy krajské nemocnice v rozmezí let 2009–2012. Všechny sledované rodičky na našem pracovišti porodily. Trombocytopenie byla diagnostikována v těchto případech: při prvním rutinním vyšetření krevního obrazu v prvním trimestru, při druhém rutinním vyšetření krevního obrazu ve třetím trimestru, při vyšetření gravidní ženy odeslané obvodním gynekologem do hematologické ambulance (většinou pro závažnější těhotenskou anémii), při kontrolách pacientek sledovaných v poradně pro rizikové gravidity, při přijetí na JIP porodního sálu. Těhotným byla odebrána venózní krev standardním způsobem, sledoval se věk, parita a BMI. Hodnoty BMI jako měřítka obezity jsme rozdělili do tří skupin: 22,43 norma, nadváha 25,0–29,9 a obezita s hodnotami 30 a více.
Dalšími vyšetřovanými parametry byl počet krevních destiček. Jako trombocytopenii označujeme počet krevních destiček menší než 150 × 109 l, množství l50 × 109 l až 100 × 109 l považujeme za mírnou trombocytopenii, hodnoty 100 × 109 l až 50 × 109 l za středně závažnou, závažná trombocytopenie představuje pak počet trombocytů pod 50 × 109 l. Sledován byl dále krevní obraz včetně diferenciálního. Za fyziologické hodnoty jsme považovali hematokrit 0,35 – 0,45, ženy s nižším hematokritem byly zařazeny do skupiny s diluční anémií. Vyšetření tyreotropního hormonu TSH se provádělo imunochemickou sendvičovou chemiluminiscenční metodou, s fyziologickými hodnotami v rozmezí 0,35–4,94 mU/l. Při vyšetření na boreliózu a cytomegalovirus byly zjišťovány protilátky IgG, IgM v séru metodou ElISA a MEIA, konfirmovány pak metodou CLIA. Hepatitida B a C metodou MEIA, konfirmována metodou ELISA. Atifosfolipidový syndrom byl ve skupině vyšetřován stanovením protilátek proti kardiolipinu ve třídách IgG, IgA, IgM metodou ELISA, stejně tak anti-beta 2 glykoprotein 1 třídy. Protilátky proti trombocytům metodou ELISA a DIFT stanovila HLA laboratoř transfuzního oddělení Fakultní nemocnice Brno.
Kontrolní soubor tvořilo 200 těhotných s fyziologickým počtem trombocytů. V této skupině byl sledován věk, parita, BMI, krevní obraz.
U obou soborů uvádíme pak způsob vedení porodu, u souboru s trombocytopenií pak i ve vztahu k počtu trombocytů a jednotlivým diagnózám.
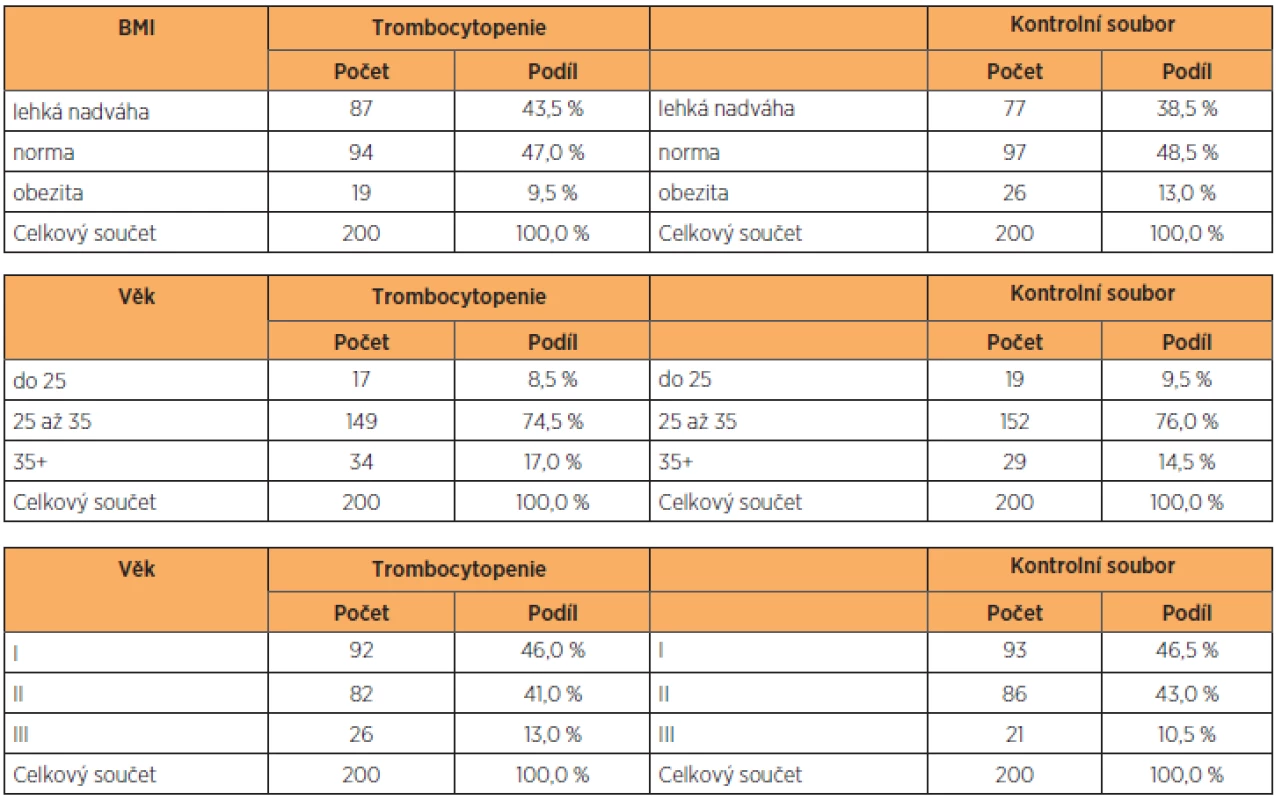
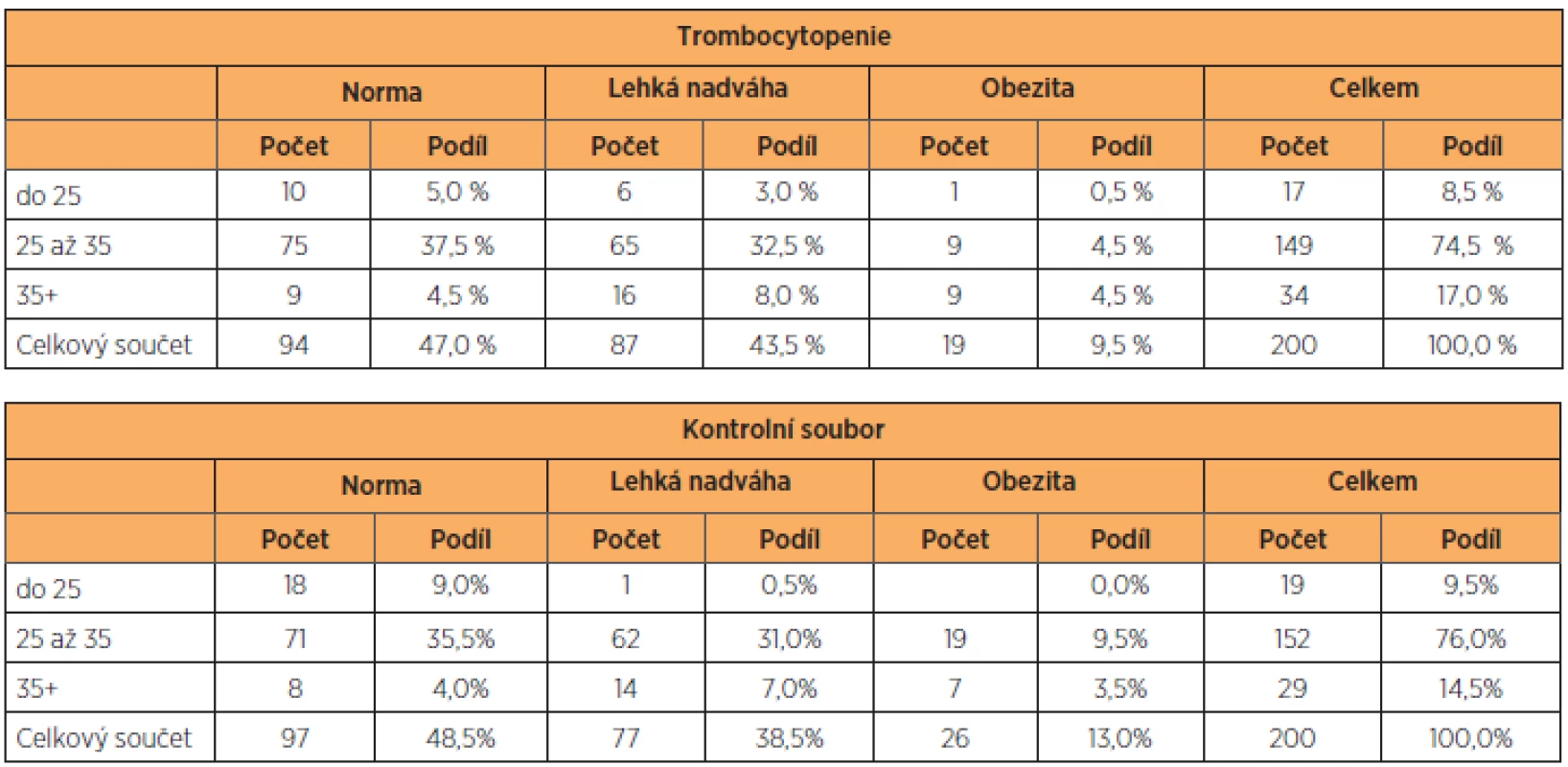
VÝSLEDKY
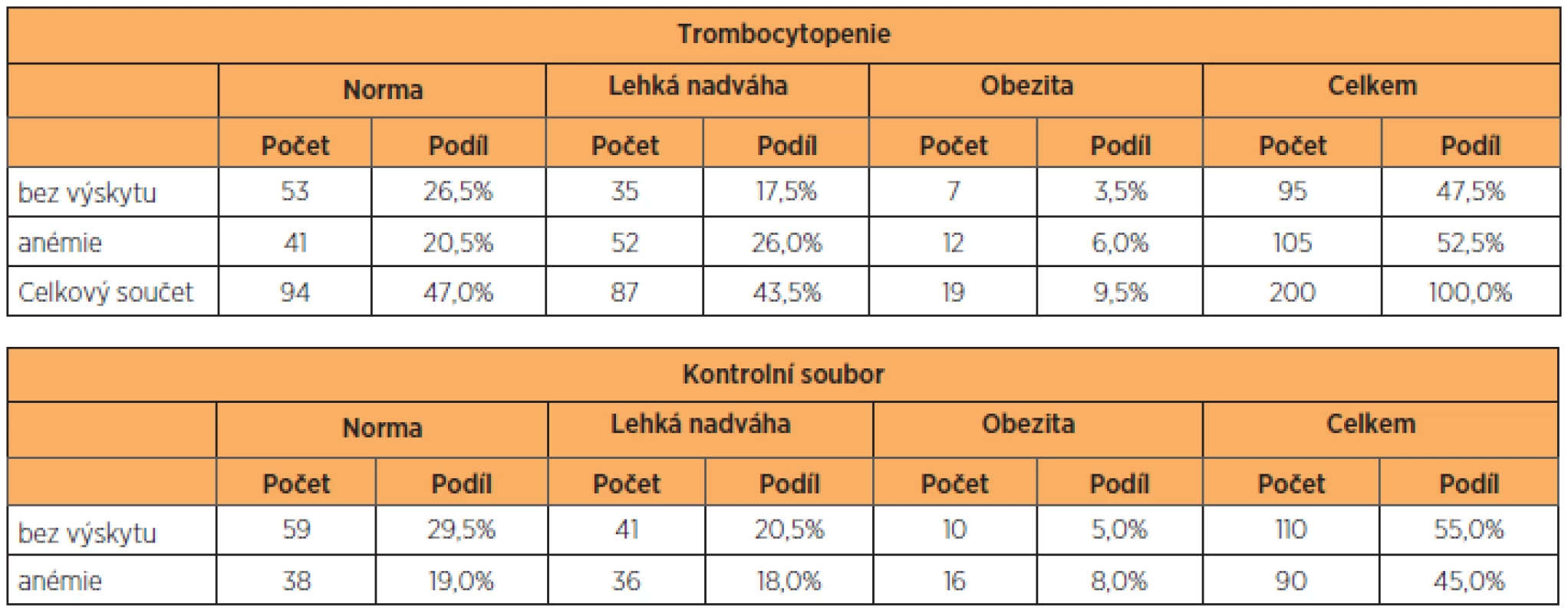
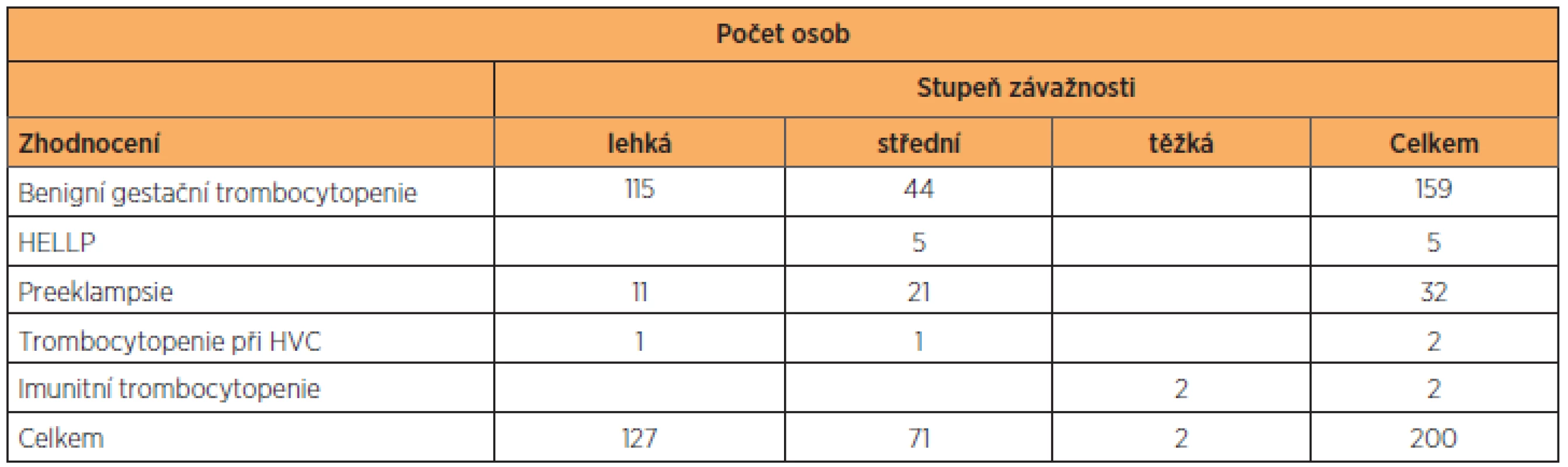
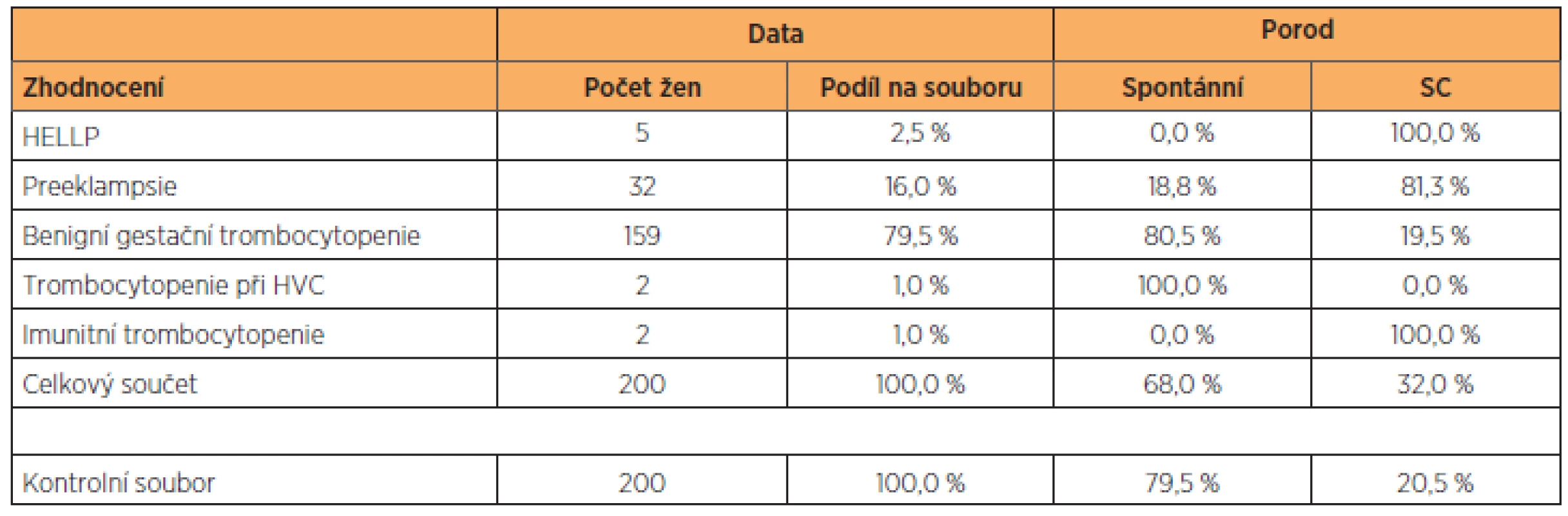
Základní antropometrické charakteristiky vyšetřovaného a kontrolního souboru, celkem tedy400 žen, jsme vyjádřili v tabulce 1. Soubor těhotných s trombocytopenií i kontrolní skupinu s fyziologickými hodnotami trombocytů jsme roztřídili podle hodnot BMI (na normální váhu, nadváhu a obezitu), věku (na skupinu do 25 let, 25–35 let a 35 let a výše) a parity (na prvorodičky, druhorodičky a třetirodičky). Přesně 47 % rodiček s trombocytopenií mělo normální BMI, v kontrolním souboru to bylo 48,5 %. Zastoupení lehké nadváhy a obezity bylo v obou souborech identické. Stejně tak zastoupení věkových kategorií v souboru s trombocytopenií a v kontrolní skupině (tab. 2). K podobným výsledkům jsme došli při analýze výskytu anémie v souboru pacientek s trombocytopenií (tab. 3). Pacientky byly klinicky sledovány, tabulka 4 shrnuje stupeň závažnosti trombocytopenie ve vyšetřovaném souboru podle diagnóz. Podle očekávání i literatury převažují benigní gestační trombocytopenie s lehkým stupněm závažnosti, následují trombocytopenie se středním stupněm závažnosti, a to převážně u preeklampsií a u HELLP syndromu. Nejtěžší stupeň trombocytopenie se vyskytl jen u dvou těhotných žen s diagnózou imunitní trombocytopenie. U novorozenců těchto matek nedošlo po porodu k žádnému krvácení. Podíl jednotlivých diagnóz na způsobu vedení porodu ukazuje tabulka 5. Těhotenství s HELLP syndromem a imunitní trombocytopenií byla všechna ukončena císařským řezem. Ve skupině s preeklampsií porodilo operačně 81,3 % žen. Gravidní ženy s benigní gestační trombocytopenií mají zastoupení v souboru s 19,5 % císařských řezů, což odpovídá indikacím převážně porodnickým, bez souvislosti s počtem trombocytů.
DISKUSE
Trombocytopenii nacházíme u 7–10 % těhotných žen. Ve vyšetřovaném souboru věk, parita, BMI a anémie významným způsobem neovlivnily výskyt trombocytopenie v graviditě. V Krajské nemocnici T. Bati, a. s., ročně porodí průměrně 2300 žen, což odpovídá počtu 160–230 rodiček s trombocytopenií. Rozdělení diagnóz odpovídá literárním údajům o největším zastoupení benigní gestační trombocytopenie, která je pro těhotenství a vedení porodu nevýznamná. Závažná imunitní trombocytopenie, která se u těhotných podle literatury objevuje u 0,01–0,1 %, byla sledována u dvou pacientek, které byly již před graviditou dispenzarizovány v hematologické ambulanci. Význam pro praxi přináší rozdělení podle stupně závažnosti počtu krevních destiček. Konkrétně 127 rodiček mělo počet trombocytů mezi 150–100 × 109/l, což nepřináší omezení pro císařský řez, epidurální analgezii ani anestezii. Pro vaginálně vedený porod považujeme za bezpečné hodnoty trombocytů nad50 × 109/l, pro císařský řez 70 × 109/l, což představovalo v našem souboru 198 rodiček. Těhotné v souboru s trombocytopenií porodily celkem ve 32 % císařským řezem, což odpovídá vyššímu zastoupení diagnóz, kde s větší pravděpodobností končí gravidita operačně (HELLP syndrom, preeklampsie). V kontrolním souboru porodilo 19,2 % rodiček císařským řezem.
ZÁVĚR
Trombocytopenie diagnostikovaná v těhotenství může mít mnoho příčin. Diferenciální diagnostika je velmi rozsáhlá a terapie rozdílná. Je nutné pečlivé propojení anamnézy, fyzikálního vyšetření a laboratorních výsledků. Důkladně vyšetřit je třeba trombocytopenii vzniklou již před graviditou, dále rychlý pokles trombocytů v prvním a druhém trimestru a počet destiček pod 70 × 109/l. Incidence závažné imunitní trombocytopenie je 0,01–0,1 % u gravidních žen. Bezpodmínečně nutná je mezioborová spolupráce gynekologa a hematologa.
Podpořeno grantem IGA MZd NT 14394 – 3/2013.
MUDr. Pavla Brychtová
Porodnicko-gynekologické oddělení
Krajská nemocnice T. Bati, a. s., Zlín
Havlíčkovo nábřeží 600
760 01 Zlín
e-mail: pbrychtova@seznam.cz
Zdroje
1. Aster, RH., Curtis, BR., McFarland, JG., et al. Drug-induced immune trombocytopenia, s. pathogenesis, diagnosis and management. J Thromb Haemost, 2009, 7, p. 911–918.
2. Cines, DB, .Liebman, HA. The immune trombocytopenia syndrome, s. a disorder of diverse pathogenesis and clinical presentation. Hematol Oncol Clin North Am, 2009, 23, p. 1155–1161.
3. Červinek, L. Imunitní trombocytopenie, diagnostika, klasifikace, diferenciální diagnostika. Vnitř Lék, 2010, 56, s. 75–77.
4. Crowther, MA., George, JN. Thrombotic trombocytopenic purpura. Clin J Med, 2008, 75, p. 369–375.
5. Fakhouri, F., Roumenina, L., Provot, F., et al. Pregnancy – associated hemolytic uremic syndrome revisited in the era of complement gene mutations. J Am Soc Nephrol, 2010, 21, p. 859
6. George, JN., Aster, RH. Drug - induced trombocytopenia: pathogenesis, evaluation, and management. Hematology Am Soc Hematol Educ Program, 2009, p. 153–158.
7. Karumanchi, SA., Lindheimer, MD. Advances in the under-standing of eclampsia. Curr Hypertens Rep, 2008, 10, p. 305–312.
8. Levi, M. Disseminated intravascular coagulation. Crit Care Med, 2007, 35, p. 2191–2195.
9. Lim, W. Antiphospolipid antipody syndrome. Hematology Am Soc Hematol Educ Program, 2009, p. 233–239.
10. McCrae, KR. Thrombocytopenia in pregnancy. ASH Education Book December 4, 2010, vol. 2010, 1, p. 397–402.
11. Myers, B. Diagnosis and management of maternal thrombocytopenia in pregnancy. Br J Hematol, 2012, 158, p. 3.
12. Provan, D., Stasi, R., Newland, AC., et al. International consensus report on the investigation and management of primary immune trombocytopenia. Blood, 2010, 115, p. 168–186.
13. Rath, W., Fischer, T. The diagnosis and treatment of hypertensive disorders in pregnancy, s. new findings for antenatal and inpatient care. Dtsch Artzebl Int, 2009, 106, p. 733–738.
14. Stasi, R. How to approach thrombocytopenia. ASH Education Book December 8, 2012 vol. 2012, 1, p. 191–197.
15. Šimetka, O., Brychtová, P., Procházková, J., Procház-ka, M. Laboratorní změny aktivace endotelu u syndromu HELLP. Gynekolog, 2008, 2, s. 48–53.
16. Šimetka, O., Michalec, I., Zewdiová, H., et al. Průběh a výsledky 34 těhotenství komplikovaných syndromem HELLP. Čes Gynek, 2010, 75(3), s. 242–247.
17. Yong, B., Levine, RJ., Sazahuddin, S., et al. The use of angio-genetic biomarkers to differentiate non-HELLP related tombocytopenia from HELLP syndrom. J Matern Fetal Neonatal Med, 2010, 23, p. 366.,
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2013 Číslo 6
-
Všechny články tohoto čísla
- Osmdesát pět let samostatného porodnicko-gynekologického oddělení v Hradci Králové a 75 let budovy porodnické a gynekologické kliniky
- Lze považovat i na začátku třetího tisíciletí primární karcinom vejcovodu za enigma?
- Management předčasného odtoku plodové vody s ohledem na zánětlivé komplikace – naše zkušenosti
- Hypersenzitivní reakce po podání karboplatiny a paklitaxelu – naše pětileté zkušenosti
- Jaký je aktuální stav diagnostiky vulvovaginálního dyskomfortuv České republice? Pilotní analýza
- Vezikouterinní vlasová píštěl osm let po císařském řezu – kazuistika
- Variabilita v načasování dělení lidských embryí monitorovaných systémem time-lapse v závislosti na věku pacientky
- Je diabetes mellitus rizikový faktor kvasinkového poševního zánětu?
- Proteiny rezistence LRP, Pgp,MRP1, MRP3 a MRP5 u pacientek s karcinomem ovaria
- Transuretrální aplikace polyacrylamid hydrogelu (Bulkamidu®) při léčbě ženské stresové inkontinence močia změny léčebného efektu v závislosti na čase od operace
- Incidence, etiologie a klinický význam trombocytopenie v graviditě
- Epidemiologie, etiologie a diagnostika nykturie
- Postup u předčasného porodu s plodem na hranici viability (22.-25. týden) těhotenství
- Vliv způsobu porodu na ženskou sexualitu
- Vzpomínka na MUDr. Jana Kvasničku, CSc.
- Vzpomínka na prof. MUDr. Miloslava Uhra, CSc
- Rejstříky
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Postup u předčasného porodu s plodem na hranici viability (22.-25. týden) těhotenství
- Management předčasného odtoku plodové vody s ohledem na zánětlivé komplikace – naše zkušenosti
- Hypersenzitivní reakce po podání karboplatiny a paklitaxelu – naše pětileté zkušenosti
- Vliv způsobu porodu na ženskou sexualitu
