Endovaskulární léčba krvácení v souvislostis porodem a těhotenstvím
Endovascular treatment of obstetric hemorrhage
Purpose:
To evaluate effectiveness and safety of hypogastric artery branches embolization in the treatment of postpartum hemorrhage, hemorrhage associated with cesarean section and termination of pregnancy.
Materials and methods:
All women with intractable bleeding and who were treated by embolization, were included from the period between 1996 to 2010. The retrospective study included 16 women of mean age 30.5 years.
Results:
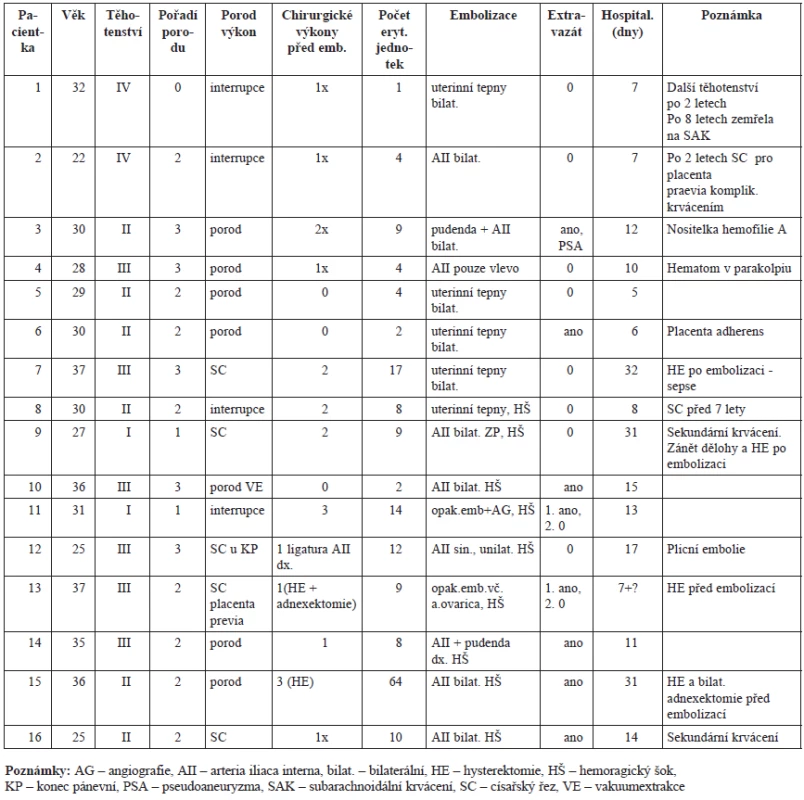
Intractable hemorrhage related to regular delivery occurred 7 times, five times after cesarean section and four times after termination of pregnancy. Seven women (44%) were in hemorrhagic shock during therapeutic embolization. Extravazation was angiographically proved in 50% cases. Embolization was successful in hemorrhage control in 87,5% of women, in two women embolization was repeated for persistent bleeding. There were 21 additional surgical procedures performed in 13 women before embolization including 2 hysterectomies. Two hysterectomies were done after embolization because of infection. In remaining 3 women embolization was done as a primary method of bleeding control. No patient died. In the group of 10 women with maximally 1 surgery before embolization length of hospital stay was 10.1 days in average, while in a group of six women having 2 to 3 surgeries before embolization the hospital stay was 21.2 days in average (p = 0.03).
Conclusion:
Embolization of hypogastric arteries decreases length of hospital stay in patients with obstetric hemorrhage and should be done soon if routine methods of bleeding control fail.
Key words:
postpartum hemorrhage, angiographic selective embolization, uterine artery embolization.
Autoři:
A. Krajina 1; I. Kalousek 2; Miroslav Lojík 1
; V. Chovanec 1; J. Raupach 1; J. Grepl 1; O. Renc 1
; V. Řeháček 3; Eva Čermáková 4
Působiště autorů:
Radiologická klinika LF a FN, Hradec Králové, přednosta prof. MUDr. P. Eliáš, CSc.
1; Porodnická a gynekologická klinika LF a FN, Hradec Králové, přednosta doc. MUDr. J. Tošner, CSc.
2; Transfuzní oddělení LF a FN, Hradec Králové, primář MUDr. V. Řeháček
3; Oddělení výpočetní techniky LF UK, Hradec Králové, RNDr. E. Čermáková
4
Vyšlo v časopise:
Ceska Gynekol 2012; 77(6): 588-594
Souhrn
Cíl:
Autoři analyzují efektivitu a bezpečnost embolizace hypogastrických tepen v léčbě poporodního krvácení, krvácení po císařském řezu a interrupci.
Materiál a metodika:
Do studie byly zahrnuty všechny ženy s nestavitelným krvácením, které byly léčeny embolizací v období mezi roky 1996 a 2010. Retrospektivně bylo analyzováno 16 žen středního věku 30,5 roku.
Výsledky:
Nestavitelné krvácení při spontánním porodu bylo léčeno 7krát, 5krát po císařském řezu a 4krát po interrupci. Sedm žen (44 %) bylo v době embolizace v hemoragickém šoku. Extravazát byl angiograficky průkazný v 50 % případů. Embolizace byla úspěšná v zástavě krvácení v 87,5 % žen, u 2 žen byla embolizace opakovaná pro pokračující krvácení. Celkem bylo provedeno 21 dalších chirurgických zákroků u 13 žen před embolizací, včetně dvou hysterektomií. Hysterektomie byla dvakrát provedena po embolizaci z důvodu infekce. U zbývajících tří žen byla embolizace primární metodou zástavy krvácení. Žádná žena nezemřela. Ve skupině 10 žen s maximálně jedním chirurgickým výkonem před embolizací byla doba hospitalizace v průměru 10,1 dne, zatímco u žen, u kterých byly provedeny 2–3 chirurgické výkony, byla průměrná doba hospitalizace 21,2 dne (p = 0,03)
Závěr:
Embolizace hypogastrických tepen zkracuje hospitalizaci při krvácení v souvislosti s porodem a těhotenstvím a měla by být indikována časně, pokud rutinní metody zástavy krvácení selhávají.
Klíčová slova:
poporodní krvácení, angiografie, selektivní embolizace, embolizace uterinních tepen.
ÚVOD
Krvácení vzniklé po porodu vedoucí k hemodynamické nestabilitě bývá při krevních ztrátách více než 500 ml krve [3]. Objevuje se zhruba v 1 % porodů a představuje hlavní příčinu smrti rodiček (až 25 %) [3]. Rovněž morbidita je vysoká a léčba vyžaduje pobyt na jednotkách intenzivní péče.
Mezi příčiny patří nejčastěji atonie dělohy, retinovaná placenta, ruptura dělohy, lacerace vaginy, koagulopatie. Rozlišujeme tzv. časné či primární krvácení vznikající do 24 hodin od porodu a pozdní či sekundární poporodní krvácení vznikající po 24 hodinách a během šestinedělí [24].
Rodičky s tímto krvácením jsou primárně léčeny tamponádou [15], masáží dělohy, intravenózním podáním oxytocinu či metylergononinu při atonii dělohy, kyretáží zbytku placenty a suturou lacerací. Další léčba krvácení je urgentní podvaz vnitřních iliackých tepen a laparoskopicky provedená koagulace uterinních tepen nebo hysterektomie.
Cílem naší studie bylo analyzovat soubor žen s krvácením vzniklým v souvislosti s těhotenstvím a porodem, které bylo léčeno endovaskulární embolizací větví a. iliaca interna a a. ovarica. Katetrizační přístup k léčbě tohoto krvácení byl poprvé popsán Brownem v roce 1979 [5].
SOUBOR ŽEN A METODIKA
V letech 1996–2010 bylo na oddělení Angio a intervenční radiologie ve spolupráci s Gynekologicko-porodnickou klinickou Fakultní nemocnice v Hradci Králové léčeno 16 žen ve věku od 22 do 37 let (průměrný věk 30,5 roku) pro krvácení v souvislosti s těhotenstvím a porodem. U 2 žen bylo poporodní krvácení sekundární, vzniklé 5 a 10 dní po porodu (tab. 1).
Embolizace byla provedena ve většině případů za přítomnosti anesteziologa zajišťujícího hemodynamickou stabilitu nemocné. Katétr (Simmons 5F, Cordis, Miami Lakes, FL, USA; DAV nebo RUC, Cook, Bloomington, IN, USA) byl zaveden přes 5F sheath (Cordis, Miami Lakes, FL,USA) z femorální tepny. Katétrem byl nasondován přední oddíl a. iliaca interna a podle angiografického nálezu byla provedena embolizace s použitím nastříhaných částic želatinové pěny (Gelita-Spon-Absorbable Gelatin Sponge, USP, Gelita Medical BU, Amsterdam, Holandsko). V případě průkazu extravazátu byl použit mikrokatétr (Tracker 18, Boston Scientific, Fremont, CA, USA nebo Progreat, Terumo Europe, Leuven, Belgie), kterým byl vstříknut n-butyl-2-kyanoakrylát (Histoacryl Blue, B Braun, Tuttlingen, Německo) v ředění s olejovou kontrastní látkou (Lipiodol Ultrafluide, Guerbet Cedex, Francie). Mikrokatétr byl nejprve propláchnut a naplněn 5% roztokem glukózy (G 5, Ardepharma, Ševětín, Česká Republika). Kontrastní lepidlo při úspěšné embolizaci mělo penetrovat do nitra extravazátu a zčásti vyplnit přívodnou tepnu. Embolizace akrylátu lepidlem byla použita u prokázaných extravazátů, zvláště pokud byla přítomna porucha srážlivosti v důsledku dlouhodobého krvácení.
Do studie byly zařazeny všechny nemocné, které byly postupně doporučeny k embolizaci v uvedeném časovém období. Z chorobopisu byly získány údaje o pořadí těhotenství, typu porodu, významnosti krvácení (počet podaných erytrocytárních jednotek a jednotek plazmy) a provedení hysterektomie před embolizací či po ní. S cílem prokázat nepřímo vyšší morbiditu žen s protrahovaným krvácením byly porovnávány zaznamenané délky hospitalizací ve skupině žen majících více než jeden chirurgický výkon ke stavění krvácení před embolizací (n = 6) se skupinou žen, u kterých byla ihned indikována embolizace akrylátovým lepidlem anebo proveden maximálně jeden chirurgický výkon.
Statistické zpracování bylo provedeno pomocí jednovýběrového t-testu, kde jsme předpokládali kratší dobu hospitalizace a nižší morbiditu u žen s maximálně jedním chirurgickým zákrokem ve srovnání se skupinou žen s více než jedním chirurgickým zákrokem před embolizací.
Z ambulantních karet pak byly získány informace o dalších těhotenstvích a porodech.
VÝSLEDKY
Ženy zařazené do studie byly primigravidy 2krát, sekundigravidy 6krát, tercigravidy 6krát, kvadrugravidy 2krát. Jedna žena byla nulipara, jedna primipara, osm sekundipar a pět tercipar. Krvácení nastalo 7krát po spontánním porodu záhlavím (z toho byl jeden porod vakuumextrakcí), 5krát po císařském řezu (provedeném pro placenta praevia, polohu plodu koncem pánevním a cervikokorporální dystonii) a 4krát při přerušení těhotenství. Jedna žena byla nositelkou hemofilie A. Aktivita jejího faktoru VIII byla 40 %. Jedna nulipara měla 3krát umělé přerušení těhotenství. Před embolizací bylo celkem provedeno 21 (1 až 3) dalších chirurgických zákroků u 13 žen. U zbývajících žen po spontánním porodu bylo při vzniku krvácení ihned přikročeno k embolizaci.
Devět žen (57 %) bylo v hemoragickém šoku, u dvou žen byl diagnostikován porodní hematom pánve a u dvou žen opožděné a sekundární poporodní krvácení. Embolizace vedla u 14 žen (87,5 %) k zástavě krvácení, u dvou žen byla embolizace opakována, a to týž a následující den. V 8 případech (50 %) byl angiograficky prokázán extravazát. Hysterektomie byla provedena u 4 žen (25 %), z toho u 2 sekundipar před embolizací a dvakrát po embolizaci u primipary a tercipary pro současný zánět. Ve skupině 6 žen bylo provedeno více než jeden chirurgický zákrok (v rozsahu 2–3) k zástavě krvácení před embolizací. Doba hospitalizace v této skupině byla v průměru 21,2 dne (8–32 dní), zatímco ve skupině 10 žen nebyl proveden žádný nebo maximálně jeden chirurgický zákrok k zástavě krvácení a doba hospitalizace byla v průměru 10,1 dne (5–17 dní). Rozdíl mezi oběma skupinami v délce hospitalizace, kdy jsme předpokládali delší hospitalizaci v první skupině, byl shledán statisticky významný (p = 0,03). Počet podaných erytrocytárních jednotek se pohyboval v rozsahu 1–64 s mediánem 8,5, počet podaných jednotek plazmy byl v rozsahu 0–60 s mediánem 2,5 a u jednotlivých žen dobře koreloval s počtem podaných erytrocytárních jednotek. U 8 žen, kterým bylo podáno 1–8 jednotek krve (v průměru 4,1) byla průměrná délka hospitalizace 8,6 dní (v rozmezí 5–15 dní), zatímco u dalších 8 žen, kterým bylo podáno 9–64 erytrocytárních jednotek (v průměru 18), byla průměrná délka hospitalizace 19,8 dní (v rozmezí 7–31 dní).
U jedné ženy při dalším těhotenství po 2 letech byla diagnostikována placenta praevia s krvácením, které si vyžádalo ukončení těhotenství císařským řezem ve 25. týdnu. Další žena měla po 8 letech subarachnoidální krvácení, na které po 2 dnech od jeho vzniku zemřela.
U 7 žen byla dohledána efektivní dávka ionizujícího záření, což je veličina, která hodnotí míru zdravotního rizika. Dávka ionizujícího záření při skiaskopické kontrole výkonu se pohybovala v rozpětí od 4,3 do 35,1 mSv (průměr 15,6 mSv). Tato dávka odpovídala ekvivalentu, který jedinec obdrží zářením z přírodního pozadí za 1,4–11,7 roků (v průměru 5,8 roků).
DISKUSE
V publikovaných souborech od 10 až po 36 rodiček v období 5–6 let [3, 4, 8, 11, 14, 23, 24] je úspěšnost daná zástavou krvácení s již jen minimálními převody krve v 91–100 %. V případech, kdy krvácení pokračovalo, byla provedena ve většině případů opakovaná embolizace, která vedla k zástavě krvácení. Nikdy nedošlo k úmrtí následkem hemoragického šoku. Jako rizikové faktory pro selhání embolizace a pokračujícího krvácení během 24 hodin byly shledány primiparita, koagulační poruchy a anatomické varianty zásobení a. uterina [1].
Je třeba připomenout, že u části výše uvedených souborů rodiček byla již před embolizací provedena hysterektomie či podvaz vnitřních iliackých tepen. Embolizace je zvláště úspěšná u krvácení z vaginálních lacerací, které je jinou léčbou velmi těžko stavitelné [22, 30].
Indikací k endovaskulární léčbě je tamponádou nezastavitelné poporodní krvácení, přičemž protrahované krvácení s hypotenzemi zvyšuje významnou morbiditu nemocných (např. kardiální ischémie) [6]. Rozhodnutí o embolizaci je nutno provést co nejdříve [10].
Uzávěr provádíme podle stavu nemocné a nálezu extravazátu, který bývá relativně častý na úrovni tzv. předního oddílu (svalové a viscerální větve) vnitřní iliacké tepny s ušetřením tzv. zadního oddílu (a. glutea superior, a. sacralis lateralis a a. iliolumbalis).
Použitím 5F či 4F katétru lze často selektivně dosáhnout hypertrofickou a. uterina.
Pokud prokážeme extravazáty, je vhodná selektivní embolizace z úrovně co nejblíže místu krvácení, abychom předešli pokračujícímu krvácení z kolaterál, pokud bychom provedli pouze proximální uzávěr. Extravazát je častý až v 52 % [8] na rozdíl od krvácení při maligních nádorech pánve, které je spíše protrahované. V tomto případě je vhodné použít koaxiální mikrokatétr zavedený 5F katétry, jejichž vnitřní lumen musí být pro 0,038 palcový vodič. Pokud jsme mikrokatétrem v samé blízkosti extravazátu, je možné použití n-butyl-2-kyanoakrylátu smíchaného s olejovou kontrastní látkou v ředění 1 díl n-butyl-2-kyanoakrylátu a 2–3 díly olejové kontrastní látky.
Při méně selektivní embolizaci předního oddílu vnitřní iliacké tepny používáme nastříhané částice želatinové pěny (velikost 1–2 mm) smíchané s jodovou kontrastní látkou. Je možné použití i kalibrovaných částic polyvinylalkoholu (Contour, Boston Scientific Frernon, USA) velikosti od 300 µm do 1000 µm).
Embolizaci provádíme s přestávkami do zástavy toku v tepně. Embolizaci je zásadní provést vždy oboustranně. Na konci provádíme přehlednou angiografii, abychom se ujistili o nepřítomnosti extravazace.
Oboustranná embolizace vnitřních iliackých tepen má všeobecně minimální komplikace. Nízká rizika často usnadňují její indikaci. Vedle popsaných všeobecných rizik angiografie (krvácivé komplikace v třísle, disekce zevní iliacké tepny apod.) mohou vzniknout i komplikace specifické k embolizaci. Byla popsána paréza dolní končetiny z ischémie periferních nervů [12]. Toto riziko stoupá při použití kalibrovaných částic pod 300 µm nebo tekutých obliteračních činidel (např. akrylátové lepidlo či etanol). Postižení nervů je na podkladě ischémie vasa nervorum při průniku embolizačních činidel do zadního oddílu a. iliaca interna. Dále byla zaznamenána ischémie močového měchýře [4, 13], která je většinou bez klinických následků. Ischémie gluteálních svalů vzniklá na podkladě nechtěné embolizace a. glutea superior může vést k hýžďovým klaudikacím. Při průniku mikročástic do tohoto povodí může vzniknout i nekróza kůže. Při „přeplnění“ kmene a. iliaca interna může dojít k refluxu do a. iliaca externa a periferní embolizaci tepen bérce [28]. Vzácně může být vrozené zásobení femorálních tepen přes a. iliaca interna (tzv. a. ischiadica). Je proto pravidlem před embolizací tepenné řečiště zobrazit přehlednou angiografií.
Zatím vzácnou indikací k dočasnému uzávěru vnitřních iliackých tepen balonkovými katétry může být přítomná placenta previa či increta. Při porodu císařským řezem jsou popisovány nižší krevní ztráty, pokud se po vybavení plodu naplní balonky ve vnitřních iliackých tepnách [2, 6, 7, 17, 21, 29]. V roce 2011 jsme provedli tento preventivní zákrok pomocí balonkových katétrů pro angioplastiku zavedených z obou femorálních tepen u ženy s prokázanou placenta increta. Po vybavení plodu byla vnitřním luminem zavedených balonkových katétrů provedena neselektivní embolizace želatinovou pěnou. Krevní ztráta při císařském řezu byla významně nižší oproti předpokladu. Při tomto výkonu nemocná obdržela efektivní dávku 0,4 mSv, což odpovídá ekvivalentu přírodního pozadí, který jedinec obdrží za 0,1 roku. Tohoto více než desetinásobného snížení dávky se docílilo použitím pouze skiaskopie bez provádění scén a důsledným cloněním zobrazovaného pole. V literatuře byl prokázán výrazný nárůst zejména leukémií u dětí ozářených v děloze dávkami nad 200 mGy. I nejvyšší orgánová dávka v našem souboru u žen krvácejících po porodu byla zhruba poloviční. V souvislosti s modernizací přístrojů a důsledným dodržováním metodiky minimalizace lékařského ozáření lze dávku až stonásobně snížit, jak jsme prokázali u preventivního výkonu u naší nemocné s vrostlou placentou.
Další indikací mohou být krvácení spojená s reziduy tzv. gestační trofoblastické choroby (mola hydatinosa, choriokarcinom). Tato intrauterinně uložená tkáň je hypervaskularizována. I po úspěšné chemoterapii mohou přetrvávat hypervaskularizovaná rezidua až v 10 % a mohou v 1–2 % způsobit život ohrožující krvácení [19].
Další metodou je embolizace ovariálních tepen při krvácení vzniklém po jejich iatrogenním poranění při resekci ovarií [20].
Případná koagulopatie, nejčastěji na podkladě protrahovaného krvácení, není kontraindikací. Po výkonu ponecháváme sheath v přístupové tepně 12–24 hodin k léčbě případného opakovaného krvácení. Koagulační vlastnosti krve se u těchto nemocných po stabilizaci krvácení většinou rychle upravují [8].
Hysterektomie, které se užívá zvláště v menších porodnicích, vede ke ztrátě možnosti dalšího těhotenství a měla by být nahrazena embolizační léčbou v případech, kde je to možné. Chirurgický podvaz vnitřních iliackých tepen vyžaduje celkovou anestezii a může být proveden při císařském řezu či laparoskopicky [18]. V řadě případů peroperační podvaz vnitřních iliackých tepen zmírní nekontrolovatelné krvácení a může být život zachraňujícím výkonem.
Po oboustranné embolizaci vnitřních iliackých tepen se objeví normální menstruační cyklus v 91–92 % [3, 26],ve zbytku byla přítomna porucha cyklu. Ve studii 17 žen po embolizaci vnitřních iliackých tepen byla u všech telefonicky potvrzena obnova normálního menstruačního cyklu. Šest žen plánovalo další těhotenství a pět žen celkem šestkrát otěhotnělo, přičemž při 4 porodech zdravých dětí se opakovalo krvácení, které vedlo k hysterektomii u dvou z nich [25].
Příklad provedené embolizace, přehledná angiografie na obr. 1A–E.





ZÁVĚR
Embolizace vnitřních iliackých tepen, pokud je provedena časně, zkracuje délku hospitalizace. Ve většině případů neovlivňuje další reprodukční schopnost žen. Dávka záření při použití moderních diagnostických přístrojů je akceptovatelná.
Adresa pro korespondenci:
Prof. MUDr. Antonín Krajina, CSc.
Radiologická klinika FN
500 05 Hradec Králové
e-mail: antonin.krajina@fnhk.cz
Zdroje
1. Bros, S., Chrabrot, P., Kastle, A., et al. Recurrent bleeding within 24 hours after uterine artery embolization for severe postpartum hemorrhage: are there predictive factors? Cardiovasc Intervent Radiol, 2012, 35, p. 508–514.
2. Bodner, LJ., Nosher, JL., Gribbin, CH., et al. Balloon-assisted occlusion of the internal iliac arteries in patiens with placenta accreta/percreta. Cardiovasc Intervent Radiol, 2006, 29, p. 354–361.
3. Boulleret, C., Chahid, T., Gallot, D., et al. Hypogastric arterial selective and superselective embolization for severe postpartum hemorrhage: a retrospective review of 36 cases. Cardiovasc Interv Radiol, 2004, 27, p. 344–348.
4. Braf, ZF., Koontz WW. Jr. Gangrene of bladder complication of hypogastric artery embolization. Urology, 1977, 9, p. 670–671.
5. Brown, BJ., Henston, DK., Poulson, AM., et al. Uncontrollable post-partum bleeding: a new approach to hemostasis through angiographic arterial embolization. Obstet Gynecol, 1979, 54, p. 361–365.
6. Karnevale, FC., Kondo, MM., de Oliveira Sousa W. Jr., et al. Perioperative temporary occlusion of the internal iliac arteries as prophylaxis in cesarean section at risk of hemorrhagie in placenta accreta. Cardiovasc Intervent Radiol, 2011, 34, p. 758–764.
7. Chou, MM., Hwang, JI., Tseng, JJ., Ho, ESC. Internal iliac artery embolization before hysterectomy for placenta accreta. J Vasc Interv Radiol, 2003, 14, p. 1195–1199.
8. Deux, JF., Bazo, M., Le Blance, AF., et al. Is selective embolization of uterine arteries a safe alternative to hysterectomy in patients with postpartum hemorrhage? Am J Roentgenol, 2001, 177, p. 145–149.
9. Diop, AN., Chrabrot, P., Bertrand, A., et al. Placenta accreta: management with sterine artery embolization in 17 cases. J Vasc Interv Radiol, 2010, 21, p. 644–648.
10. Finnegan, MF., Tisnado, J., Bezirdjian, DR., Cho, SR. Transcatheter embolotherapy of massive bleeding after surgery for benign gynecologic disorders. J Can Assoc Radiol, 1988, 39, p. 172–177.
11. Ganguli, S., Stecker, MS., Pyne, D., et al. Uterine artery embolization in the treatment of postpartum uterine hemorrhage. J Vasc Interv Radiol, 2011, 22, p. 169–176.
12. Hare, WSC., Holland, CJ. Paresis following internal iliac artery embolization. Radiology, 1983, 146, p. 47–51.
13. Hlava, A., Krajina, A., Niangová, I. Embolizace vnitřních pánevních tepen při krvácení. In Hlava, A., Krajina, A. Intervenční radiologie. Hradec Králové: Nukleus, 1996, s. 344–350.
14. Hong, TM., Tseng, HS., Lee, RC., et al. Uterine artery embolization: an effective treatment for intractable obstetric haemorrhage. Clin Radiol, 2004, 59, p. 96–101.
15. Hsu, S., Rodgers, B., Lele, A., Yeh, J. Use of packing in obstetric hemorrhage of uterine origin. J Reprod Med, 2003, 48, 2, p. 69–71.
16. Karpati, P., Rossignol, M., Pirot, M., et al. High incidence of myocardial ischemia during postpartum hemorrhage. Anestesiology, 2004, 100, 1, p. 30–36.
17. Kidney, DD., Nguyen, AM., Ahdoot, D., et al. Prophylactic perioperative hypogastric artery balloon occlusion in abnormal placentation. Am J Roentgenol, 2001, 176, p. 1521–1524.
18. Lédée, N., Ville, Y., Muset, D., et al. Management in intractable obstetric haemorrhage: an audit study on 61 cases. J Gyn Obstet Biol, 2001, 94, p. 189–196.
19. Lim, AKP., Agarwal, R., Seckl, MJ., et al. Embolization of bleeding residual uterine vascular malformations in patients with treated gestational trophoblastic tumors. Radiology, 2002, 222, p. 640–644.
20. Mariano, RT, Stein, B, Vine, HS, et al. Angiographic diagnosis and transarterial embolization of iatrogenic ovarian artery injury.J Vasc Interv Radiol, 2000, 11, p. 625–628.
21. Mitty, HA., Sterling, KM., Alvarez, M., Gendler, R. Obstetric hemorrhage: prophylactic and emergency arterial catheterization and embolotherapy. Radiology, 1993, 188, p. 183–187.
22. Naydich, M., Friedman, A., Aaron, G., Silberzweig, J. Arterial embolization of vaginal arterial branches for severe postpartum hemorrhagie despite hysterectomy. J Vasc Interv Radiol, 2007, 18, p. 1047–1050.
23. Pelage, JP., Le Dref, O., Mateo, J., et al. Life-threatening primary postpartum hemorrhage: treatment with emergency selective arterial embolization. Radiology, 1998, 208, 2, p. 359–362.
24. Pelage, JP., Soyer, P., Repiquet, D., et al. Secondary postpartum hemorrhage: treatment with selective arterial embolization. Radiology, 1999, 212, p. 385–389.
25. Salomon, LJ., deTayrac, R., Castaigne-Meary, V., et al. Fertility and pregnancy outcome following pelvic arterial embolization for severe post-partum haemorrhage. A cohort study. Hum Reprod, 2003, 18, 4, p. 849–852.
26. Stancato-Pasik, A., Mitty, HA., Richard III, HM., Eshkar, N. Obstetric embolotherapy: effect on menses and pregnancy. Radiology, 1997, 204, p. 791–793.
27. Thon, S., Mclintic, A., Wagner, Y. Prophylatic endovascular placement of internal iliac occlusion balloon catheters in parturients with placenta accreta: a retrospective case series. Int J Obstet Anesth, 2011, 20, p. 64–88.
28. Walker, WJ. Case report: successful internal iliac artery embolisation with glue in a case of massive obstetric haemorrhage. Clin Radiol, 1996, 51, p. 442–444.
29. Weeks, SM., Stroud, TH., Sandhu, J., et al. Temporary balloon occlusion of the internal iliac arteries for control of hemorrhage during cesarean hysterectomy in a patient with placenta previa and placenta increta. J Vasc Interv Radiol, 2000, 11, p. 622–624.
30. Yamashita, Y., Takahashi, M., Ito, M., Okanuta, H. Transcatheter arterial embolization in the management of postpartum hemorrhage due to genital tract injury. Obstet Gynecol, 1991, 77, p. 160–163.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2012 Číslo 6
-
Všechny články tohoto čísla
- Editorial
- Úloha leptinu v lidské reprodukci (anorexie, bulimie)
- Dehiscencia laparotómie po hysterektómii – manažment hojenia rany
- Výskyt infekcie u novorodencov SAG pozitívnych matiek v závislosti na peripartálnej antibiotickej profylaxii a spôsobe pôrodu
- Možnosti ultrazvukové predikce placenta accreta v klinické praxi
- Nové technologie a perspektivy analýzymetabolomu embrya
- 3D MR-based brachyterapie v léčbě lokálně pokročilého karcinomu děložního hrdla – časné klinické výsledky
- Moderní chirurgická a biologická léčba karcinomu prsu
- Monochoriální biamniální gemini se společným žloutkovým váčkem při UZ vyšetření v I. trimestru –je zde zvýšené riziko vrozené vývojové vady?
- Subjektivní hodnocení vlastního zdraví a jeho souvislosti. Populační studie gravidních žen v Brně
- Follow-up po léčbě karcinomu ovaria –opravdu bez Ca 125?
- Srovnání vybraných parametrů oxidačního stresu ve folikulární tekutině u žen s poruchou plodnosti a u zdravých fertilních dárkyň oocytů
- Konzervativní postup v léčbě placenta accreta – dvě kazuistiky
- Jak dál s naším porodnictvím?
- Bezpečnost domácích porodů a medicína založená na důkazech
- Domácí porody v České republice
-
Pracovní komise pro porodnictví MZ ČR
PROHLÁŠENÍ ODBORNÝCH SPOLEČNOSTÍ
(Péče o matku a dítě) - Část zápisu z jednání výboru ČGPS ČLS JEP
-
PETICE
dle čl. 18 Listiny základních práv a svobod a zákona č. 85/1990 Sb.o právu petičním - Štruktúrny základ transportnej funkcie vajíčkovodu
- Postižení vývoje dětí s nízkou porodní hmotnostíve 24 měsících korigovaného věku, narozených v České republice v letech 2000–2009
- Porody dětí velkých hmotností ve Fakultní nemocnici v Olomouci (1993–2010)
- Endovaskulární léčba krvácení v souvislostis porodem a těhotenstvím
-
Rychle progredující tumor dělohy
kazuistika - Doporučení k předpisu kombinované hormonální antikoncepce
- Vzpomínka na prim. MUDr. J. Šráčka
- Obsahový rejstřík
- Rejstřík autorů
- Věcný rejstřík
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Monochoriální biamniální gemini se společným žloutkovým váčkem při UZ vyšetření v I. trimestru –je zde zvýšené riziko vrozené vývojové vady?
- Domácí porody v České republice
- Doporučení k předpisu kombinované hormonální antikoncepce
- Konzervativní postup v léčbě placenta accreta – dvě kazuistiky