Perinatální paréza brachiálního plexu
Perinatal brachial plexus palsy
Upper limbs palsy as a result of affliction of plexus brachialis nervous bunch is disorder, whose frequency moves among 0.42–5.1 / 1000 liveborn children. Delivery mechanism itself certain weighty, no however only cause rising paralysis. Some way paralysis rise already intrauterinne, some way then at surgical childbirth per sectionem caeseream. Brachial plexus palsy isn’t benign disorder. If isn’t this disorder in time diagnosed and accordingly treated, child threatens late aftermath, especially significant limitation of limbs movement with functional consequencies.
Key words:
paralysis (palsy), brachial plexus, delivery mechanism.
Autoři:
J. Macko
Působiště autorů:
Novorozenecké oddělení Krajské nemocnice T. Bati, a. s., Zlín, primář oddělení MUDr. J. Macko
Vyšlo v časopise:
Ceska Gynekol 2010; 75(4): 279-283
Souhrn
Paréza horní končetiny jako důsledek postižení nervového svazku plexus brachialis je onemocněním, jehož incidence se pohybuje mezi 0,42–5,1 / 1000 živě rozených dětí. Samotný mechanismus porodu je jistě závažnou, nikoli však jedinou příčinou vznikající obrny. Některé obrny vznikají již intrauterinně, některé pak při operačním porodu per sectionem caesaream. Paréza plexus brachialis není benigním postižením. Pokud není toto onemocnění včas diagnostikováno a adekvátně léčeno, dítěti hrozí pozdní následky, zejména významné omezení hybnosti končetiny s funkčními důsledky.
Klíčová slova:
paréza, plexus brachialis, mechanismus porodu.
OBECNÁ CHARAKTERISTIKA ONEMOCNĚNÍ
Perinatální paréza brachiálního plexu (PBPP) je chabou obrnou paže, která je podmíněna postižením nervů plexus brachialis (v rozsahu C5 – T1);
- obecná incidence je 0,42 – 5,1 / 1000 živě rozených dětí;
- neexistují doposud spolehlivé prospektivní randomizované studie se zaměřením na příčinu či prevenci PBPP;
- část PBPP vzniká již intrauterinně a nesouvisí s mechanismem porodu;
- existuje asociace výskytu PBPP s těmito perinatálními stavy: dystokie ramének, LGA-makrosomie, diabetes mellitus matky, instrumentální vedení porodu;
- reziduální deficity funkce jsou nově popisovány u 20-33 % pacientů!!!
- neexistují randomizované studie se zaměřením na neoperativní terapii PBPP;
- nerandomizované práce prokazují lepší efekt chirurgického řešení, avšak tento fakt není potvrzen randomizovanými pracemi;
- pokud funkce není zcela obnovena do 4 až 8 týdnů po porodu, dítě musí být multidisciplinárně sledováno a je nutno uvažovat o možném chirurgickém řešení – většinou do 3 měsíců věku dítěte.
Anatomický obraz plexus brachialis viz na obr. 1.
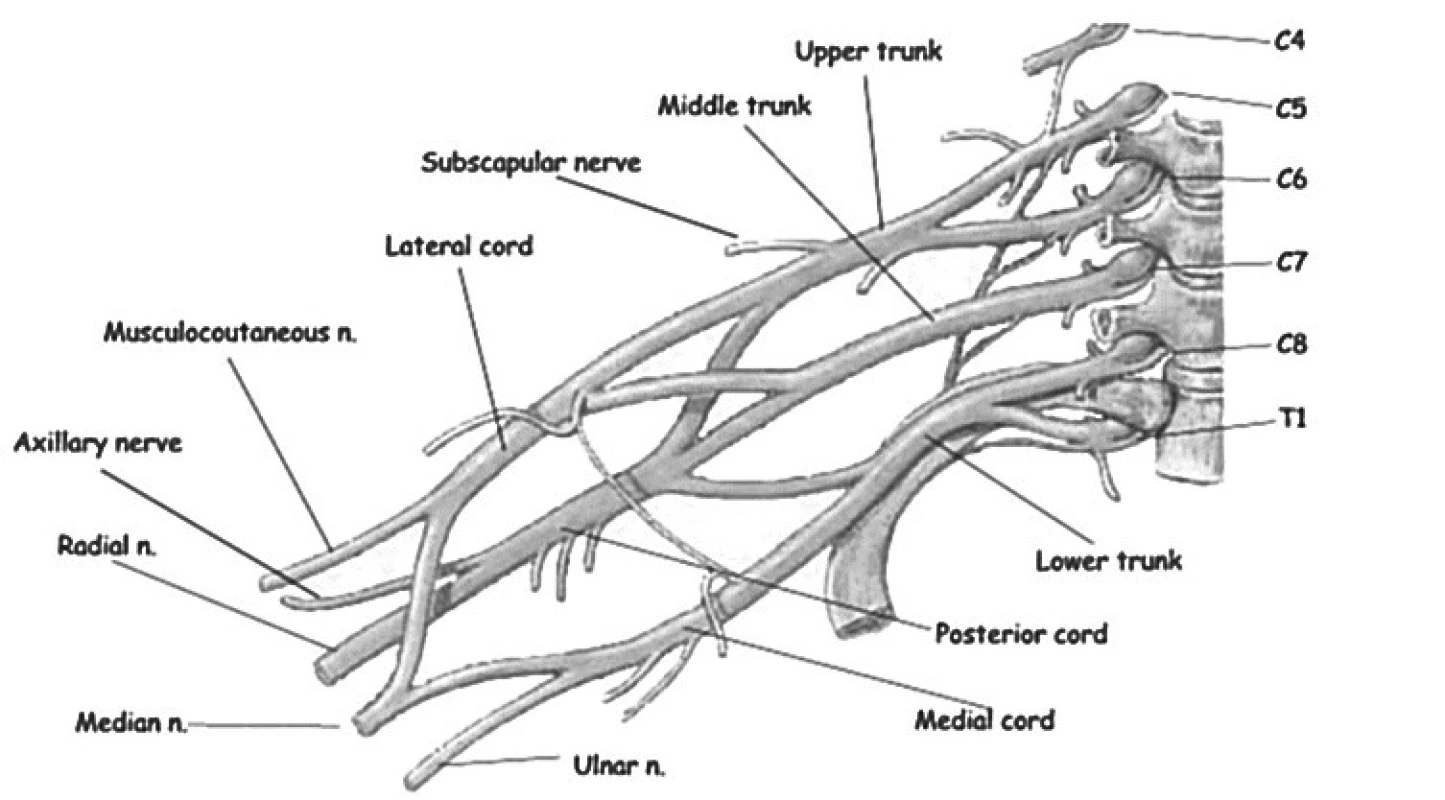
Klasifikaci perinatální parézy brachiálního plexu viz v tab. 1.

PATOGENEZE
Typy postižení nervu
- a) neurapraxie – nejméně závažné postižení, znamená zničení či poškození myelinu v místě poranění, rezultuje dočasná porucha vedení vzruchu a funkce nervu, funkční obnova během několika týdnů velmi pravděpodobná;
- b) axonotméza – závažnější varianta, je poškozen nerv, nicméně myelinové pouzdro zůstává zachováno, funkční obnova za měsíce je možná, nemusí být ale úplná;
- c) neurotméza – nejzávažnější postižení, znamená úplné přerušení všech částí nervu, jen výjimečně se realizuje úplná obnova funkce, nervový kořen může být oddělen od míšního provazce, často společně s dislokací ganglií mimo míšní kanál, v tomto případě již není možná obnova funkce nervu.
RIZIKOVÉ FAKTORY
Obvykle se PBPP prezentuje jako výsledek excesivní laterální trakce brachiálního plexu v průběhu porodu, nicméně část paréz vzniká již in utero a část vzniká přispěním samotného mechanismu porodu, nikoli traumatickým postižením za porodu (Gilbert 1611 případů PBPP – 47 % nebylo podmíněno dystokií či laterální trakcí.).
Část PBPP vzniká i po porodu císařským řezem a neplatí, že vedení porodu per s.c. je absolutní prevencí vzniku PBPP.
Pokud bychom za hlavní příčinu PBPP považovali excesivní laterální trakci brachiálního plexu v okamžiku pasáže předního raménka pod symfýzou, pak by postiženou končetinou vždy musela být tato. Nicméně přibližně v 1/3 případů je postižena končetina zadní, zde je pravděpodobně příčinou excesivní tlak končetiny na sakrální promontorium. Dá se tedy dovodit, že nejpravděpodobnější příčinou PBPP je propulzivní tlak, vznikající při děložních kontrakcích na oblast brachia.
Známé porodnické rizikové faktory:
- dystokie ramének ;
- porodní hmotnost nad 4500 g;
- diabetes mellitus matky;
- instrumentální porod – forceps a VEX (podle Swedish Medical Birth Registry incidence PBPP u instrumentálně vedených porodů je 2,3 – 17,2/1000 porodů);
- prodloužená II. DP;
- předchozí porod dítěte s PBPP.
Mnoho studií prokazuje, že nelze nalézt spolehlivý prediktivní faktor či kombinaci faktorů pro zjištění pravděpodobnosti vzniku PBPP.
Zdá se být zřejmé, že mechanismus vzniku PBPP v případech bez dystokie ramének je jiný než u dětí, kde dystokie ramének přítomna byla. V prvním případě jde o děti, které :
- a) mají nižší porodní hmotnost,
- b) přetrvávání klinických potíží ve věku jednoho roku je signifikantně vyšší než u skupiny s dystokií – 41,2 vs. 8,7 %,
- c) častěji je postiženo zadní raménko (tlak tkání proti kostěnému podkladu mateřské pánve – promontorium).
DIAGNÓZA
Klinika
Nejčastěji jsou postiženy větve C5 a C6 - typ Erb. Charakteristickou klinickou známkou je typické držení ruky v pozici „číšníka“ – waiter’s hand (obr. 2). Příčinou je:
- paréza abduktorů a zevních rotátorů ramene, flexorů a supinatorů předloktí a radiálních extenzorů zápěstí (funkce svalů zajišťovány větvemi C5 a C6),
- zachovaná funkce vnitřních rotátorů a adduktorů ramene, extenzorů předloktí a flexorů zápěstí (zajišťováno větvemi C7 a středním trunkem (svazkem).

Častá je i současná dysfunkce (postižení) n. phrenicus a následná paralýza bránice. Tento typ PBPP má obecně nejlepší prognózu.
Totální paréza končetiny (postižení nervových svazků C5 – T1) je spojena s nejhorší prognózou, často je provázena Hornerovým syndromem.
Klumpkeho typ – postižení C8–T1 – se vyskytuje nejméně často a znamená velmi často těžké funkční postižení ruky - drápovitá ruka a „visící“ zápěstí.
Při vyšetření dítěte s parézou horní končetiny je nutné sledovat možné současné postižení respirace (současné obrna bránice při paralýze n. frenicus), zjistit možnou frakturu klíční kosti, humeru a žeber. Je důležité srovnat velikost obou HK, jejich teplotu, změny postury a rozsah hybnosti. Je nutné vyšetřit reflex Moro a hluboké šlachové reflexy. Dále je nutno si všímat eventuálně torticollis a známek Hornerova syndromu
Další vyšetřovací metody
Rtg srdce a hrudníku, sono bránice, rtg cervikální páteře, klíčku a horní končetiny, při suspekci na postižení CNS je přínosné MRI.
Diferenciální diagnostika
- fraktura klíčku a humeru – pseudoparalýza,
- osteomyelitida,
- sepse glenohumerálního kloubu,
- artrogrypóza,
- sekundární brachiální neuropatie při sepsi,
- léze cervikální páteře a míchy,
- CP (cerebral palsy), dětská mozková obrna
- autosomálně dominantní neuralgická amyotrofie.
PREVENCE
Prevence vzniku PBPP není známa, dystokii ramének a ani další porodnické patologie nelze spolehlivě predikovat.
TERAPIE
Konzervativní, neoperativní postup
Pokud plná hybnost a funkce nejsou dosaženy do 4–8 týdnů věku, je nutné podrobné multidisciplinární vyšetření dítěte.
Cílem konzervativní terapie je zabránit kontrakturám, svalové nevyváženosti a patologickým pohybovým vzorcům a současně navodit a zachovat optimální hybnost.
Neexistuje žádná randomizovaná prospektivní studie o efektivitě jednotlivých postupů. Jde většinou o komplex motorických (dynamických i statických) cvičení a senzitivních stimulací. Nelze vyloučit ani použití botulotoxinu pro zeslabení funkcí antagonistických svalových skupin či elektrickou svalovou stimulaci.
Velkou část odpovědnosti musí přijmout rodiče, kteří cvičení zajišťují v domácím prostředí.
Chirurgický postup
Existuje několik postupů podle tíže postižení nervového svazku, včetně neuronálního graftu. Provádí se rekonstrukce brachiálního svazku, neexistují ale kontrolované studie, které prokazují jednoznačný benefit chirurgického přístupu nad konzervativním. Rekonstrukční operace přicházejí v úvahu pro celou paži a její jednotlivé části.
Asi jedna třetina dětí s primární rekonstrukční operací vyžaduje reoperace na rameni pro kontraktury. V lokti jsou nejčastějšími problémy statická flekční kontraktura, chabost flexe, někdy nutná i osteotomie či přenos šlach. V zápěstí je nejčastějším problémem absence či oslabení flexe a „kapkovitá“ ruka.
Pro úspěch operačního postupu má základní význam pooperační rehabilitace.
PROGNÓZA
U dětí s neurapraxií je plné obnovení funkce vysoce pravděpodobné již během 4 až 8 týdnů po porodu. Pokud je obnova funkcí opožděna po uplynutí 2 až 3 měsíců, pak je pravděpodobné částečné omezení funkcí (čím později se funkce upravují, tím je pravděpodobnější, že úprava nebude kompletní).
Základní otázkou je, u kterých dětí volit konzervativní a u kterých chirurgický přístup. U Erbova typu je konzervativní postup většinou dostačující, u totální parézy s Hornerovým syndromem je naopak častější chirurgické řešení. Bohužel nelze vždy časně určit, který pacient by mohl profitovat z chirurgického a který z konzervativního postupu. Podle Gilberta pro prognózu i terapeutický postup je důležité zhodnocení funkce bicepsu a deltového svalu. Pokud je jejich funkce již časně omezena, chirurgický přístup je nutno zvažovat. Podle Narakase lze prognosticky rozdělit pacienty do 3 skupin:
- úprava a zlepšování již do 4 týdnů věku – chirurgický zákrok lze téměř jistě vyloučit;
- úprava a zlepšení funkcí do 2 měsíců věku – sekundární chirurgický zákrok nelze vyloučit;
- pokud funkční úprava nezačíná ani do 2 měsíců věku – chirurgický zákrok nutno zvážit.
Chirurgické řešení perinatální parézy brachiálního plexu v ČR není rutinně zavedeno. Mezi základní důvody patří – pozdní indikace zákroku, nejednoznačné výsledky funkční obnovy po chirurgickém řešení, důvěra v rehabilitační neoperativní korekci stavu
Vzhledem k variabilitě postižení je obtížné poznat celý průběh vzniku a následného postižení hybnosti končetiny při PBPP. Reziduální deficity funkcí jsou dnes udávány v rozsahu 20–33 %.
Mezi dlouhodobé a trvalé následky lze řadit: svalovou chabost, abnormální držení, deformity kostí, kontraktury ramene a lokte, dislokace a zkrácení celé paže. Zajímavé je, že pouze výjimečně je popisována těžká ztráta cítivosti či chronická bolest. Související problémy pak zahrnují vývojou apraxii a agnosii, mutilaci končetiny, vývojové opoždění a omezení kognitivních funkcí (obr. 3).
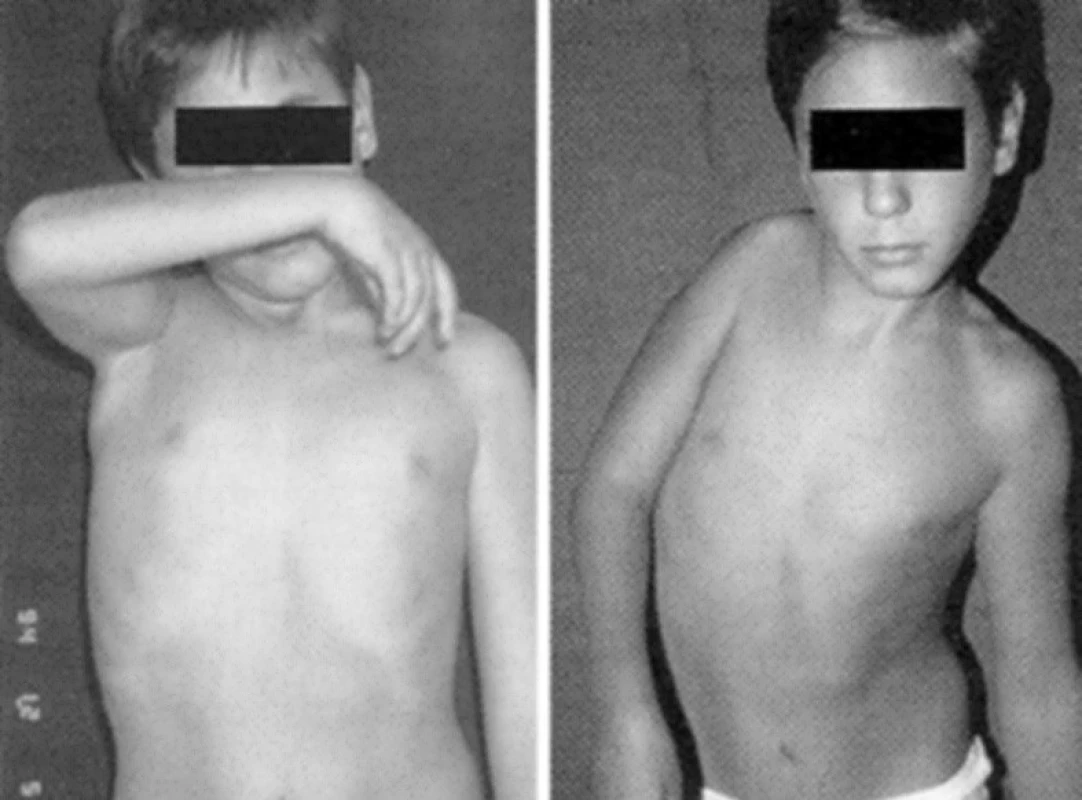
PBPP není benigním postižením
Existuje několik skórovacích systémů pro klasifikaci tíže postižení a pro diagnostickou úvahu o způsobu terapie – Malletova klasifikace, Toronto Test Score, Active Movement Scale. Nejpoužívanější je nyní Active Movement Scale of the Hospital for Sick Children (tab. 2), který hodnotí 15 různých pohybových vzorců a skóruje na 8bodové škále. Hodnotí se: extenze a flexe lokte, extenze zápěstí, extenze palce a prstů. Pokud dítě nedosáhne příslušného počtu bodů do 3 měsíců věku, pak je zvažován a indikován chirurgický zákrok. Pokud dítě dosáhne požadovaného skóre, je retestováno ve věku 9 měsíců „cake“ testem (schopnost sedícího dítěte přiblížit si k ústům podávaný předmět a neflektovat krk o více než 45 stupňů), pak je považována flexe předloktí za dostatečnou. Pokud je test negativní, sekundární chirurgická korekce je indikována.
Pomocnými metodami je elektromyografie (zatížena vysokým procentem nesprávných výsledků), počítačová tomografie, myelografie a MRI postižené oblasti.
ZÁVĚRY
PBPP vzniká na podkladě perinatálních příčin.
Neexistuje spolehlivý prediktivní faktor postižení ani jeho tíže.
Celkem 70-80 % pacientů se plně funkčně zotaví do 4 týdnů věku.
Trvalé postižení či funkční ztráta je u 20-30 % dětí.
Pokud plné zotavení nenastane do 4 týdnů po porodu, pak je nutné multidisciplinární vyšetření a rozhodnutí o dalším postupu.
Neexistují kontrolované studie o přednostní a výhodnější formě léčby (konzervativní vs. operační).
Primární rekonstrukční operace může pomoci u nejzávažnějších forem postižení.
Sekundární zákrok spolu s tkáňovou rekonstrukcí může pomoci u dětí s již diagnostikovaným výrazným funkčním deficitem.
Poznámka
V dětských neurologických ambulancích ve Zlíně bylo sledováno celkem 29 dětí s PBPP za období 11 let. Incidence je 1,06 /1000 narozených dětí. Ve 26 případech byl stav hodnocen jako horní typ Erb - Duchenne, ve 2 případech typ Klumpke, v 1 případě jde o kompletní parézu horní končetiny s těžkým funkčním postižením.
Ani v jednom případě nebylo dítě chirurgicky léčeno. Dvě děti, které byly odeslány na konzultaci o rozhodnutí o neurochirurgickém zákroku, byly odmítnuty s odkazem na věk, který v okamžiku konzultace byl již vyšší než 6, resp. 12 měsíců, a efektivita zákroku se jevila tudíž jako sporná.
Právní konsekvence
Podle Data Sharing Project (USA) bylo v soudních přích, vedených v letech 1985 až 2001 v souvislosti s perinatálním postižením brachiálního plexu, uznáno 60 % stížností rodičů jako oprávněných. Průměrně vysouzená suma 4krát převyšovala průměr uznané sumy v ostatních kategoriích soudních pří, které Data Sharing Project sleduje.
ACOG vyvolala diskusi o omezení video a fotodokumentace porodu příbuznými, zejména v případech instrumentálně vedených porodů (forceps, vakuumextrakce).
MUDr. Jozef Macko
novorozenecké
oddělení
Krajská
nemocnice T. Bati, a.s.
Havlíčkovo
nábřeží 600
760
01 Zlín
Zdroje
1. Bialocerkowski, A., Kurlowicz, K., Vladusic, S., Grimmer, K. Effectiveness of primary conservative management for infants with obstetric brachial plexus palsy. Inter J Evidence Based Healthcare 2005, 3 (2), p. 27–44.
2. Borschel, GH. Brachial plexus palsy clinic. Plastic Reconstruct Surg 2006, 117(7), p. 2235-2242.
3. Pondaag, W., Malessy, MJA., et al. Natural history of obstetric brachial plexus palsy: systematic review Developmental Medicine & Child Neurology 2004, 46, p. 138–144.
4. Haerle, M., Gilbert, A. Management of complete obstetric brachial plexus lesions. J Pediatr Orthop 2004, 24(2), p. 194-200.
5. Medlock, MD., Hanigan, WC. Neurologic birth trauma. Intracranial, spinal cord, and brachial plexus injury. Clin Perinatol 1997, 24(4), p. 845-857.
6. Patel, RR., Murphy, DJ. Forceps delivery in modern obstetric practice. BMJ 2004, 328(7451), p. 1302-1305.
7. Farnoff, AA., Martin, RJ., eds. Neonatal-perinatal medicine: Diseases of the fetus and infant. St. Louis, Mo: Mosby; 1996.
8. al-Qattan, MM., el-Sayed, AA., al-Kharfy, TM., al-Jurayyan, NA. Obstetrical brachial plexus injury in newborn babies delivered by caesarean section. J Hand Surg [Br] 1996, 21(2), p. 263-265.
9. Bae, DS., Waters, PM., Zurakowski, D. Reliability of three classification systems measuring active motion in brachial plexus birth palsy. J Bone Joint Surg Am 2003, 85-A(9), p. 1733-1738.
10. Aszmann, OC., Korak, KJ., Kropf, N., et al. Simultaneous GDNF and BDNF application leads to increased motoneuron survival and improved functional outcome in an experimental model for obstetric brachial plexus lesions. Plast Reconstr Surg 2002, 110(4), p. 1066-1072.
11. Belzberg, AJ., Dorsi, MJ., Storm, PB., Moriarity, JL. Surgical repair of brachial plexus injury: a multinational survey of experienced peripheral nerve surgeons. J Neurosurg, 2004, 101(3), p. 365-376.
12. Grossman, JA., DiTaranto, P., Price, A., et al. Multidisciplinary management of brachial plexus birth injuries: 2004. The Miami experience. Semin Plast Surg 2004, 18(4), p. 319-326.
13. Ramos, LE., Zell, JP. Rehabilitation program for children with brachial plexus and peripheral nerve injury. Semin Pediatr Neurol 2000, 7(1), p. 52-57.
14. Strombeck, C., Krumlinde-Sundholm, L., Forssberg, H. Functional outcome at 5 years in children with obstetrical brachial plexus palsy with and without microsurgical reconstruction. Dev Med Child Neurol 2000, 42(3), p. 148-157.
15. Dunham, EA. Obstetrical brachial plexus palsy. Orthopaed Nurs 2003, 22, 2.
16. Mehta, SH., Blackwell, SC., Bujold, E., Sokol, RJ. What factors are associated with neonatal injury following shoulder dystocia? J Perinat 2006, 26, p. 85–88.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicínaČlánek vyšel v časopise
Česká gynekologie

2010 Číslo 4
-
Všechny články tohoto čísla
- Česká perinatologie 2010: Quo vadis?
- Etika neonatální intenzivní péče
- Dystokie ramének plodu při vaginálním porodu
- Perinatální paréza brachiálního plexu
- Sutura ruptury perinea 3. a 4.stupně
- Závažné porodnické poranění a anální inkontinence
-
Rekombinantní aktivovaný faktor VII (rFVIIa) v léčbě závažného poporodního krvácení
Data z registru UniSeven v České republice -
Trombotická trombocytopenická purpura v těhotenství
Kazuistika - Ruptury dělohy v těhotenství – kazuistiky
- Analýza fragmentů volné fetální DNA v plazmě těhotných žen v průběhu těhotenství
- DNA analýza AZF oblasti Y chromozómu u Slovákov s poruchou plodnosti
- Doporučení k provádění prevence RhD aloimunizace u RhD negativních žen
- Aloimunizace těhotných žen non-RhD erytrocytárními antigeny: přehledový článek
- Lokální protilátky proti spermiím a celkové hladiny imunoglobulinů v ovulačním cervikálním hlenu
- Hodnocení kostní minerální denzity ultrazvukem patní kosti a duální rentgenovou absorpciometrií předloktí v klinické praxi
- Komplikace radikálních onkogynekologických operací
- Proces reprodukčního stárnutí ženy – jeho příčiny a možnosti ovlivnění v praxi
- Postřehy z Turnhoutu – Belgie (3.–8. 5. 2010)
- Postřehy z ENTOG exchange Genk, Belgie(3.–8. 5. 2010)
- Univ. prof. MUDr. Ján Štencl, CSc., člen ČGPS ČLS J. E. Purkyňu h. c. – sedemdesiatročný
- K významnému životnímu jubileu prof. MUDr. Z. Štembery, DrSc.
- XXII. evropský kongres perinatální medicínyGranada, Španělsko
- Zápis ze 42. konferenceSekce gynekologie dětí a dospívajících ČGPS ČLS JEP
- Reakce na Zápis z konference Sekce gynekologie dětí a dospívajících ČGPS ČLS JEP
- Prof. MUDr. David Cibula, CSc. a Doškolování lékařů LEVRET s.r.o. připravili ve spolupráci se společností Bayer s.r.o. MALÉ DOŠKOLOVACÍ DNY podzim 2010
- Akce IPVZ
- Abstrakta kongresu ČGPS SSG 3.–6. 6. 2010 v Karlových Varech
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Dystokie ramének plodu při vaginálním porodu
- Sutura ruptury perinea 3. a 4.stupně
- Perinatální paréza brachiálního plexu
- Komplikace radikálních onkogynekologických operací
